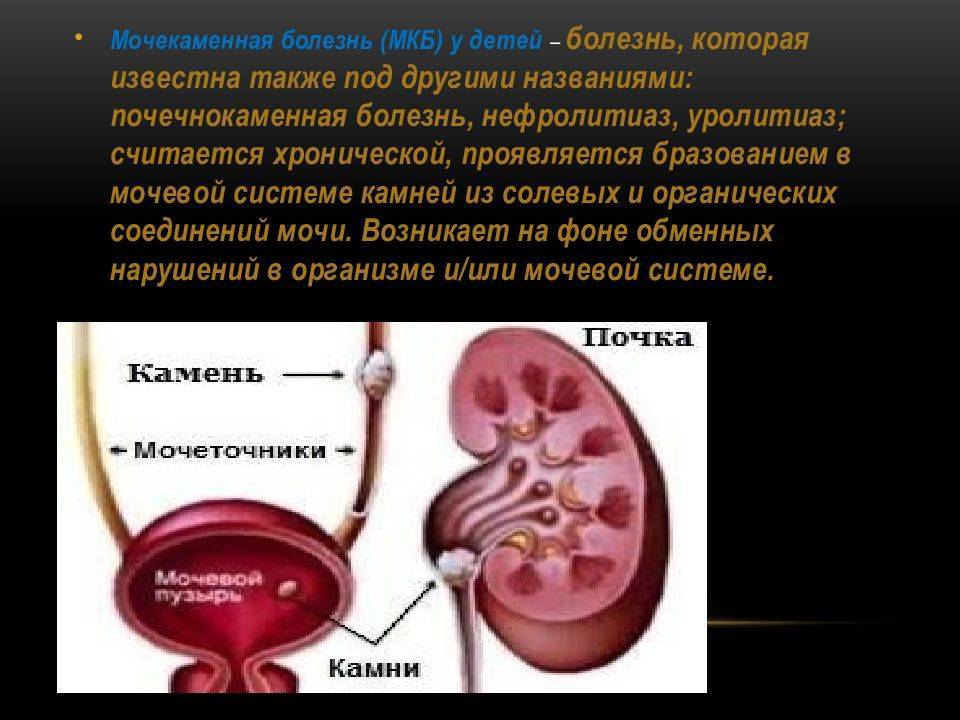
Пути передачи половых инфекций
Венерические заболевания передаются преимущественно половым путем, включая поцелуи, орально-генитальный вариант, заражение через анус. Если партнеры пользуются сексуальными игрушками, такими, как вибраторы, риск инфицирования увеличивается многократно.
Но есть и другие варианты передачи возбудителей:
- Вирус папилломы человека может передаваться при тесном бытовом контакте, при пользовании одной ванной.
- Трихомониада долгое время может оставаться жизнеспособной во влажных условиях – на мокрых полотенцах, гладкой поверхности вещей.
- Чесотка (лобковая вошь) попадает к здоровому человеку через бытовые предметы, через общую постель.
- ВИЧ, гепатиты В и С передаются через кровь, необработанные маникюрные принадлежности, хирургические инструменты, путем переливания крови, а также есть большой риск инфицирование во время родов – от больной матери ребенку.
- Гепатитом С, сифилисом можно заразиться контактно-бытовым путем через гигиенические принадлежности.
- Генитальный герпес передается через контакт кожи с кожей, если имеется хоть небольшое повреждение на коже.
Большинство же половых инфекций не стойкие к условиям внешней среды, поэтому основным путем передачи и является половой контакт.
Запишитесь на прием к венерологу по телефону +7(495) 256-49-52 или заполнив форму online
| Выбрать клинику | Консультация венеролога | Анализы на инфекции | Выделения из уретры |
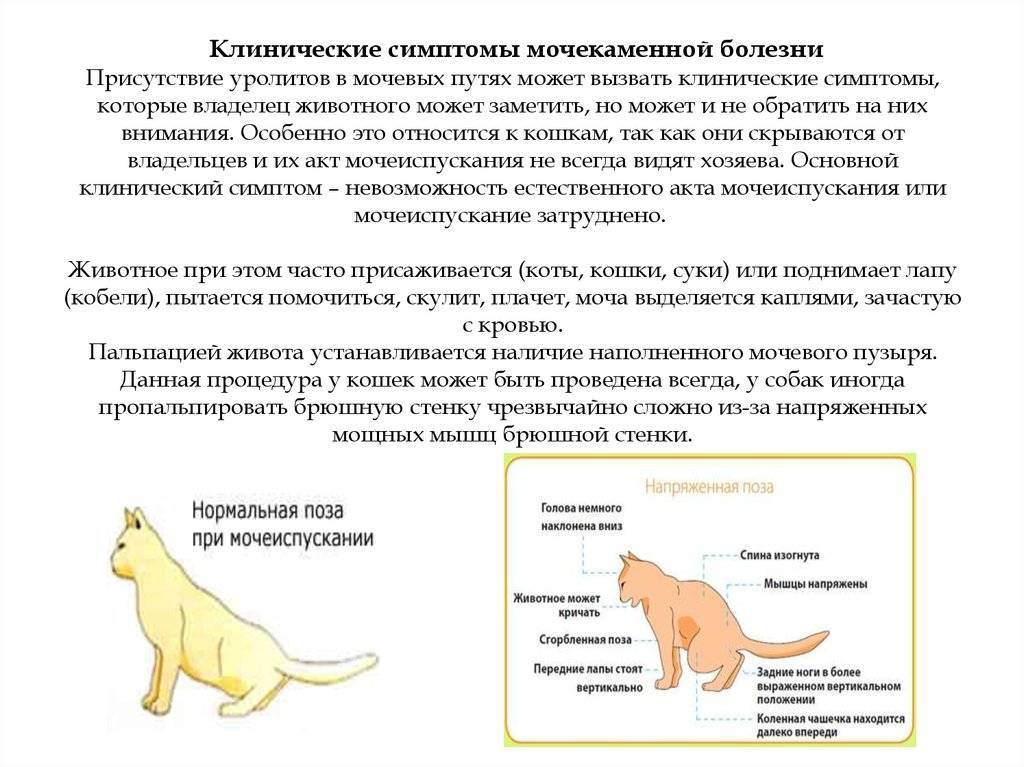
Симптомы бурсита локтевого сустава
Признаки бурсита локтя зависят от характера течения заболевания. При остром течении в области локтевого сустава появляется заметное болезненное упругое на ощупь уплотнение. Кожа над ним может быть слегка покрасневшей и отечной. Иногда отмечается небольшое повышение температуры тела, недомогание. Боли в области локтвого сустава могут усиливаться при сгибании и разгибании руки, а особенно при ее поднятии. Если заболевание ничем не осложнится, выздоровление может наступить самопроизвольно через 10 – 14 дней.
Но надеяться на это не стоит: риск перехода острого воспаления в подострое и хроническое сохраняется, а лечить длительно протекающие патологические процессы намного сложнее, чем острые.
Переход острого воспаления в подострое характеризуется снижением интенсивности болевого синдрома, отечности и покраснения, но движения в руке остаются слегка болезненными. Если на данном этапе болезнь не пролечить как следует, процесс переходит в хроническую форму, боли становятся умеренными, но постоянными. Выпячивание в области сустава чаще теряет свою упругость, становится более мягким, иногда на смену мягкости приходит повышенная плотность. Для хронического воспалительного процесса характерно волнообразное течение с обострениями и ремиссиями. Во время обострения болезненность и отечность бурсы увеличивается, а когда наступает ремиссия – они стихают, бурса становится менее заметной и болезненной.
При длительном микротравмировании области сустава воспалительный процесс в бурсе изначально протекает хронически. Эластичное выпячивание к области локтя увеличивается постепенно, боли при этом не очень сильные, но они усиливаются при движении руки и со временем становятся постоянными. При осмотре врач отмечает мягкое на ощупь безболезненное образование, боли возникают только при движении. Медленное нарастание симптоматики и ее умеренная интенсивность способствуют тому, что пациенты не сразу обращаются за медицинской помощью. И только осложнение заставляет их прийти на прием к врачу.
Опасные симптомы
Инфицирование бурсы может произойти как с самого начала, так и впоследствии. Первичный острый гнойный бурсит локтя развивается при ранении локтя и попадании в мягкие ткани условно-патогенной микрофлоры, постоянно обитающей на поверхности нашего тела (золотистый стафилококк, стрептококки и др.). Инфицирование может произойти и другим способом – через кровь или лимфу из отдаленных очагов инфекции. В таком случае острый или хронический асептический процесс вначале протекает с умеренно выраженными симптомами, а затем локоть резко отекает, кожа над ним краснеет, упругое уплотнение становится резко болезненным, движения руки ограничиваются из-за болей. Температура тела повышается до значительных цифр, появляются признаки интоксикации, недомогание, головная боль. Такая симптоматика требует срочного обращения к хирургу.
При появлении покраснений, уполнения в области локтя срочно обратитесь к врачу!
Профилактические меры, предохраняющие от мочекаменной болезни
Мочекаменная болезнь – сложная проблема, которая влияет на качество жизни человека, доставляя огромный дискомфорт в тяжёлых случаях.
Минимизировать риски можно, соблюдая упреждающие меры, которые помогут отсрочить или предотвратить столкновение мужчины с этим заболеванием. Рекомендации следующие:
- обильное питьё. В стуки требуется употреблять в пределах 3–4 литров. Жидкость не должна содержать много сахара. Это эффективно очищает почки;
- сократить употребление сахара, соли и белков. Знакомый всем хлорид натрия отвечает за повышение кальция в крови;
- отказаться от применения комплексов витаминов и минералов, содержащих кальций;
- ограничить потребление орехов, шпината, шоколада, свёклы, сои – продуктов, имеющих в своём составе оксалаты;
- использовать с пищей цитат натрия или соль лимонной кислоты.
Заболевание почек, мочевого пузыря и других органов, отвечающих за отвод мочи – проблема, требующая немедленного лечения.
Своевременное лечение мочекаменной болезни и профилактика – лучшие способы избежать болезни мочеполовой системы. Если появились первые симптомы мочекаменной болезни, затрудняется выход мочи, а при анализах отмечается присутствие солей, не нужно заниматься самолечением.
1
Симптоматика
Развитие симптомов заболевания происходит от двух до четырнадцати суток. Главное отличие вирусной формы от болезни, вызванной бактериями— характерного гнойного налёта на нёбных миндалинах нет. Первые признаки, которые проявляются у больного, во многом схожи с развитием катаральной ангины:
- высокая температура тела (до 40°С);
- головные боли;
- вялость;
- «ломит» суставы;
- резкая боль в горле;
- увеличенные лимфатические узлы в подчелюстной области.
Уже через пару дней добавляются симптомы, присущие ОРВИ: кашель, насморк, першение в горле, тошнота, диарея, появление на гландах маленьких папул (округлых выпячиваний).
Каждая из разновидностей вирусной ангины имеет свои особенности. Так при аденовирусной форме может проявляться конъюнктивит и боли в животе. Болезнь обычно проходит за две недели.
Гриппозная форма начинается остро с резкого повышения температуры и сопровождается сухим кашлем, сильной головной болью, болью в горле и насморком. Болезнь, как правило, проходит через семь-десять дней.
При герпетической форме на гландах образуются пузырьки с серой жидкостью. Через три-четыре дня они начинают лопаться.
До возраста 6 месяцев заболевание у грудничков встречается крайне редко, поскольку получаемые с молоком матери антитела защищают от инфекций. После до достижения ребёнком трёх лет количество этих антител снижается, заражение вирусами происходит всё чаще и чаще. Как только у малыша увеличивается количество собственных антител, он становится менее восприимчивым к вирусам, вспышки болезни случаются гораздо реже. После трёх лет частая заболеваемость вирусным тонзиллитом связана с переохлаждениями в холодное время года, слабой иммунной системой и постоянным заражением в дошкольных, школьных детских учреждениях и спортивных секциях.
Пик болезни приходится на первые пять дней, затем температура тела спадает. Именно в этот период больной наиболее заразен. Как только температура нормализовалась — значит с вирусом удалось справиться и опасности заражения для окружающих нет. Кашель и выделения из носа могут присутствовать до самого выздоровления, но наличие их — не показатель заразности.
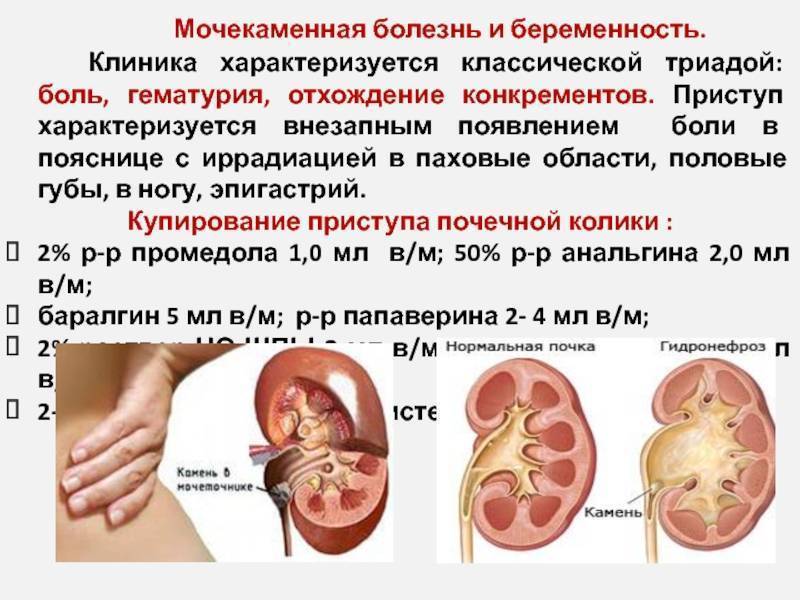
Лечение мочекаменной болезни у беременных
Беременность накладывает серьезные ограничения как на обследование (например, рентгенологические методы и компьютерную томографию), так и на методы лечения. Общим правилом является консервативное лечение всех форм мочекаменной болезни, за исключением случаев, когда имеются серьезные клинические показания для удаление камня.
Дистанционная литотрипсия абсолютно противопоказана при беременности. При камне мочеточника, не имеющем тенденцию к самостоятельному отхождению, возможна установка внутреннего мочеточникового стента на весь период до родов (и ближайший срок после родов), с регулярной заменой каждые 2-3 месяца (возможно и раньше, так как при беременности риск инкрустации стента выше).
Альтернативно, возможно эндоскопическое удаление камня, но лишь в специализированном стационаре с наличием акушерской и неонатологической служб, и опытными врачами-урологами. Перкутанная литотрипсия может применяться в единичных случаях, и также обязательно в специализированных центрах. Я занимаюсь лечением мочекаменной болезни более 15 лет и могу Вам обещать, что подберу и выполню Вам тот вариант лечения, который в максимальной степени соответствует Вашей конкретной ситуации!
Как образуется мочекаменная болезнь
Мочекаменная болезнь начинается с образования кристаллов из солей и минералов, содержащихся в моче. Кристаллизация происходит ритмично, сопровождаясь определенными факторами, которые вызывают избыток данных веществ. Мочекаменная болезнь возникает под действием провоцирующих физических нагрузок, употребления спиртосодержащих напитков, а также приема в пищу продуктов с большим содержанием солей кальция. Мочекаменная болезнь часто является результатом нарушения работы выделительной системы, которая способствует нарастанию данных кристаллов, образующих камни.
Мочекаменная болезнь также возникает вследствие физических воздействий в виде задержки мочи или неполного опорожнения мочевого пузыря. Мочекаменная болезнь образуется из-за содержащихся в моче солей кальция, которые могут накапливаться в кристаллы или нарастать на уже имеющиеся, а также оседать на стенках почки или мочевого пузыря.
Кристаллы (камни) образуются изначально в почках или мочевом пузыре, а затем могут переноситься с мочой в мочеточники и уретру, что вызывает сильные болевые ощущения у пациентов
Мочекаменная болезнь диагностируется совокупностью определенных методик, поэтому важно обратиться к лечащему врачу при любых болевых ощущениях в области почек и паха
Обследование при мочекаменной болезни
При вышеописанных жалобах вам необходимо проконсультироваться у уролога, который проведет дополнительное обследование и решит о дальнейшем лечении.
Базовое обследование включает в себя:
- Жалобы, анамнез, осмотр
- Общеклинические анализы крови и мочи.
- УЗИ органов мочевой системы, при котором в большинстве случаев врач диагност увидит расположение, количество и размеры камней. Это безопасный, безболезненный и не инвазивный метод обследования, который можно повторять неоднократно в процессе лечения и для динамического контроля.
- Обзорная и экскреторная урографии.
Дополнительные обследования:
- Спиральная компьютерная томография позволяет увидеть камень, подсчитать его плотность, объем, увидеть архитектонику мочевой системы, состояние окружающих тканей. При необходимости возможно выполнить 3-D реконструкцию.
- Динамическая и статическая нефросцинтиграфии позволяют оценить функции почек, а при наличии степень их нарушения.
- Посев мочи с чувствительностью к антибиотикам позволяет выявить наличие инфекции в мочевых путях, степень активности воспаления.
Диагностика
Для правильной постановки диагноза важную роль играет сбор подробного анамнеза. На первичном приеме врач-уролог должен получить точные данные о характере боли, проблемах при мочеиспускании, изменении цвета мочи. МКБ легко диагностируется, если больной говорит о том, что после приступа колики в моче появилась кровь и вышли камни. В других случаях необходимо полное урологическое обследование, в которое входят3:
- УЗИ — основной метод исследования при подозрении на МКБ, который позволяет определить локализацию камней, их размер, плотность и структуру. Также этот метод направлен на оценку общего состояния мочевыделительной системы и позволяет проследить динамику развития ситуации.
- Урография — рентгенологический метод с введением контрастного вещества, позволяющий получить изображение камней, определить их количество и положение. Сейчас на смену урографии пришел более точный метод диагностики — компьютерная томография.
Категории
- Анализы и диагностика(0)
- Беременность и роды(86)
- Бесплодие(3)
- Болезни сосудов(1)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(1)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(1)
- Диетология и грудное вскармливание(49)
- Иммунология(3)
- Инфекционные болезни(1)
- Кардиология(3)
- Кожные болезни(5)
- Косметология(1)
- Красота и здоровье(0)
- Маммология(12)
- Маммология для Пап(1)
- Наркология(4)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(2)
- Педиатрия(77)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(1)
- Проктология(1)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(4)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(1)
- Эндокринология(0)
Основные половые инфекции
Основных половых инфекций насчитывается примерно 30 видов. Наиболее распространенные:
- Сифилис – бактериальное системное заболевание, вызываемое бледной трипонемой. Скрытый период может длится до 3 месяцев. На месте попадания бактерии образуется твердый шанкр. Болезнь поражает кости, суставы, сосуды, сердечную мышцу. На последней стадии вызывает поражение мозга.
- Хламидиоз – инфекционное заболевание, скрытый период длится до 2 недель. Долгое время может протекать бессимптомно. Поражает органы мочеполовой системы.
- Гонорея, возбудителем которой являются гонококки. Поражает слизистые оболочки мочеполовых органов, а также слизистая прямой кишки. При попадании в глаза развивается конъюнктивит. Скрытый период примерно 2 недели. Также может протекать бессимптомно или со слабо выраженными проявлениями.
- ВИЧ – вирусы, разрушающие защитные силы организма. Вирус не поддается лечению, может жить в организме человека годами и никак себя не обнаруживать. Последняя стадия заболевания СПИД – состояние, при котором человек бессилен даже при самых безобидных болезнях.
- Папилломавирус – имеет более 100 подвидов, 40 из которых могут вызывать онкозаболевания. Передается только от человека к человеку, имеет скрытый период 2-3 месяца.
- Гепатит С – коварный вирус, который разрушает организм почти бессимптомно, приводя к циррозу печени. Инкубационный период от 2 недель до 2 месяцев. Первыми признаками болезни может быть недомогание в виде простуды, иногда возникают тошнота, боли в суставах.
- Гепатит В – заражение происходит во время полового акта, во внешней среде вирус может сохраняться несколько недель. Инкубационный период 2-3 недели. Проявляется вначале, как простудное заболевание, затем поражает нервную систему.
- Генитальный герпес – уже после суток заражение может дать о себе знать появлением одного или нескольких маленький пузырьков с прозрачной жидкостью. Они вызывают зуд и жжение. Симптомами болезни являются также лихорадка, увеличение лимфоузлов. Высыпания – это лишь видимая проблема, у беременных женщин болезнь может вызвать гибель плода.
- Трихомониаз – бактериальная инфекция, которая через 2 недели после заражения проявляется жжением при мочеиспускании. Могут появиться выделения из пениса. У женщин патология вызывает болевые ощущения при сексе, так как слизистая влагалища воспалена.
К венерическим болезням относят также чесотку, которая нередко передается при тесном контакте тел во время полового акта, и выражается образованием сильно зудящих воспаленных зон. Вызывает болезнь микроскопический клещ. Если заражение произошло в результате попадания взрослой самки клеща, то первые симптомы проявляются уже на вторые сутки. Если инфицирование личинками – то через 14 дней.
Диета при оксалатурии (соли оксалаты в моче) или оксалатные камни
Пациенты с Са-оксалатными камнями должны употреблять хорошо сбалансированное питание, в котором продукты из различных групп включены в общую диету. Получение кальция извне обеспечивается употреблением молока и молочных продуктов, которые являются наиболее важными продуктами питания, содержащими кальций.
У пациентов с повышенным уровнем щавелевой кислоты следует ограничивать продукты, богатые оксалатом (в 100г продукта)
- Какао 625 мг
- Орехи 200 — 600 мг
- Чайные листья 375 — 1450 мг
- Шпинат 570 мг
- Ревень 530 мг
Рекомендуются следующие продукты:
- мясо, птица, рыба в умеренном количестве, лучше — в отварном виде, в т. ч. вареные колбасы (молочные, диетические), сосиски, яйца в любой обработке, салаты из отварного мяса и рыбы;
- молоко, кефир, творог, сметана (за исключением ситуаций с повышением уровня кальция в моче, при высоком рН мочи, при обострении пиелонефрита);
- жиры: сливочные и растительные масла, несоленое свиное сало;
- крупы: гречневая, овсяная, перловая, пшенная; макаронные изделия; супы из них;
- хлеб: пшеничный, ржаной, изделия из муки, особенно грубого помола с включением пшеничных отрубей;
- овощи и фрукты: огурцы, капуста, горох, баклажаны, репа, тыква, чечевица, абрикосы, бананы;
- супы, соусы;
- холодные закуски из овощей, кабачковая и баклажанная икра;
- компоты, кисели, муссы;
- чай, некрепкий кофе с молоком, отвары из сухофруктов, шиповника, пшеничных отрубей, морсы, квас.
Исключить из рациона:
- печень, почки, язык, мозги, соленую рыбу, студни и заливные на желатине, бобовые;
- ограничить сыры, исключить соленые сыры;
- щавель, шпинат, ревень, грибы, землянику, груши, крыжовник, фасоль, соленые овощи, ограничить свеклу (при обострении), относительно ограничивают морковь, лук, томаты;
- мясные, грибные и рыбные бульоны и соусы;
- соленые закуски, копчености, консервы, икру, перец, горчицу, хрен;
- шоколад, инжир; ограничить черную смородину, чернику, конфеты, варенье, кондитерские изделия;
- какао, крепкий кофе, чёрный чай;
Учитывая, что образование камней из кальция оксалата является многофакторным процессом, увеличение диуреза на протяжении суток является наиболее важным метафилактическим мероприятием
Особенно это важно для пациентов, у которых исследование мочи не выявило никаких метаболических нарушений. Разведение мочи и снижение в ней концентрации солей обеспечивает диурез около 2 — 2,5 л мочи в сутки
В зависимости от напряженности физической активности и температуры окружающей среды количество выпиваемой жидкости должно варьировать между 2 — 2,5 л. Это количество жидкости должно быть распределено равномерно на протяжении дня. Очень хорошей привычкой является употребление дополнительного количества жидкости перед каждым актом мочеиспускания. Очень важно употреблять дополнительное количество жидкости перед сном для того, чтобы избегать высокого концентрирования мочи в течение периода сна. Щелочные напитки являются более предпочтительными, потому, что они повышают рН мочи и экскрецию лимонной кислоты. Для этой цели подходит минеральная вода, богатая гидрокарбонат ионом и умеренным содержанием кальция (по крайней мере, 1500 мг /л; максимум 200 мг кальция/л.
Лечение бурсита локтевого сустава
После проведенного обследования врач анализирует полученные результаты и назначает комплексное лечение бурсита локтевого сустава, в состав которого входят медикаментозные и немедикаментозные методы. Заболевание лечат в основном консервативно, при остром воспалении достаточно короткого курса. Хронический процесс лечится долго, и если это не помогает или присоединяется гнойная инфекция, проводятся операции.
Консервативное лечение асептических бурситов локтевого сустава
На фото разные виды фиксирующих повязок для локтевого сустава
Бурсит локтевого сустава лечит ортопед-травматолог или ревматолог (если заболевание связано с артритом). При остром воспалительном процессе или обострении хронического назначают:
- аппликации охлажденных лекарственных растворов; при отсутствии ранок на коже – это гипертонический раствор хлористого натрия (соли); если есть ранки их обрабатывают и делают аппликации из холодных антисептиков (хлоргексидин, мирамистин и др.); это снимает отек и боль; продолжительность процедур должна быть не дольше 20 минут;
- наложение фиксирующей повязки или ортеза, подойдет также тейпирование – фиксация локтя при помощи липких лент;
- инъекции лекарственных препаратов из группы нестероидных противовоспалительных средств (НПВС) – Кетонал, Кеторол, Диклофенак и др.; если боль не очень сильная, можно принять препарат внутрь в таблетках; наружно на локтевую область накладывают мазь или гель, в состав которых входят НПВС;
- прокол бурсы – если объем бурсы быстро увеличивается за счет воспалительного экссудата или крови, то делают прокол бурсы, удаление воспалительной жидкости и промывание асептическим раствором;
- физиотерапия и ЛФК – после того, как острый воспалительный процесс пойдет на спад, назначают физиотерапевтические процедуры, лечебную физкультуру (сначала только пассивные движения и только через некоторое время переход на активные), массаж, гели и мази с обезболивающими и противовоспалительными свойствами.
Хирургическое лечение
Гнойные воспалительные процессы в бурсе и все остальные гнойные осложнения лечит хирург. Назначаются:
- антибактериальная терапия с учетом чувствительности выявленного инфекционного возбудителя к антибиотикам;
- пункция бурсы с удалением гноя и промыванием полости антисептическими растворами;
- для снятия отека и боли – лекарства из группы НПВС;
- при необходимости капсула бурсы вскрывается, удаляется гной, промывается рана, устанавливается дренаж для выведения воспалительного экссудата и проводится лечение раны;накладывается стерильная и фиксирующая повязка;
- после устранения инфекции назначается восстановительная терапия – физиотерапевтические процедуры, ЛФК, массаж.
Хронический асептический бурсит лечит ортопед-травматолог. Операцию назначают при неэффективности консервативного лечения. Операция носит название бурсэктомии. Под местной анестезией синовиальную сумку удаляют, зашивают и лечат рану, накладывают фиксирующую повязку.
Восстановительное лечение
После проведенного консервативного или хирургического лечения назначается восстановительная терапия. Назначают иммуномодуляторы, витаминно-минеральные комплексы, курсы физиотерапии, массажа и гимнастики. Сколько будет продолжаться реабилитация, определяет врач. Для восстановления может быть использован следующий комплекс ЛФК:
Комплекс упражнений при бурсите локтевого сустава
Народные методы лечения
Народные методы можно использовать только после консультации с ортопедом-травматологом и по его назначению. При лечении бурсита локтевого сустава можно использовать следующие рецепты народной медицины:
- аппликации с настойкой прополиса; на полстакана водки взять чайную ложку натертого на терке прополиса, настаивать пять дней, ежедневно встряхивая; процедить готовую настойку, смочить салфетку, приложить к локтю, держать 30 минут; процедуры повторять ежедневно на ночь при хроническом асептическом бурсите;
- лист алоэ выдержать несколько часов в темном месте, затем поместить с морозилку на 30 минут, разрезать так, чтобы обнажить мякоть, приложить к локтю и держать, пока не согреется; подойдет для устранения воспаления и боли при остром бурсите;
- медово-капустные компрессы; густо смазать локоть медом, сверху приложить предварительно отбитый до появления сока лист капусты, полиэтилен и утеплить; процедуру делать ежедневно на ночь, компресс держать до утра; подойдет для лечения хронического асептического бурсита вне обострения.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
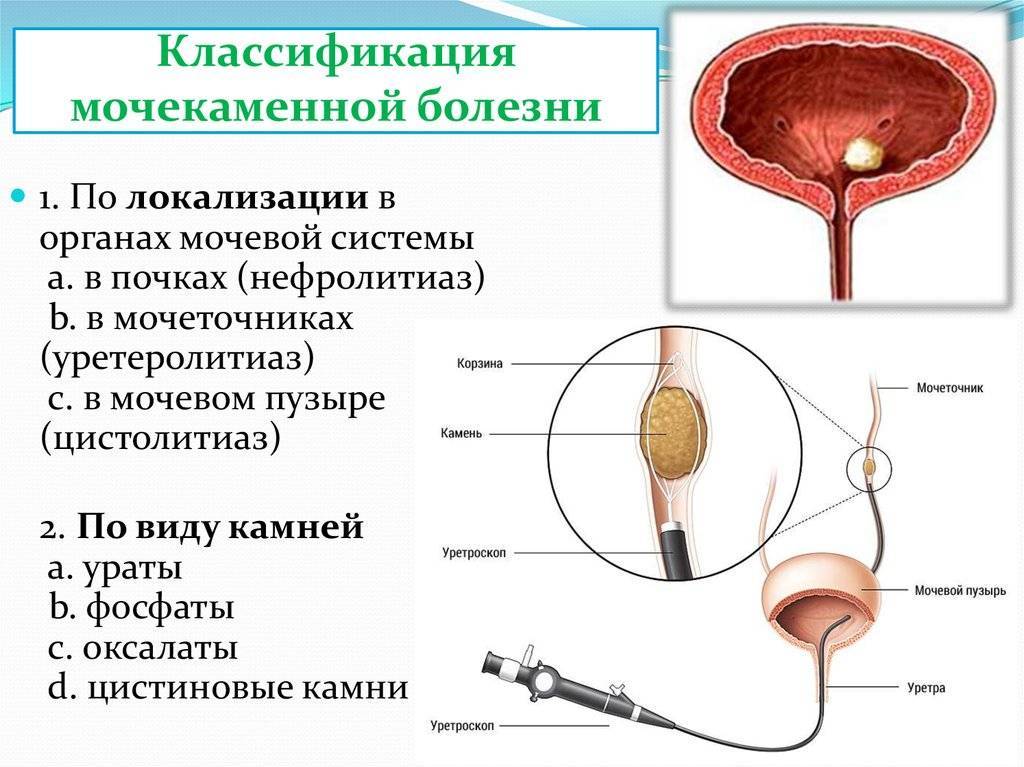
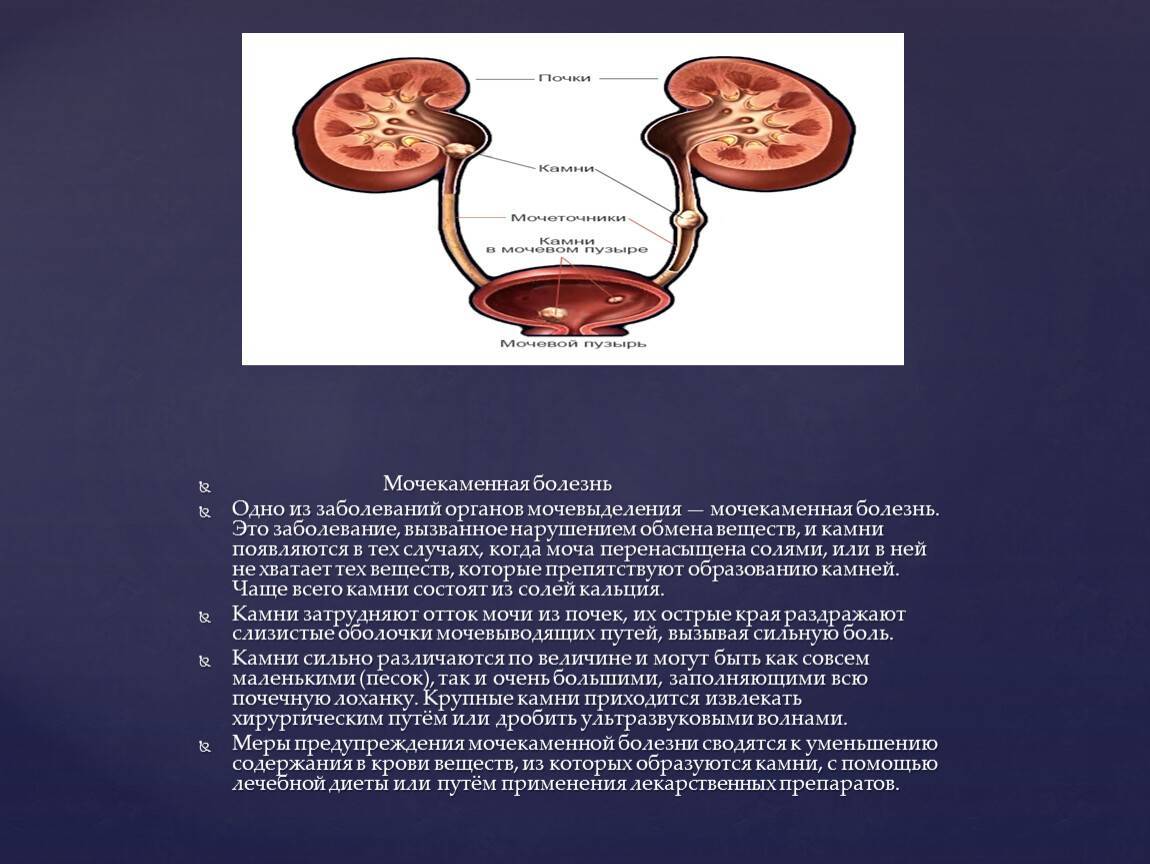
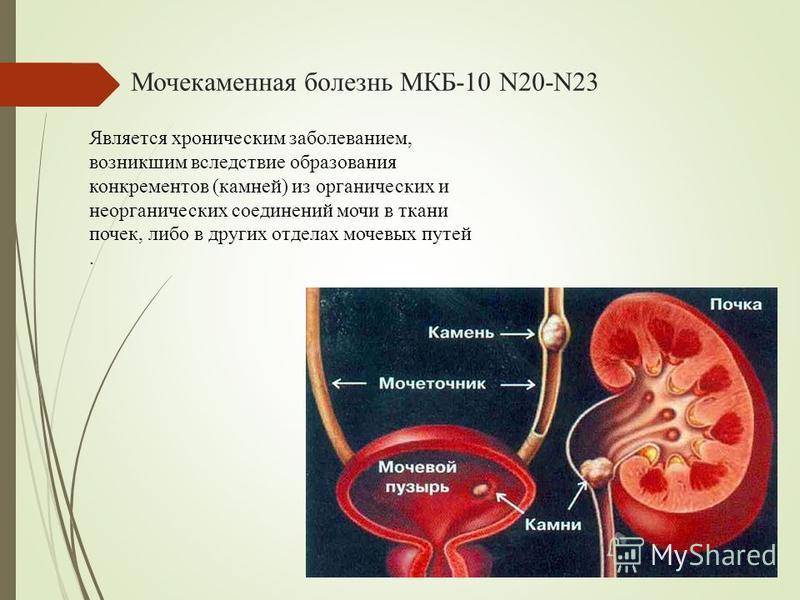
Что такое мочекаменная болезнь
Как видно из названия, главной проблемой при заболевании является образование камней в почках и мочевыводящих путях. Болезнь относится к хроническим и проявляется не сразу. Пока камень находится без движения, больной не замечает признаков развивающейся мочекаменной болезни. Но рано или поздно камень перемещается, и возникает болевой синдром.
Важно! Если появились резкие болевые ощущения в боку, пояснице, нижней части живота, при этом боль отдает в спину и пах, а также наблюдаются нарушения мочеиспускания, следует немедленно обратиться к врачу. У мужчин мочекаменная болезнь развивается чаще, однако у женщин выше риск тяжелого течения заболевания
У мужчин мочекаменная болезнь развивается чаще, однако у женщин выше риск тяжелого течения заболевания.
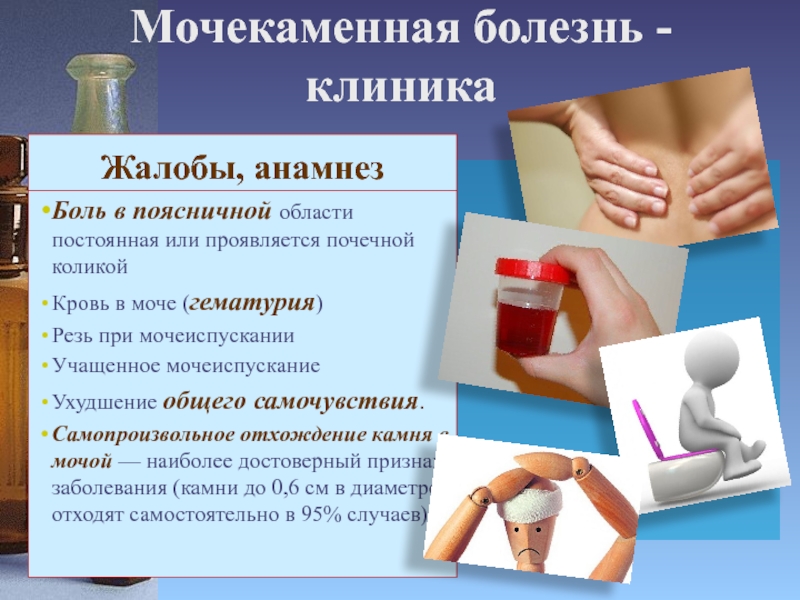
Симптомы мочекаменной болезни
Проявления уролитиаза зависят от размера камней, их локализации, формы, химического состава и ряда других факторов.
Микроскопические камни, которые называются песком, выходят вместе с мочой по мочеточнику, вызывая только легкое жжение и дискомфорт из-за воспаления стенки уретры. Камни более крупных размеров образуются в почках, при прохождении через мочеточник они могут закупорить его в самом узком месте. Такое состояние называется почечной коликой и проявляется характерными симптомами2,4:
- приступами острой сильной боли, которая может возникнуть внезапно при тряске в транспорте или после приема алкоголя;
- повышением температуры тела;
- болью, отдающей в область паха, поясницу, в надлобковую зону.
Маленькие камни могут откладываться в начальном отделе мочевыводящих путей, который называется почечной чашечкой. Они выводятся с мочой при большом количестве выпитой жидкости. Их активное движение по мочеточнику может сопровождаться приступами боли, иррадиирущей в поясницу и пах.
Вся выработанная почками моча попадает в почечную лоханку — самую объемную часть мочевыводящих путей. Здесь скапливаются средние и крупные камни, которые при движении могут закупорить мочеточник и вызвать острый приступ почечной колики.
Симптомы МКБ при локализации камней в мочеточнике зависят от размера конкрементов и той части канала, по которому они проходят. Интенсивность боли во многом определяется гладкостью поверхности камня: чем больше на нем острых выступов, тем более выражен болевой синдром.
Камни в мочевом пузыре проявляются периодической болью внизу живота, отдающей в промежность. Для этой локализации камней характерно внезапное прекращение мочеиспускания, которое может возобновиться при перемене положения тела.
Нефролитиаз, обнаруженный на ранних стадиях, обычно хорошо поддается лечению и не приводит к негативным последствиям. Поэтому при появлении симптомов почечной колики, болей в пояснице, паху, боках нужно как можно скорее начать лечение у врача4.
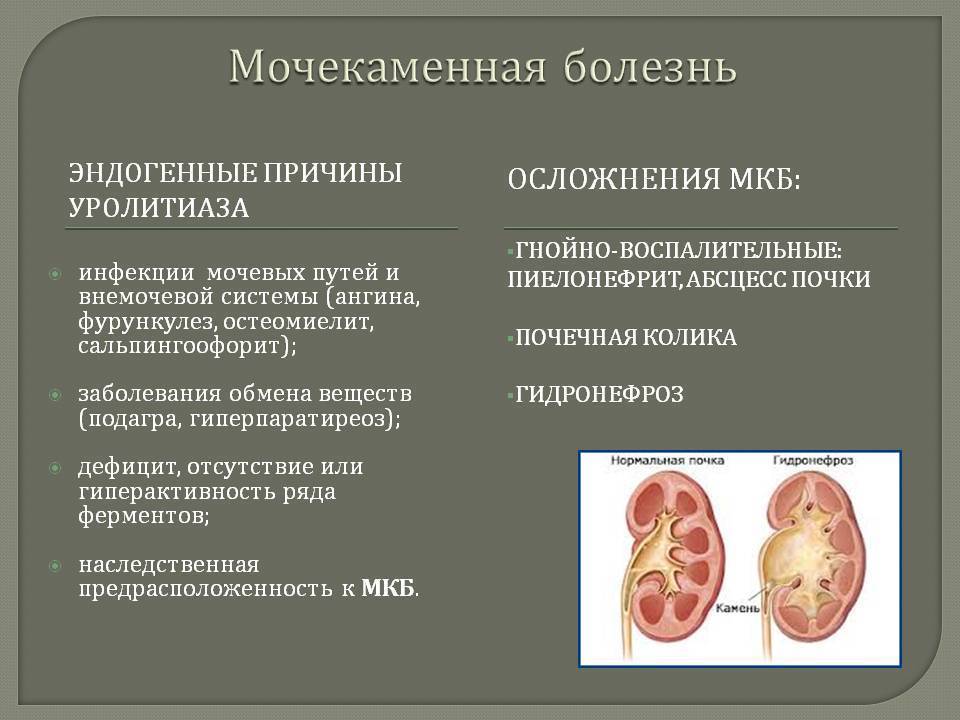
Причины образования конкрементов
Проблема возникает, когда в моче очень много кальция, мочевой кислоты и одновременно не хватает воды, которая размывает кристаллические вещества, делает урину более щелочной, не дает маленьким камешкам слипаться.
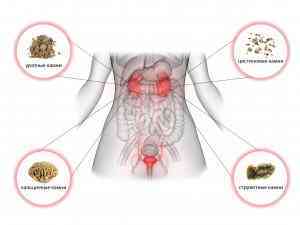
У проблемы 5 основных разновидностей. В 90% случаев она вызвана камнями из оксалата и фосфата кальция.
Конкременты из оксалата кальция
Оксалат кальция ежедневно создает печень. Также вещество встречается в пище — шоколаде, фруктах, орешках, овощах.
Оксалата кальция много и в витамине D, поэтому нужно с осторожностью принимать препараты, в котором он содержится. Вызвать появление такого рода конкрементов способно:
Вызвать появление такого рода конкрементов способно:
- желудочное шунтирование, которое делается, чтобы снизить вес;
- некоторые патологии обмена веществ.
Фосфат кальция
Конкременты из этого вещества порождены:
- мигренями;
- отдельными антиконвульсивными препаратами (топирамат);
- почечным тубулярным ацидозом.
Струвитные конкременты
Рождены инфекциями. Они быстро становятся очень объемистыми. Если вовремя не лечить, то конкременты заблокируют отток мочи, вызовут тяжелые осложнения. Удалить их можно будет только хирургическим путем.
Камни из кристаллов мочевой кислоты (ураты)
Появляются у людей:
- которые не пьют достаточно жидкости, резко ее теряют (к примеру, во время интенсивных занятий спортом);
- сидят на высокобелковой диете;
- страдают от подагры.
Цистеновые конкременты
От них страдают люди с очень редким генетическим заболеванием (цистинурией), из-за которого жизненно необходимые аминокислоты в больших количествах выводятся из организма.
Проблема также порождена:
- гиперпаратиреозом (нелады с паращитовидной железой);
- некоторыми врожденными патологиями (губчатая почка, синдром Дента);
- воспалительными заболеваниями кишечника (болезнь Крона), хроническими диареями.
Причины мочекаменной болезни у мужчин разнообразны.
Симптомы мочекаменной болезни
- Болевые ощущения в поясной области (это может быть непрекращающаяся или периодическая тупая либо острая боль).
- Почечная колика (стихийно возникающая сильнейшая боль, которая свидетельствует о закупорке мочеточника).
- Боль при мочеиспускании и изменение цвета урины (частая потребность справлять нужду, примеси крови или гноя в моче).
- Тошнота, рвота, повышенное артериальное давление и температура, вздутие.
У детей симптомы мочекаменной болезни нередко не совпадают с указанными. В любом случае поставить диагноз и назначить лечение может только квалифицированный специалист.
Когда необходима операция?
В критических случаях, если камень поддерживает воспалительный процесс в почке и его нельзя остановить медикаментозно прибегают к установке катетера между почкой и мочевым пузырем (стента), который позволяет беспрепятственно оттекать моче из почки в обход камня. Если и это не помогает, то назначают оперативное удаление камня из почки. Делается это для того, чтобы не допустить гнойного воспаления. Процесс лечения обязательно должен проводиться в медицинском учреждении, полностью укомплектованном современным оборудованием, с хорошим реанимационным отделением и персоналом, со специализацией в данной области.
Чтобы избежать проблем при лечении МКБ во время запланированной беременности, стоит еще до зачатия посетить уролога и проверить состояние почек.
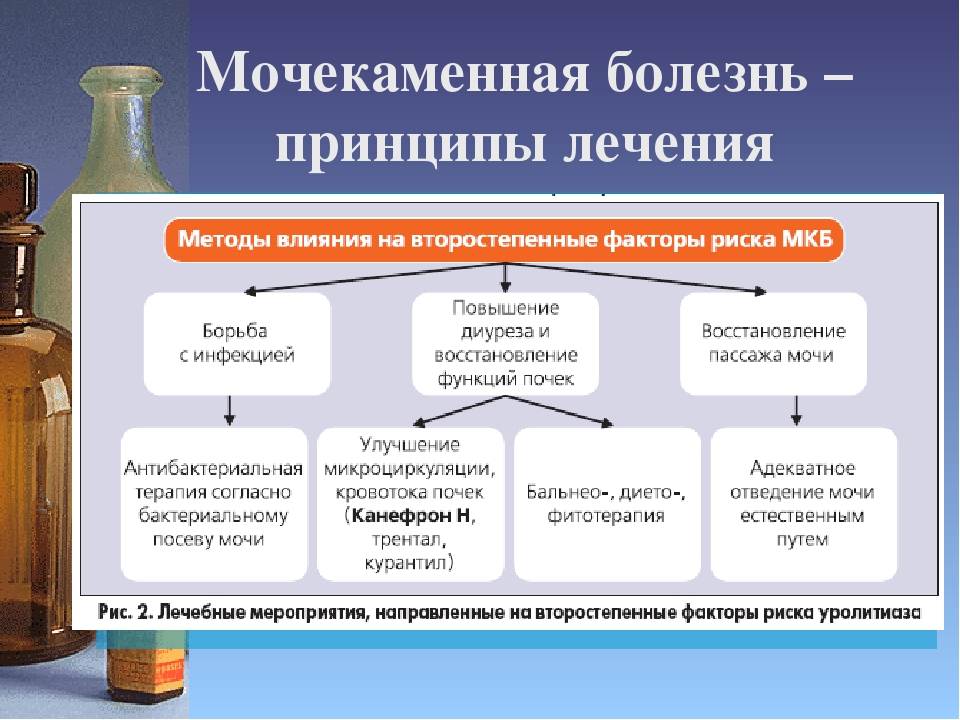
Медикаментозное лечение
Использование лекарственных препаратов, в первую очередь, направлено на купирование болевого синдрома при почечной колике. Назначаются различные спазмолитические и анальгезирующие медикаменты.
Есть другая категория препаратов, используемых при лечении – это лекарственные средства, которые способствуют растворению конкрементов. Их назначают на основании химического состава камней. Опять же, такая схема лечения возможна только в том случае, если у пациента диагностированы камни, состояние из производных мочевой кислоты. Все другие конкременты нельзя растворить медикаментами, поэтому проводится хирургическое лечение.
Рекомендации Европейской ассоциации урологов по лечению мочекаменной болезни
Пациенту с острым приступом почечной колики первым делом необходимо снять болевой синдром. Рекомендуются нестероидные противовоспалительные препараты:
- Метамизол,
- Парацетамол,
- Диклофенак,
- Индометацин,
- Ибупрофен
Два последних препарата также применяются для уменьшения частоты рецидивов боли после перенесенного приступа. С этой же целью могут быть назначены альфа-адреноблокаторы длительного действия (например, Тамсулозин). При применении препаратов нужно помнить о противопоказаниях и побочных эффектах.
В случае рецидивирующих приступов почечной колики и низкой эффективности медикаментозного лечения рекомендуется сразу выполнить дренирование почки с помощью внутреннего стента или пункционной нефростомы, а также удаление (дробление) камня мочеточника.
Растворение мочевых камней (или их фрагментов) может быть эффективным только в том случае, если они состоят из мочевой кислоты. Растворение достигается путем подщелачивания мочи с помощью химических препаратов (цитрат калия или гидрокарбонат натрия). Камнерастворяющая терапия проводится под обязательным контролем рН мочи, целевое значение составляет 7,0 — 7,2. Чрезмерное ощелачивание может привести к формированию фосфатных камней. В процессе лечения мочекаменной болезни необходимо наблюдение уролога, контроль анализов мочи и УЗИ почек (или МСКТ).
Эффективность дистанционной литотрипсии зависит от применяемого литотриптора, режимов дробления, размеров, локализации и плотности камня, а также от особенностей пациента (например, наличие ожирения). При дроблении крупных камней предварительная установка внутреннего стента может уменьшить риск формирования “каменной дорожки”.