Васкулит у детей
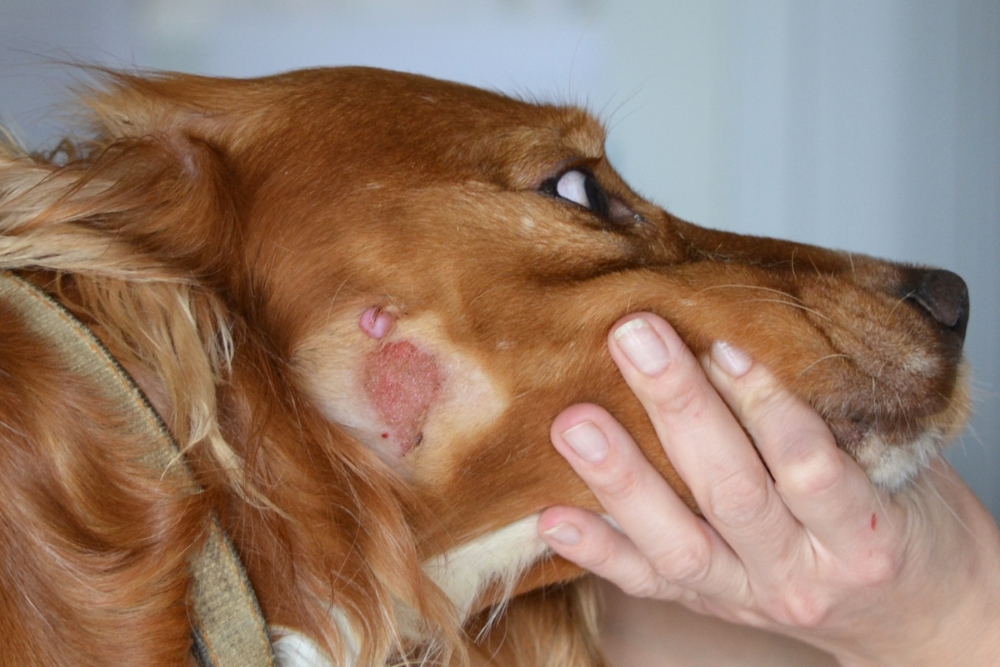
Фото геморрагического васкулита у детей
Дети болеют этим недугом достаточно редко. Но у всех разновидностей васкулита есть характерные особенности протекания именно в детском возрасте.
Геморрагический васкулит у детей может возникнуть на фоне инфекционных заболеваний – гриппа, ОРВИ, скарлатины, ветрянки. Могут влиять и другие провоцирующие факторы – переохлаждение, травмы, аллергия и др.
Заболевание приводит к тому, что у малышей появляется много красных кровоизлияний на слизистых во рту, на губах. Эти кровоизлияния немного возвышаются над слизистой. Иногда они кровоточат. На теле появляется папулезно-геморрагическая сыпь. Она образуется на конечностях, ногах, торсе, ягодицах.
Проявляются и другие симптомы, в частности, суставной синдром. Боли в суставах появляются одновременно с кожными проявлениями либо чуть позже. Боль исчезает через несколько дней, но при появлении новой сыпи она возникает вновь. Также у детей часто проявляется абдоминальный синдром, основным проявлением которого являются сильные боли в животе. Это может осложнить диагностику, так как боли схожи с симптомами аппендицита, кишечной непроходимости и др.
Поражение легких при геморрагической форме болезни у детей появляется реже, однако в таком случае существует риск стремительного легочного кровотечения. При разных формах болезни у детей может появляться кровь в моче.
Лечение васкулита проводят обязательно в условиях стационара. Как правило, назначают гепарин, сосудистые препараты, сорбенты, антиагреганты. В некоторых случаях показано лечение преднизолоном. При бурном течении болезни назначают плазмаферез.
В процессе лечения очень важно соблюдение строгой диеты. Если болезнь отступила, на протяжении 5 лет за ребенком ведут врачебное наблюдение
Ведь существует опасность рецидивов.
Протекание скарлатины у детей до года
У малышей болезнь возникает реже, чем у детей постарше. Они меньше контактируют друг с другом, большинство находится на грудном вскармливании и защищено материнским иммунитетом. С молоком ребенок получает антитела, снижающие чувствительность к инфекции. Однако при длительном контакте с носителем заболевания ребенок может заразиться. Причиной становится поход в поликлинику, болезнь члена семьи.
Признаки того, как проявляется скарлатина у маленьких детей
Заболевание начинается с резкого повышения температуры, воспаления и боли в горле. Ребенок капризничает, ему трудно глотать, он не хочет пить и есть. На языке появляется сыпь, краснота. Главными симптомам скарлатины являются у детей обильные высыпания, которые сгущаются в складках и на щеках.
Малыш не говорит, только криком и плачем демонстрирует, что у него что-то болит. При появлении любых признаков скарлатины необходимо обратиться к врачу. Своевременное лечение снизит интоксикацию, позволит избежать осложнений.
При наличии осложнений могут быть заметы кровоизлияния на коже и слизистых, температура повышается до 40°С, наблюдается учащенный пульс.
Спустя 3-4 дня сыпь начинает бледнеть и проходить, кожа сильно шелушится. Воспалительный процесс в горле заканчивается, и ребенок не испытывает болезненных ощущений.
Лечение грудных детей осложнено, поскольку нельзя принимать большинство жаропонижающих средств и антибиотиков. Требуется госпитализация по причине быстрого развития осложнений и необходимости в мерах по выведению ребенка из тяжелого состояния.
Как лечить
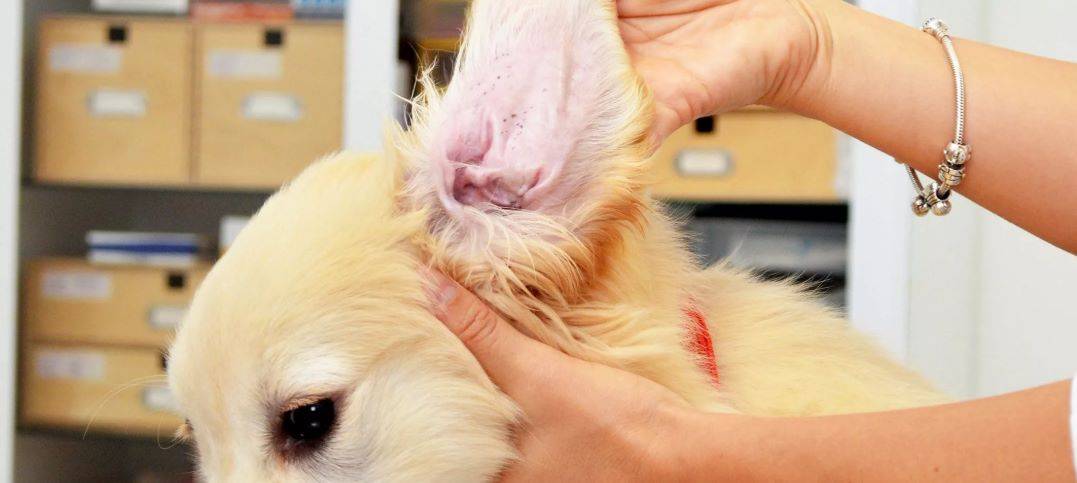
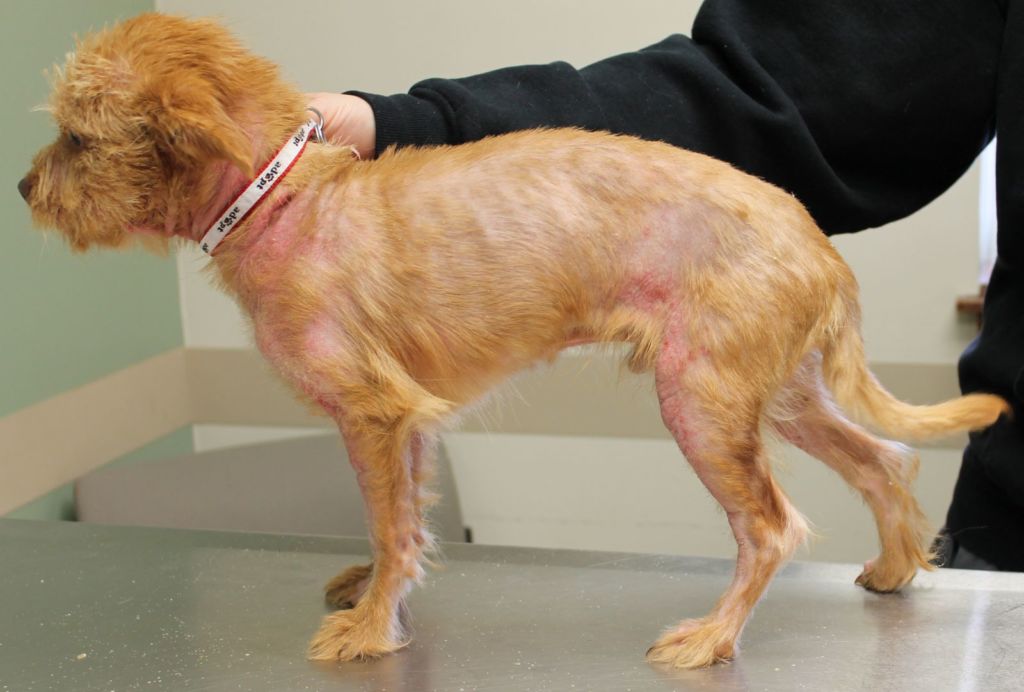
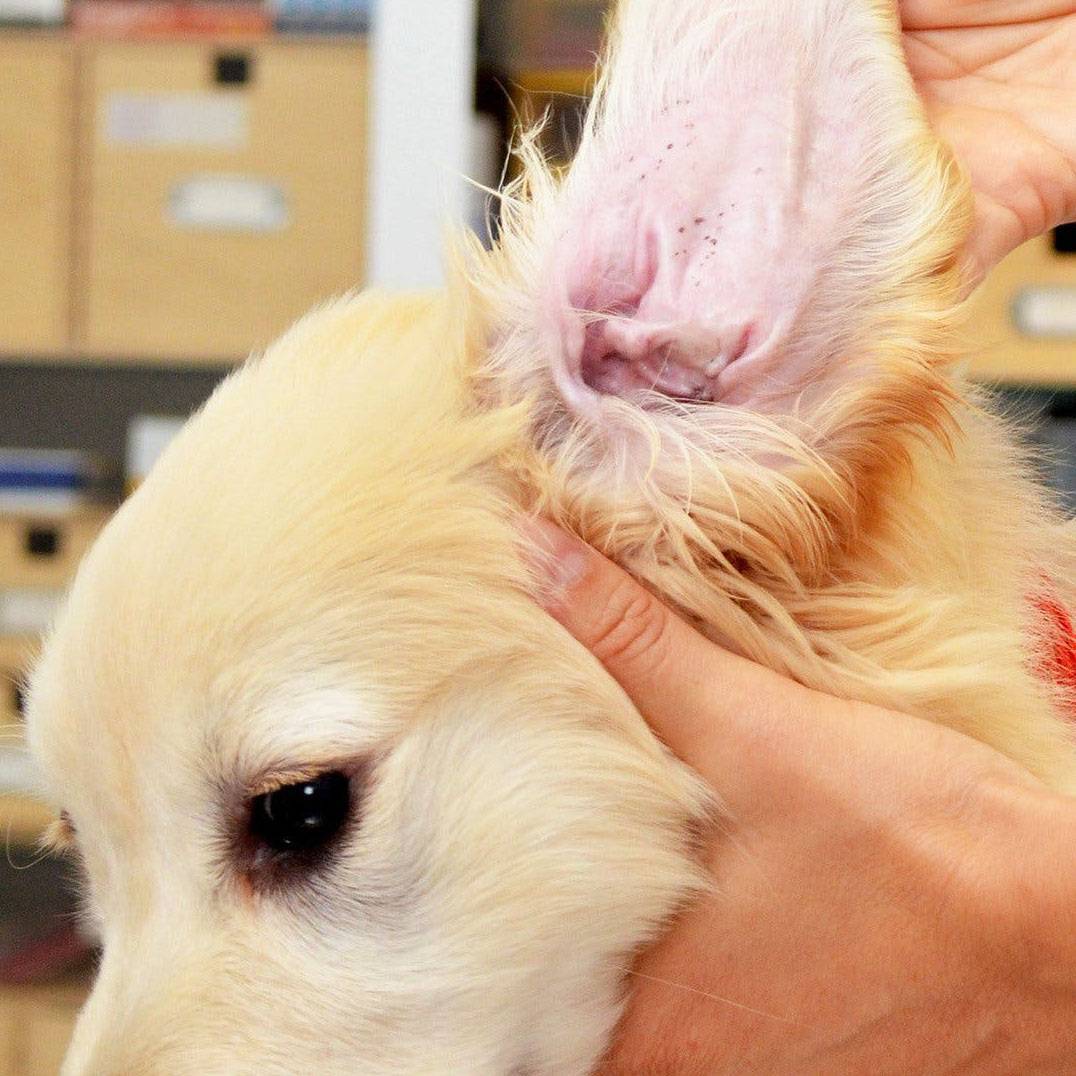
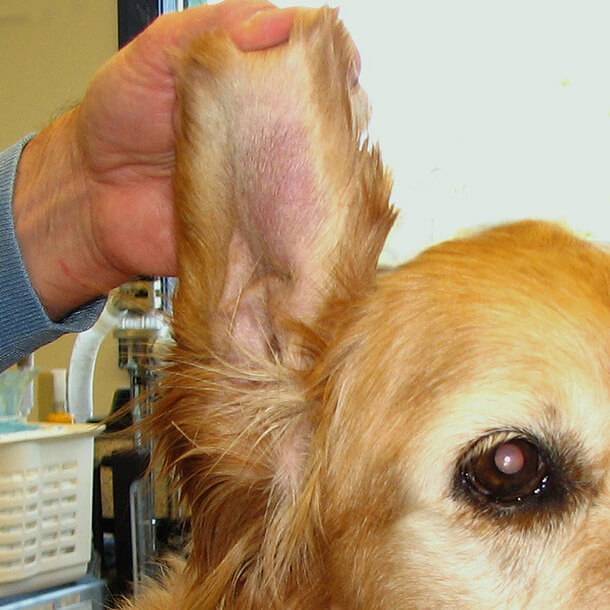
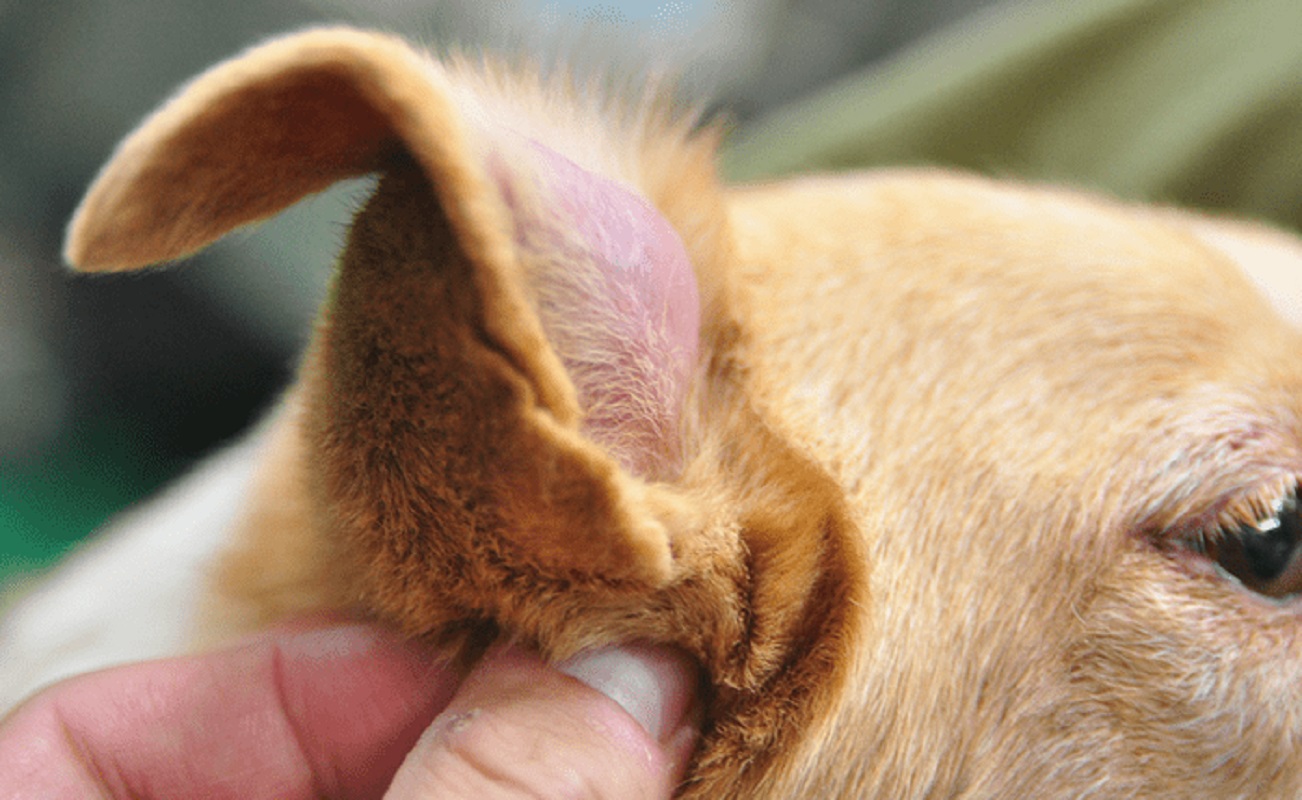
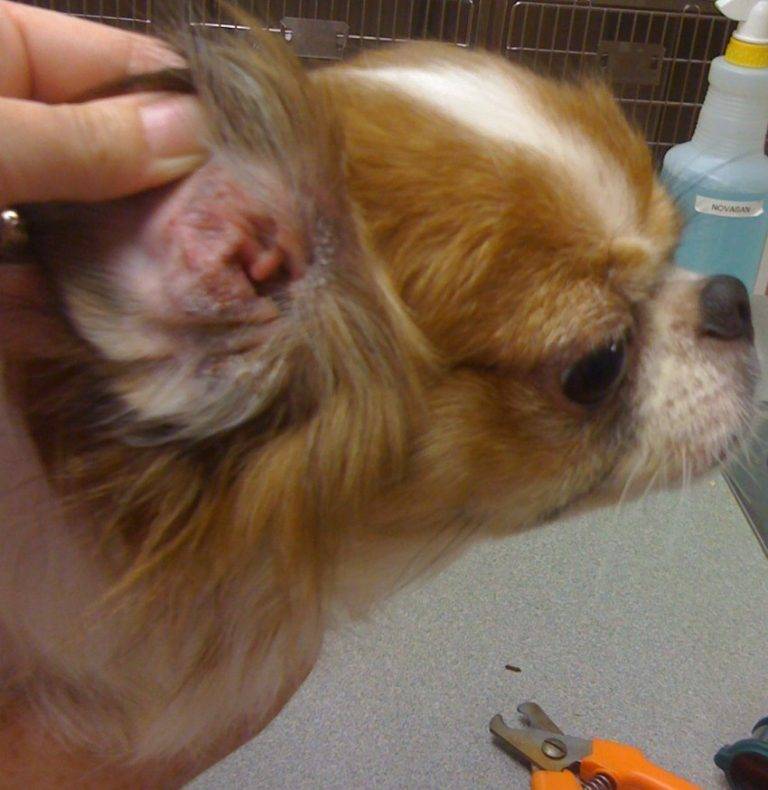
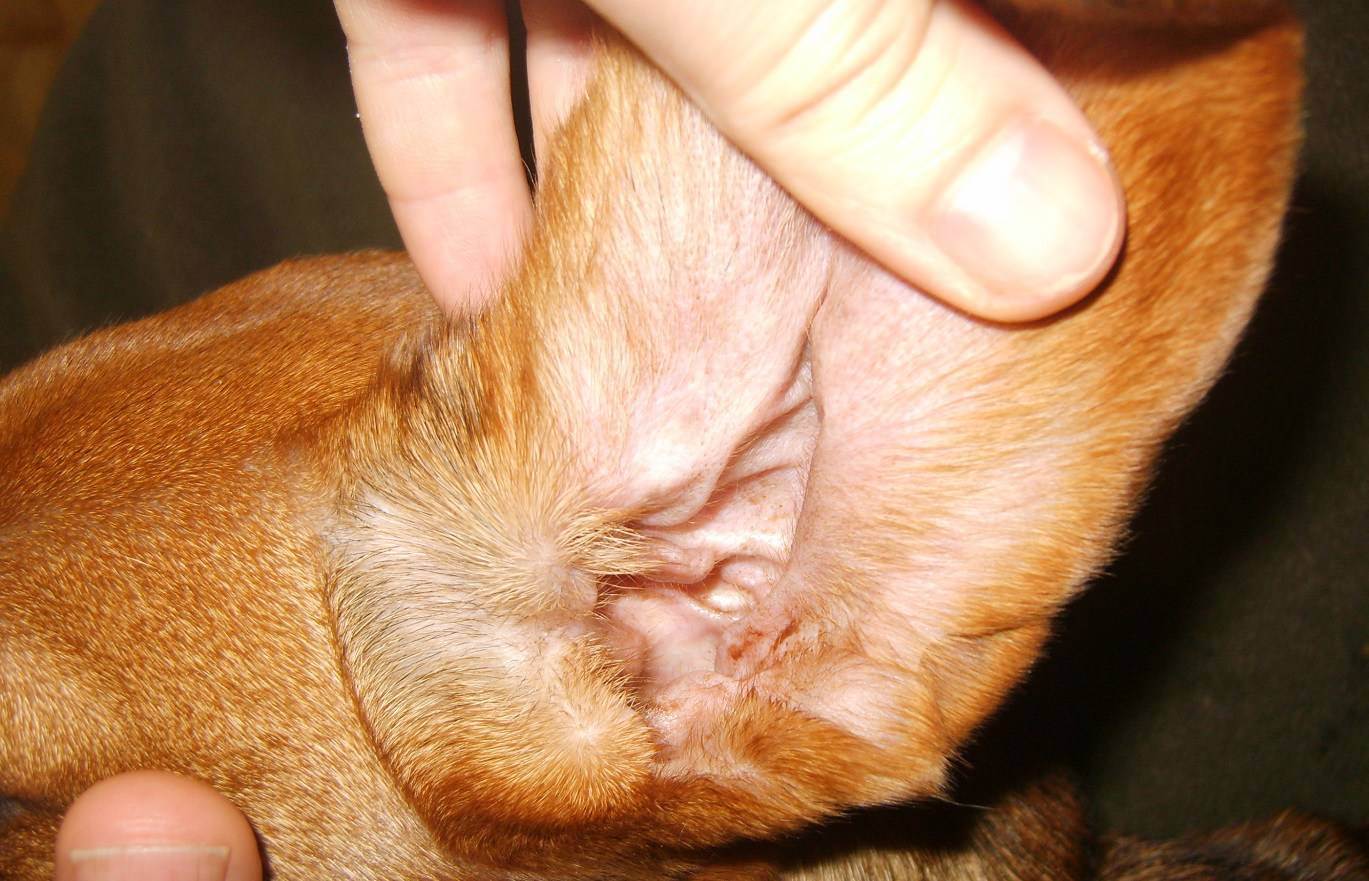
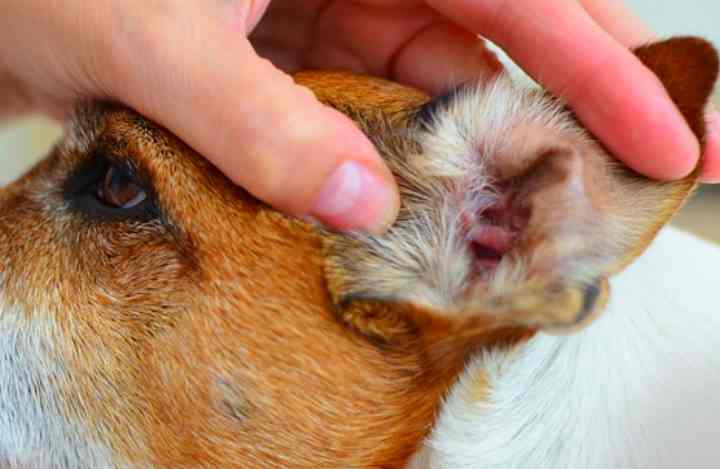
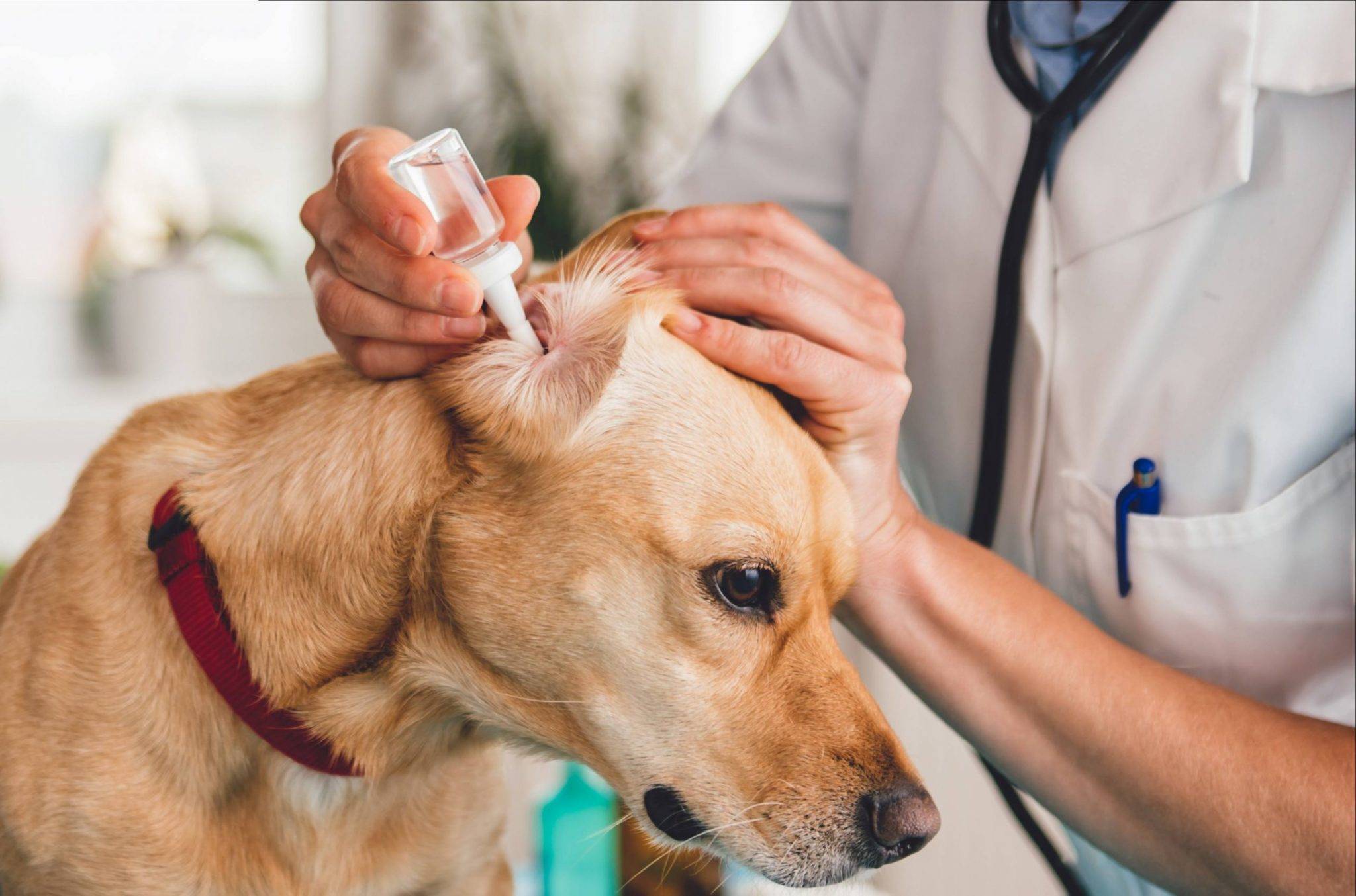
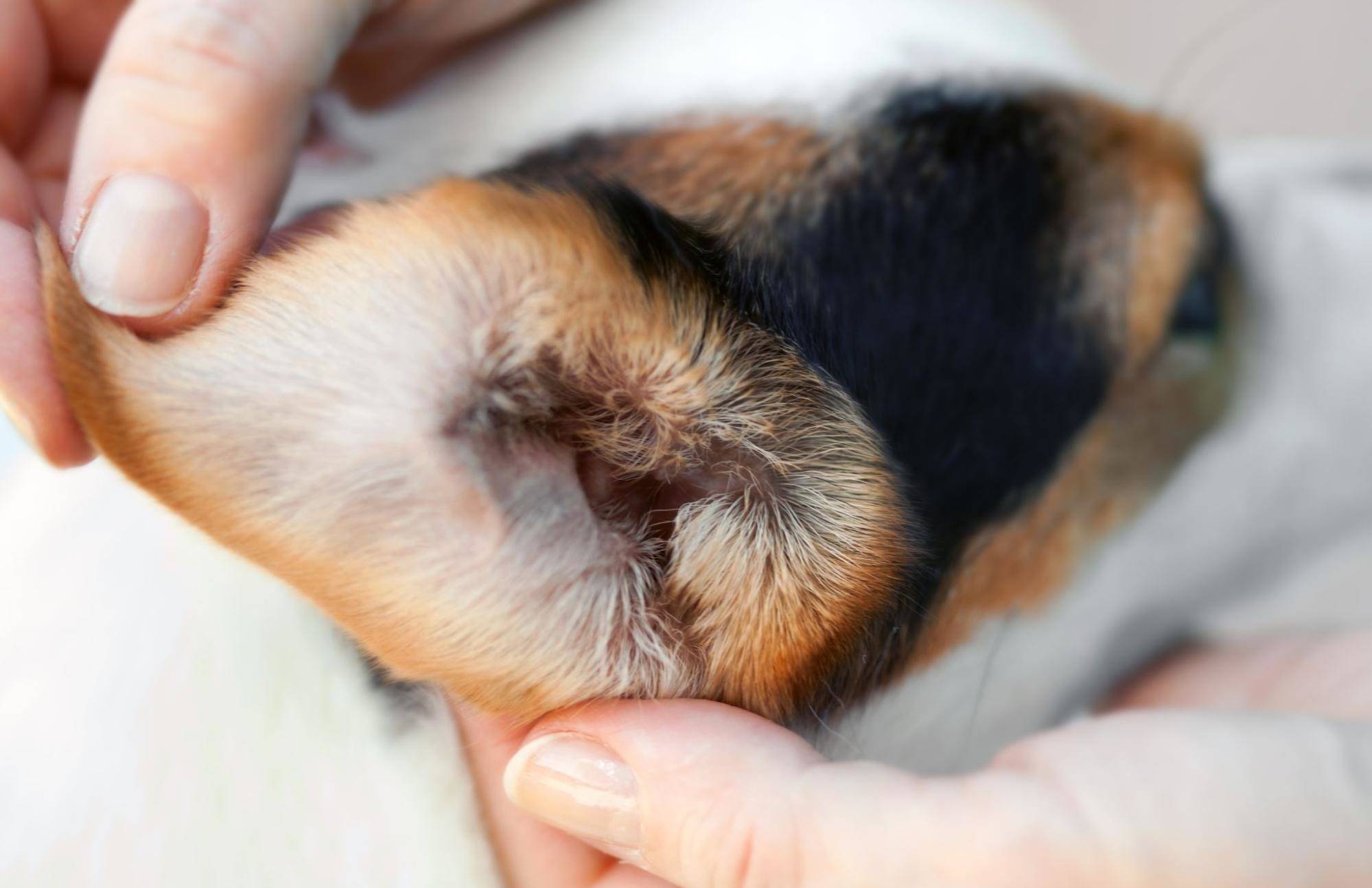
Если вы столкнулись с реакцией собаки на определенные аллергены, то лечение заключается в том, чтобы исключить контакт пса с ними. После этого наступает полное выздоровление животного.
Однако не всегда все решается так легко. Если врачом будет диагностирован аллергический отит, то лечение будет длительным и непростым. Тактика терапии тщательно разрабатывается ветеринаром, а от хозяина требуется терпение и неукоснительное соблюдение всех назначений.
Лечение может быть следующим:
- Для начала используются препараты, содержащие кортикостероиды, чтобы купировать острые проявления процесса. Врач подбирает минимальную дозу лекарства и назначает лечение. В случае если отит имеет аутоиммунную природу, то препарат собаке назначается пожизненно.
- «Циклоспорин» и «Оклацитиниб» используются для снятия воспаления в ушах, а также снижают болевые ощущения. Если у собаки отит в тяжелой форме, то данные препараты дополняются пороговыми дозами кортикостероидов.
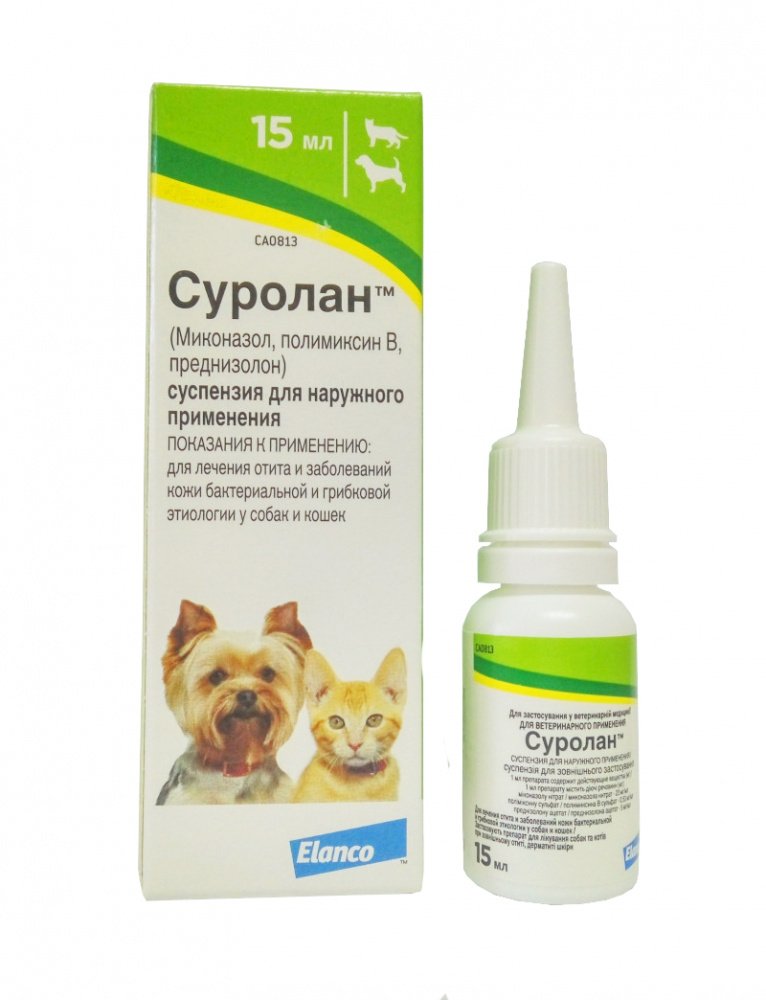
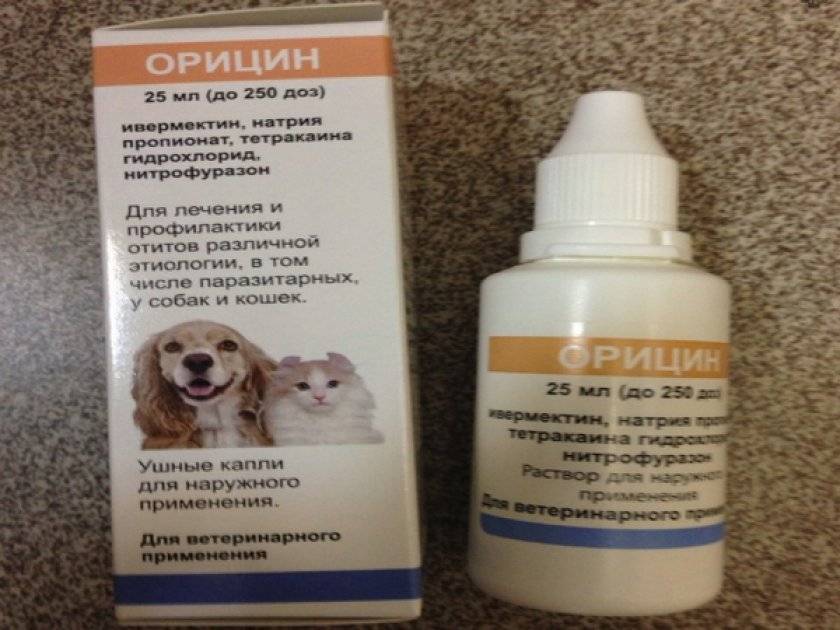
- Для того чтобы исключить присоединение вторичной инфекции, необходимо использовать противогрибковые и антибактериальные препараты. При лечении применяются как таблетки, так и ушные капли («Суролан», «Отипакс», «Софрадекс»).
- Лечение отита, осложненного грибковой инфекцией, хорошо проводить при помощи смеси дексаметазона и 1-процентного миконазола в пропорции 1:1 или 1:2 (больше миконазола). Такой смесью через день обрабатывают больное ухо.
- Два раза в неделю применяется гидрокортизон ацетат для снятия воспаления и уменьшения проницаемости сосудов.
- Антигистаминные препараты («Тавегил», «Супрастин», «Диазолин») помогают снимать симптомы аллергии (зуд, отек, покраснение) и облегчают состояние собаки. Дозировку препарата подбирает ветеринар в зависимости от возраста, веса и состояния здоровья животного.
- Для скорейшего выздоровления ветеринары рекомендуют использовать иммуностимуляторы («Циклоферон», «Иммунофан»).
- Чтобы помочь организму собаки быстрее восстановиться, можно использовать препараты, содержащие полиненасыщенные жирные кислоты Омега 3 и Омега, антиоксиданты, витамины С и Е, а также добавлять в питание овощи и листовые растения, содержащие магний.

Перед тем как закапывать назначенные ветеринаром капли, необходимо провести обработку ушей:
- протереть внутреннюю поверхность уха при помощи 2-процентного салицил-таннинового спирта или 3-процентной перекиси водорода;
- очистить слуховой проход тампоном, смоченным в хлоргексидине или специальных каплях («Отифри», «Отоклин»);
- обработать расчесы и ранки зеленкой и/или ранозаживляющими и противовоспалительными мазями («Левомеколь», «Санатол»);
- закапать назначенные капли.
Лечение евстахиита
Для лечения евстахеита у взрослых и детей в остром периоде могут использоваться:
1. Лекарственные средства для уничтожения инфекции (антисептики, антибиотики, противовоспалительные), снятия отека (сосудосуживающие, антигистаминные).
2. Физиотерапия, позволяющая сократить продолжительность болезни. Назначают УФ-облучение, сеансы на аппаратах УВЧ, электростимуляцию.
3. Лечебные манипуляции – продувание уха (способ Политцера), введение лекарств непосредственно в слуховой канал через катетер.
Чтобы устранить аллергический евстахеит, или тубоотит, вызванный патологией лор-органов, следует работать с первопричинами заболевания – аллергией, искривленной носовой перегородкой, аденоидными разрастаниями и т.д.
В многопрофильной клинике «К+31» лечение евстахиита у взрослых и маленьких пациентов проводится в отделении отоларингологии. Специалисты выполняют диагностику, разрабатывают план действий, наблюдают за ходом терапии и стремятся предупредить рецидивы заболевания.
Среди преимуществ медцентра:
- квалифицированная помощь пациенту амбулаторно или в режиме дневного стационара;
- полный комплекс необходимых лабораторных и аппаратных исследований для диагностики;
- составление схемы лечения с применением лекарственной и физиотерапии, инновационных методик;
- при необходимости привлечение медиков других профилей;
- результаты в виде выздоровления или затухания хронического процесса.
Для точной диагностики применяется оборудование экспертного уровня:
- специальная установка MODULA EUROPA Paris (Duo) HEINEMANN. Она помогает поставить диагноз, работает как аппарат для лечебных манипуляций;
- аудиометр-импедансометр для анализирования слуха пациентов юного и взрослого возраста.
Благодаря профессионализму врачей и современному оснащению отделения диагностика выполняется быстро и точно. Уже после первого визита начинается курс лечения.
Говорят, грибок ногтей — это не болезнь. Надо ли его лечить?
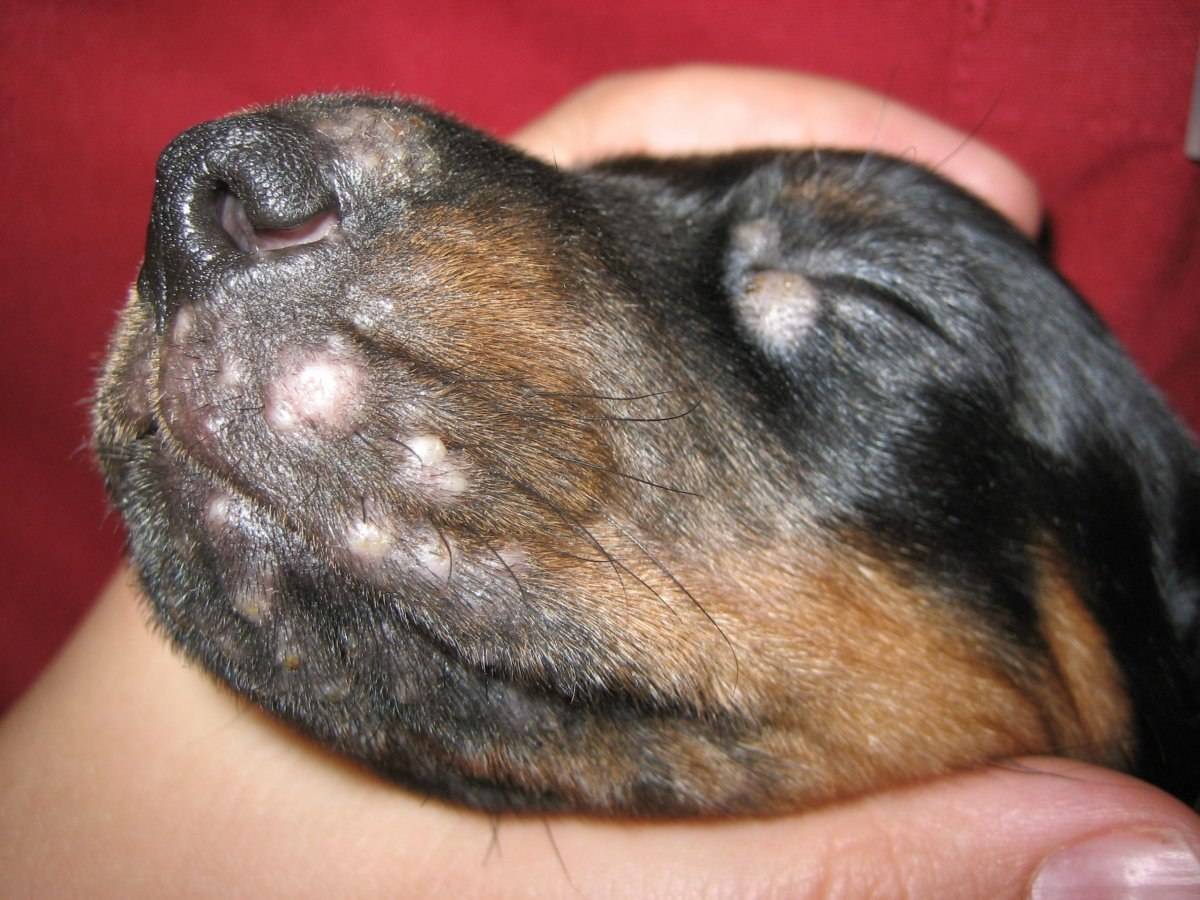
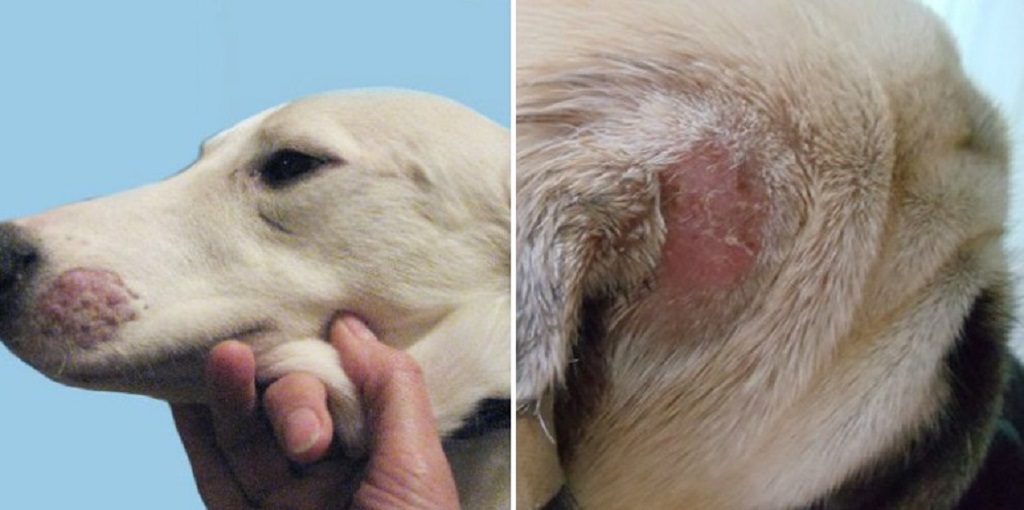
Грибок ногтей (онихомикоз) относится к группе инфекционных заболеваний человека, вызванных болезнетворными грибами: в первую очередь, дерматофитами . Также к типичным возбудителям онихомикоза относятся плесневые грибы-недерматофиты и дрожжевые грибы, в том числе рода Candida, которые в незначительных количествах присутствуют на человеческой коже.
По оценкам учёных, онихомикозом страдает до 20 % населения планеты, хотя диагностируется он существенно реже (примерно у 2–14 % людей) . Это можно объяснить тем, что грибковые инфекции не угрожают жизни и ухудшают её качество в основном незначительно. Так что к врачу пациенты не торопятся, предпочитая справляться с заболеванием самостоятельно, с помощью «народной медицины», или просто не замечать. В итоге дерматологи сталкиваются с уже запущенными случаями, лечение которых требует много времени. В России количество больных онихомикозами варьирует от 4,5 до 15 миллионов человек.
Если онихомикоз игнорировать, то заражённый ноготь постепенно отходит от ногтевого ложа, вызывая болевые ощущения . На месте «ранки» возникает благоприятная для патогена среда и грибы начинают размножаться быстрее. Кроме того, на фоне онихомикоза могут начать развиваться другие кожные заболевания: крапивница, экзема, контактный аллергический дерматит .
Виды аллергического отека гортани
Различают острый и хронический аллергический отек.
Острый аллергический отек
В этом случае необходимо вызывать экстренную помощь. Затруднения дыхания явные и внезапные, состояние стремительно ухудшается. Человек дышит прерывисто и часто, в дыхание вовлекаются мышцы плеч, головы и спины, западают надключичные ямки, втягиваются межреберные промежутки. Кожа бледнеет, синеет, пульс растет, у больного может начаться паника. При отсутствии медицинской помощи просвет гортани закрывается полностью, что вызывает асфиксию и смерть.
До прибытия медицинских работников находящихся рядом с больным должны консультировать по телефону, что следует делать. Советы для оказания неотложной помощи при проблемах с дыханием:
- прервать контакт человека с веществом, которое вызвало такую реакцию (если это возможно определить);
- при отравлении продуктами – промыть желудок;
- освободить человека от сдавливания одеждой;
- обеспечить приток свежего воздуха;
- дать антигистаминное средство.
Хронический аллергический отек
В таком случае дискомфорт в горле и сбои дыхания происходят периодически, не усугубляясь, но доставляя человеку очень неприятные ощущения. Такое состояние является следствием некоторых болезней или систематического контакта с аллергеном (например, с плесенью или шерстью животных, находящимися в доме). Его симптомы следующие:
- опухание и покраснение миндалин, язычка и неба;
- сложности при вдохе сильнее, чем при выдохе;
- учащенное дыхание;
- одышка;
- ощущение инородного тела в горле;
- невозможность физических нагрузок из-за усугубления проблем с дыханием.
При этих симптомах обязательно обратитесь к врачу-отоларингологу, чтобы вылечить основное заболевание или убрать аллерген из своего окружения.Хронический аллергический отек гортани опасен тем, что он может резко и внезапно развиться в отек Квинке – когда нарастание клинических проявлений происходит в течение нескольких минут. Отек Квинке характеризуется сильным опуханием шеи и лица, может перейти на слизистую оболочку гортани, вызывая сильный стеноз. При появлении признаков отека Квинке нужно срочно вызвать скорую медицинскую помощь.В случаях хронических аллергий человек обычно в курсе своего состояния, поэтому должен всегда держать под рукой антигистаминные средства, которые остановят прогрессирование состояния
Такие препараты выписывает врач индивидуально – есть разные виды антигистаминных препаратов, и важно подобрать подходящие вам
Лечение ангионевротического отёка гортани.
Лечение ангиоотёка складывается из двух этапов. Первый – оказание экстренной помощи, второй – лечение в стационаре. Прежде чем приступить к лечению, определяют причину ангиоотёка, после чего назначают схему терапии. Она может включать:
- приём антигистаминных препаратов («Супрастин», «Лоратадин», «Тавегил»);
- кортикостероидные препараты (например, «Преднизолон», «Дексаметазон», «Назонекс», «Целестон»);
- мочегонные препараты (например, «Фуросемид»);
- энтеросорбенты для вывода аллергенов и токсинов (например, «Мультисорб»);
- ферментные препараты («Панкреатин», «Фестал»);
- введение C1-ингибитора – белка крови, дефицит которого приводит к неаллергическому ангиоотёку;
- введение свежезамороженной плазмы (при неаллергическом отёке);
- введение андрогенов – препаратов половых гормонов (при неаллергическом отёке).
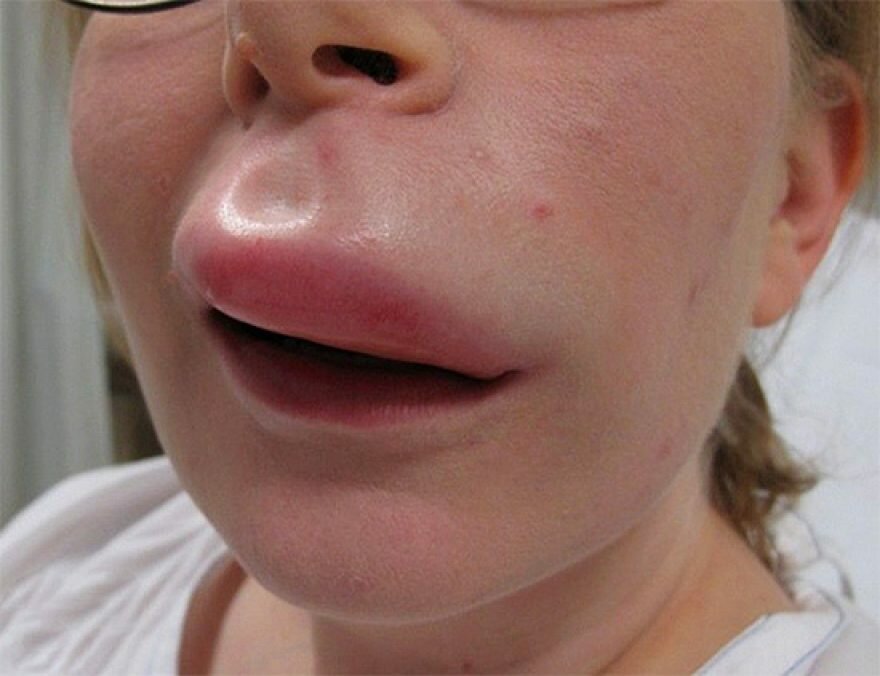
Рецидивирующий герпес
У 50%-70% людей болезнь переходит в хроническую форму. Этому способствует:
- несвоевременное или неправильное лечение;
- снижение иммунитета, в том числе, вызванного приёмом лекарств, угнетающих иммунную систему;
- наличие других ЗППП;
- строгие диеты, авитаминозы;
- состояние хронического стресса.
Почему же у больных развиваются рецидивы, во время которых болезнь поражает одни и те же участки тела? Причин для этого несколько:
- Проникнув в организм, вирус поселяется в тканях половых органов. Размножаясь, он поражает клетки все глубже, пока не доходит до нервных клеток — нейронов, соединенных между собой отростками – аксонами. По ним, как по мостикам, возбудитель доходит до клеток спинного мозга, в которые внедряет свою ДНК.
- Зараженная клетка мозга становится «инкубатором» для вирусов, которые по мостикам-аксонам периодически возвращаются на слизистую или кожу, вызывая новые высыпания. Схематически процесс похож на миграцию птиц, постоянно возвращающихся к «родным местам».
- Иммунная система не может убить вирусы, спрятавшиеся в спинном мозге, но расправляется с теми, которые покинули « убежище». Поэтому при высоком иммунитете рецидивы возникают редко или не появляются вовсе. Но стоит организму «потерять бдительность» — ослабеть, заболеть, простудится, подвергнуться стрессу, как возбудители начинают преодолевать иммунную защиту. В результате они достигают цели — кожи и слизистой половых органов. Здесь начинается усиленное размножение вирусных частиц внутри «захваченных» клеток. Клеточные структуры, погибая, выпускают из себя мириады вирусов, вызывающих воспаление, покраснение, отек и появление пузырьков. Герпес дает очередное обострение.
- Постепенно иммунная система дает отпор вирусу, и в течение 10 дней язвочки на месте сыпи подсыхают и заживают. Все приходит в норму, чтобы при малейшем ослаблении иммунитета начаться заново.
Виды рецидивирующего герпеса
В зависимости от количества обострений различают несколько типов болезни:
- легкую, возникающую до 3 раз/год;
- средней тяжести, при которой обострения проявляются 4-6 раз/год;
- тяжёлую, сопровождающимися частыми обострениями, интервалы между которыми не превышают месяца;
- аритмичную, при которой после периода мнимого благополучия, продолжающегося от месяца до пяти, возникают высыпания. Для этой формы герпеса характерна закономерность — чем длительнее ремиссия, тем тяжелее проявляется заболевание;
- менструальную, проявляющуюся высыпаниями в период критических дней. Этот тип болезни тяжело протекает и сложно лечится;
- стихающую, при которой проявления болезни постоянно становятся слабее, а межрецидивные периоды – длиннее. Стихание проявлений болезни свидетельствует о положительной динамике лечения и восстановлении иммунной защиты, подавляющей вирус.
У детей
Болезнь обычно становится следствием ОРВИ и инфекций верхних дыхательных путей. Чем младше ребенок, тем чаще диагностируется двусторонний евстахиит. Дети старшего возраста страдают от одностороннего поражения слуховой трубы. Без лечения может быстро присоединиться болезненный средний отит. Температура нормальная или слегка повышена, но ребенок быстро устает, плохо ест.
При воспалении евстахиевой трубы дети жалуются на:
- небольшую периодическую заложенность одного или обоих ушей;
- нерезкие боли;
- тошноту, головокружение, шум;
- нарушения равновесия;
- ощущение в голове «эха» собственного голоса, его непривычную громкость;
- чувство, что в ухе или ушах переливается вода.
Грудные дети реагируют на плохое самочувствие субфебрильной температурой, плаксивостью, отказом от еды, вялостью, плохим сном ночью, срыгиваниями.
Нервы среднего уха
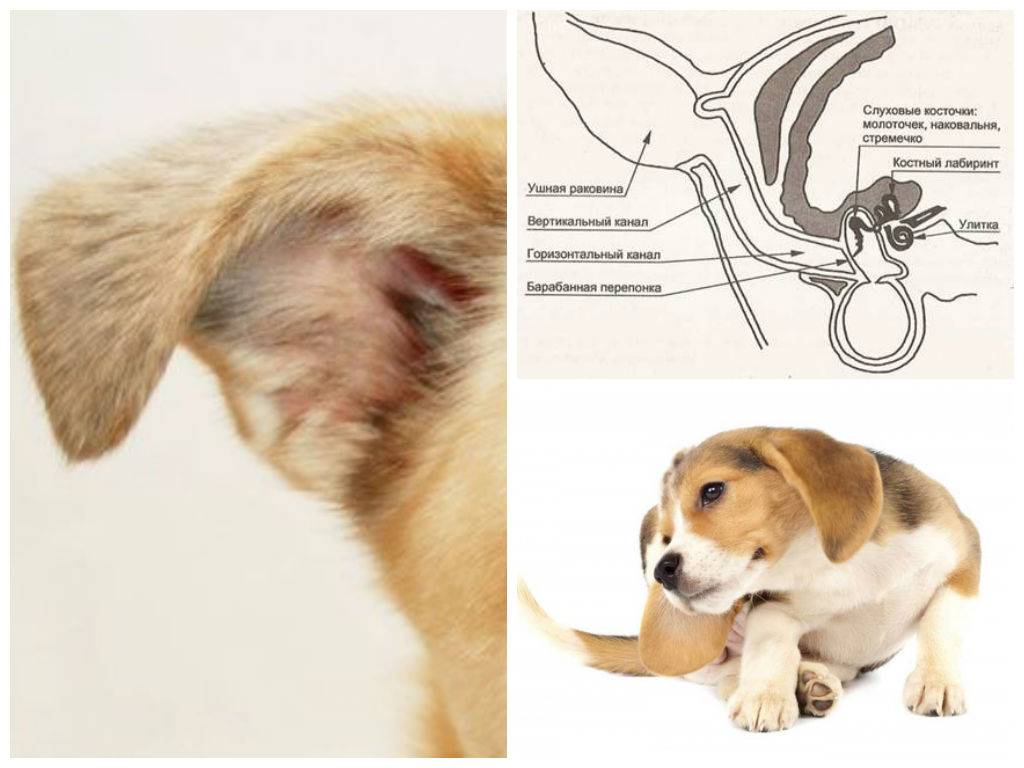
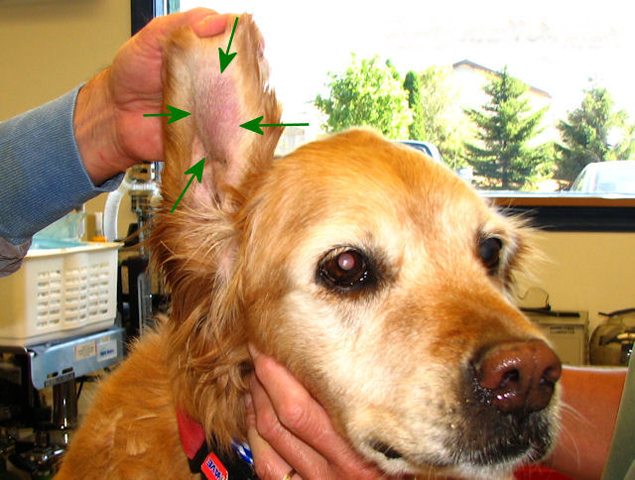
Некоторые из нервов тесно связаны со средним ухом:
- Внутренние сонные нервы обеспечивают симпатическую постганглионарную иннервацию глаза и орбиты. У кошек расположены под слизистой оболочкой, поэтому легко повреждаются, что приводит к синдрому Хорнера (энофтальм, птоз и миоз) (Рис.5).
- Лицевой нерв. Повреждение лицевого нерва может привести к блефароспазму и параличу ушной раковины или лицевых мышц.
- Барабанная ветвь языкоглоточного нерва передает импульсы боли и давления из среднего уха.

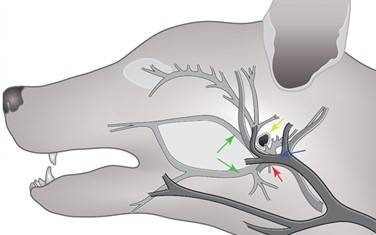
Наружная каротидная (сонная) артерия (красная стрелка) и верхнечелюстная вена (синяя стрелка) расположены вентрально относительно горизонтального канала (желтая стрелка). Лицевой нерв (зеленые стрелки) окружает вентрально две — трети канала (рис. 6).
Видео Повреждение лицевого нерва.
Лечение
Своевременно начатая правильная терапия при отите позволяет избавиться от заболевания в короткие сроки и не допустить развития осложнений.
В большинстве случаев для лечения отита достаточно консервативного лечения. Ребенку в обязательном порядке назначают антибиотикотерапию. Продолжительность курса лечения определяет врач (в среднем это 5-7 дней). Помимо антибиотиков назначают сосудосуживающие препараты (капли в нос). Это делается для восстановления проходимости слуховой трубы.
В качестве местных средств при отите у детей используют:
- При катаральном отите для улучшения кровообращения в очаге воспаления применяют тепло (прогревание уха синей лампой), водочные компрессы, ватные турундочки с ушными каплями.
- При гнойном отите применяют антибиотики (после очистки уха от гноя и обработки его дезинфицирующим раствором). Помимо этого показано проведение физиотерапии (лазерное излучение, УФО, УВЧ).
Средняя продолжительность лечения гнойного отита составляет не менее двух недель, катаральный отит при отсутствии осложнений можно вылечить за неделю.
В случае прогрессирования заболевания и развития осложнений показано проведение хирургического лечения отита в условиях стационара.
Что нельзя делать при отите
Следует помнить, что если температура тела поднимается выше 38 градусов, то проведение любых физиопроцедур (ингаляции, согревающие компрессы и так далее) категорически запрещено, так как это может привести к дальнейшему ухудшению состояния ребенка.
Также под запретом находится борный спирт, который в прошлые годы активно применялся для лечения отита. Дало в том, что его применение может вызвать ожог барабанной перепонки, что может привести к неблагоприятным последствиям для здоровья пациента.
Если из уха ребенка начал выделяться гной, не стоит пытаться делать глубокую очистку уха ватными палочками, так как терапевтического эффекта эта процедура не дает, но может травмировать барабанную перепонку.
Следует помнить, что отсутствие лечения, так же как и самолечение могут привести к развитию целого ряда осложнений (хронический отит, острый мастоидит, ухудшение слуха). Поэтому при первых признаках отита необходимо немедленно показать ребенка врачу!
Запись на консультацию к врачу-оториноларингологу по телефону: 216-15-13
Диагностика
Поскольку симптомы заболевания иногда маскируются под другие недуги, для точной диагностики нужен врач. Лечение евстахиита у взрослых и детей, должно проводиться исключительно специалистами после уточнения диагноза.
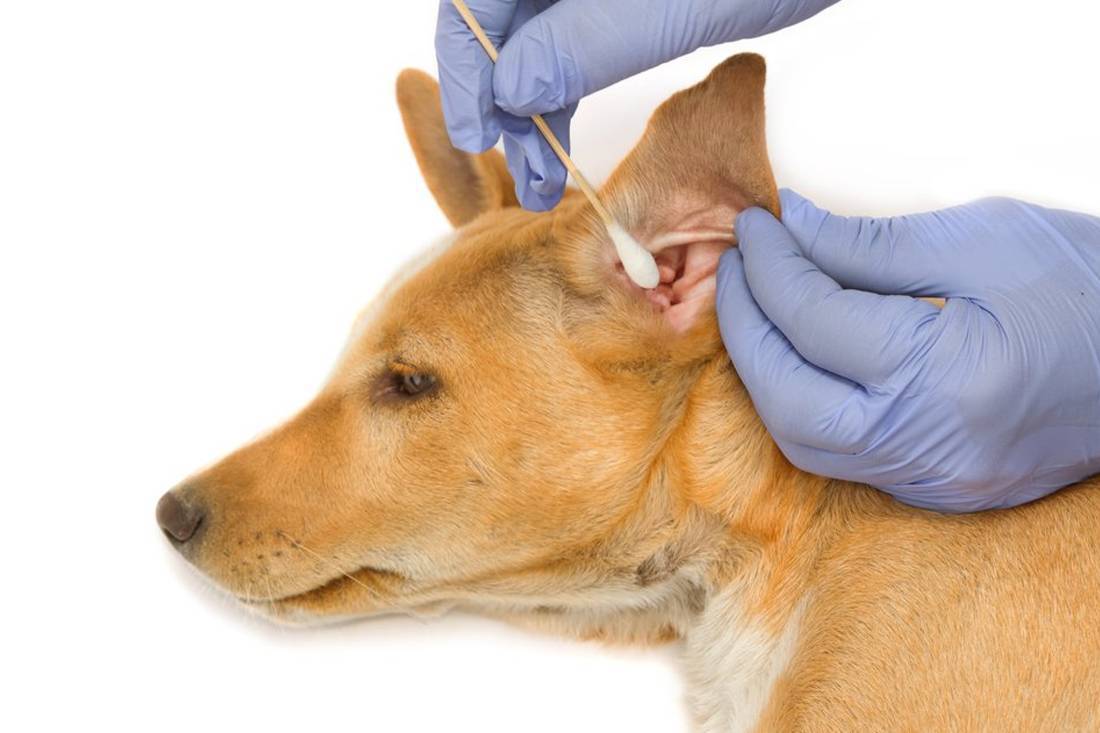
Для подтверждения болезни используются:
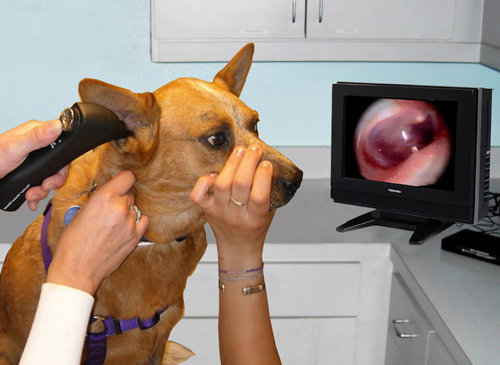
1. Отоскопия.
Врач осматривает отоскопом наружное ухо, слуховой проход и барабанную перепонку. Обследование выявляет характерные признаки тубоотита:
- барабанная перепонка помутневшая и втянутая;
- нарушено расположение структурных компонентов;
- слуховой канал сужен.
2. Аудиометрия.
Измерение показателей слуха электроакустическим аудиометром, речевыми тестами. При тубоотите выявляет снижение восприятия до 20-35 дБ.
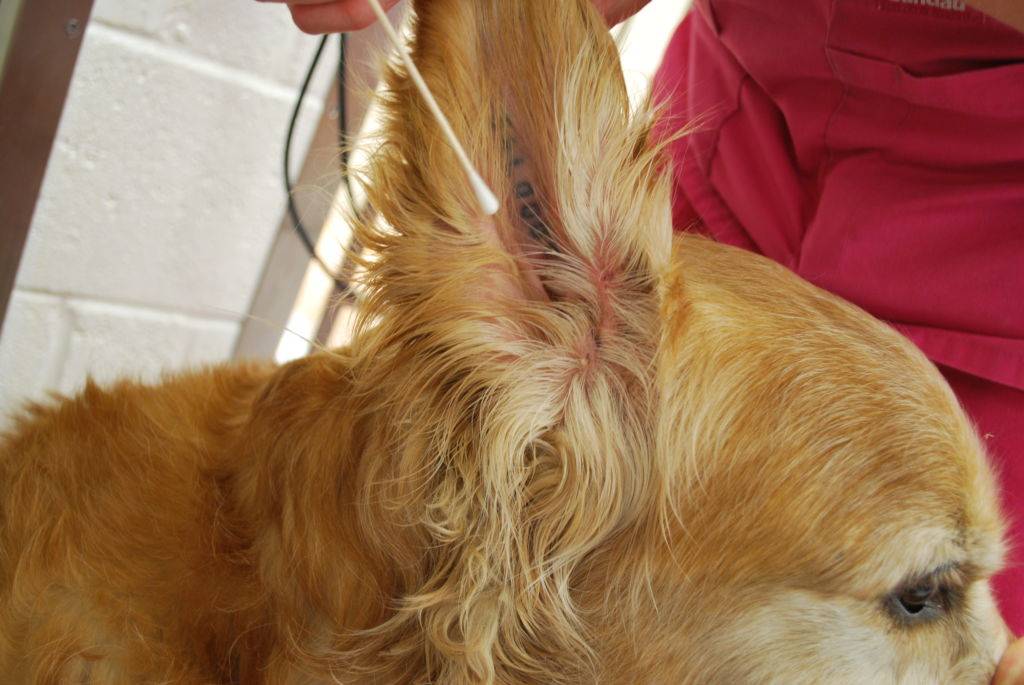
3. Лабораторное исследование отделяемого (мазок).
Делается для определения возбудителей инфекции либо аллергической природы недуга.
Лечение реактивного артрита
Вылечить реактивный артрит может только врач после проведенного обследования и с учетом его результатов. Основные принципы лечения реактивного артрита:
- устранение воспаления и болей в суставах;
- подавление инфекционно-аллергического и аутоиммунного процессов;
- устранение триггерной инфекции.
Проводятся следующие виды лечения реактивного артрита:
- медикаментозное;
- немедикаментозное;
- с использованием народных средств.
Медикаментозная терапия
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечение реактивного артрита начинается с устранения воспаления, отека и болей. С этой целью больным назначают лекарственные препараты группы НПВП. К наиболее эффективным лекарствам относятся Диклофенак, Ацеклофенак, Ибупрофен и другие в виде инъекций, таблеток или наружно (гели, мази).
При выраженном отеке и воспалении не устраняющимися лекарствами группы НПВС, назначают глюкокортикоидные гормоны. Их назначают курсами в виде таблеток внутрь (Преднизолон), в виде пульс-терапии – коротких интенсивных курсов внутривенно капельно (Метилпреднизолон), а также путем введения в сустав или в околосуставные ткани (Гидрокортизон, Дипроспан).
Если появляется риск перехода в хроническое течение, назначают базисную терапию – лекарственные препараты, подавляющие иммунные реакции: Сульфасалазин, Метотрексат, Азатиоприн и др. Назначаются также биологические агенты – биологически активные вещества (антитела, цитокины и др.), принимающие участие в иммунных реакциях (Мабтера).
При триггерных урогенитальных инфекциях обязательно назначают длительный курс антибактериальной терапии: антибиотики из группы макролидов (Кларитромицин), тетрациклинов (Доксициклин) или фторхинолонов (Ципрофлоксацин) на протяжении месяца и более.
При кишечных инфекциях антибактериальная терапия считается нецелесообразной. При носоглоточных и стоматологических инфекциях решение о назначении антибиотиков принимается врачом индивидуально.
 Лекарства для лечения реактивного артрита
Лекарства для лечения реактивного артрита
Немедикаментозное лечение
К немедикаментозным методам лечения относятся:
- Диета. Специальной диеты нет, но учитывая аллергический компонент заболевания, из рациона исключаются продукты, вызывающие аллергию (яйца, орехи, цитрусовые, красные и оранжевые овощи и фрукты и др.), острые приправы, жареные, консервированные, копченые блюда, сладости и сдоба.
- Физиотерапевтические процедуры. В остром периоде для устранения отека и болей назначают электрофорез с Гидрокортизоном, а затем лазеро-, магнитотерапию. На стадии восстановления рекомендуется санаторно-курортное лечение с проведением бальнео- и грязелечения.
- Курсы рефлексотерапии.
- PRP-терапия – стимуляция регенеративных способностей организма путем введения собственной плазмы пациента, обогащенной тромбоцитами.
- Лечебная гимнастика и массаж – проводятся после устранения острого воспалительного процесса.
Народные средства
Лечение реактивного артрита народными средствами часто включается в состав комплексного лечения для усиления эффективности лекарств и снижения лекарственной нагрузки на организм пациента. Народные средства подбираются для каждого больного индивидуально в зависимости от характера течения заболевания.
Самостоятельное лечение реактивного артрита народными средствами неэффективно.
Заключение
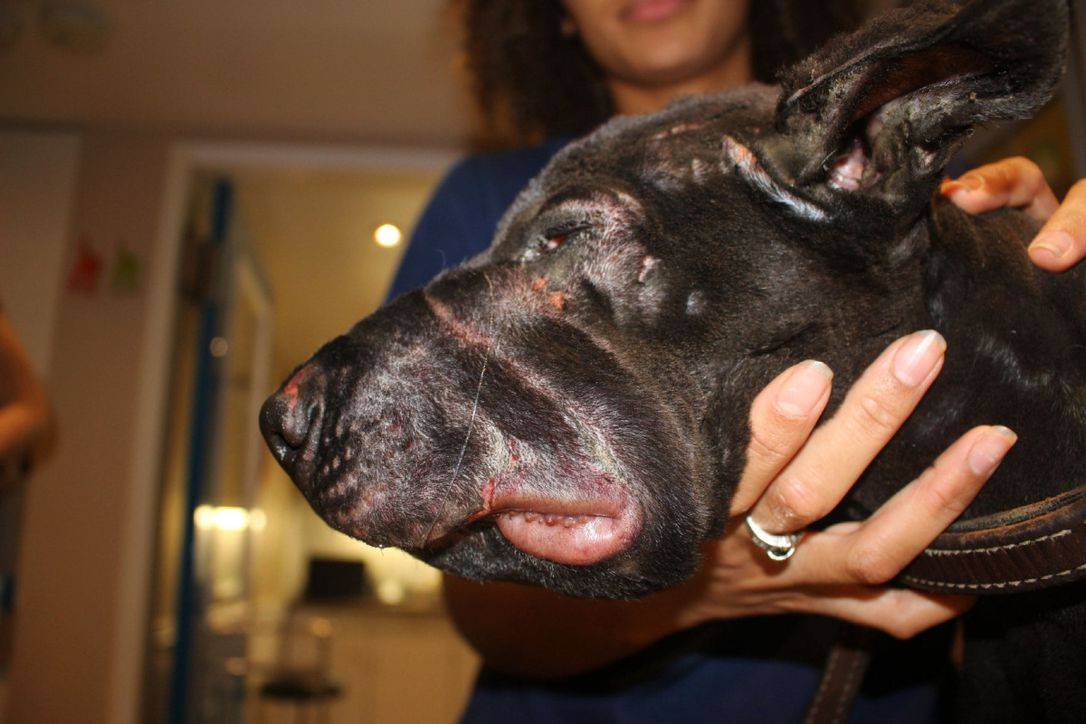
Для успешного лечения среднего/наружного отита часто необходима непрерывная терапия в течение нескольких месяцев. Животное следует осматривать еженедельно и регулярно промывать среднее ухо при наличии показаний, определяемых при осмотре. Необходимо сделать видеозапись с помощью видеоотоскопа, чтобы показать их владельцу и оценить динамику состояния в будущем
Несмотря на препятствия и важность точного соблюдения рекомендаций владельцем, прогноз при медикаментозном лечении среднего отита благоприятный. Сообщается, что промывание барабанного пузыря в сочетании с медикаментозным лечением привело к успешному излечению 36/44 собак независимо от возраста, наличия Pseudomonas aeruginosa или длительности отита перед обращением в клинику
Полную абляцию слухового прохода и/или остеотомию барабанного пузыря следует рассматривать при:
- необратимом полном стенозе слухового прохода
- остеомиелите барабанного пузыря
- неэффективности медикаментозной терапии или
- полной глухоте, когда хирургическое лечение сможет обеспечить животному лучшее качество жизни.
Первичный секреторный средний отит у кавалер-кинг-чарльз-спаниелей
У большинства собак средний отит развивается как последствие наружного. Однако у кавалер-кинг-чарльз-спаниелей описан первичный секреторный отит.
У животных отмечается болезненность или зуд от умеренной до сильной степени в области шеи или головы. Иногда присутствуют дополнительные неврологические симптомы.
При отоскопии наружный слуховой проход выглядит нормальным, однако часто видна выбухающая неповрежденная барабанная перепонка. При миринготомии обнаруживается вязкая слизь без выраженных цитологических изменений.
После промывания барабанного пузыря часто развиваются рецидивы, требующие повторной миринготомии. Недавно был описан альтернативный метод тимпаностомии с установкой постоянного дренажа через барабанную перепонку.
Литература:
- Little CJ, Lane JG, Pearson GR. Inflammatorymiddle ear disease of the dog: the pathology of otitis media.Vet Rec. 1991; 128(13):293-296.
- Cole LK, et al. Microbial flora and antimicrobial susceptibility patterns of isolated pathogens from the horizontal ear canal and middle ear in dogs with otitis media. J Am Vet Med Assoc. 1998; 212(4):534-538.
- Brothers AM, Gibbs PS, Wooley RE. DevelopmentBanfield
- of resistant bacteria isolated from dogs with otitis externa or urinary tract infections after exposure to enrofloxacin in vitro. Vet Ther. 2002;3(4):493-500.
- Beatty JA, et al. Peripheral vestibular disease associated with cryptococcosis in three cats. J Feline Med Surg. 2000; 2(1):29-34.
- Fliegner RA, Jubb KV, Lording PM. Cholesterol granuloma associated with otitis media and destruction of the tympanic bulla in a dog. Vet Pathol. 2007; 44(4):547-549.
- Ziemer LS, Schwarz T, Sullivan M. Otolithiasis in three dogs. Vet Radiol Ultrasound. 2003; 44(1):28-31.
- Sturges BK, et al. Clinical signs, magnetic resonance imaging features, and outcome after surgical and medical treatment of otogenic intracranial infection in 11 cats and 4 dogs. J Vet Intern Med. 2006; 20(3):648-656.
- Rohleder JJ, et al. Comparative performance of radiography and computed tomography in the diagnosis of middle ear disease in 31 dogs. Vet Radiol Ultrasound. 2006; 47(1):45-52.
- Trower ND, et al. Evaluation of the canine tympanic membrane by positive contrast ear canalography. Vet Rec. 1998; 142(4):78-81.
- Palmeiro BS, et al. Evaluation of outcome of otitis media after lavage of the tympanic bulla and long-term antimicrobial drug treatment in dogs: 44 cases (1998-2002). J Am Vet Med Assoc. 2004; 225(4):548-553.
- Stern-Bertholtz W, Sjostrom L, Hakanson NW.Primary secretory otitis media in the Cavalier King Charles Spaniel: a review of 61 cases. J Small Anim Pract. 2003; 44(6):253-256.
- Corfield GS, et al. The method of application and short term results of tympanostomy tubes for the treatment of primary secretory otitis media in three Cavalier King Charles Spaniel dogs. Aust Vet J.2008; 86(3):88-94.
- Moriello, KA & Diesel, A (2010).