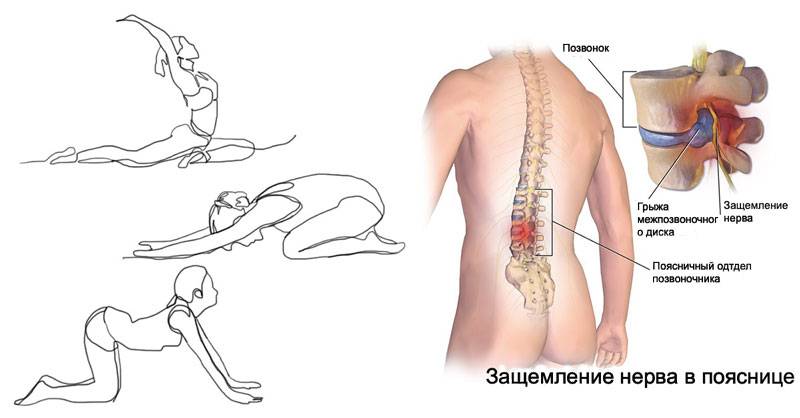
Восстановление после защемления в поясничном отделе
Чтобы освободить защемленный нерв в пояснице, недостаточно медикаментов и диеты. Необходим комплекс дополнительных занятий. Физиотерапевтические процедуры могут сочетаться с массажем, специально разработанным для восстановления при защемлении нерва в пояснице. Используются также грязелечение, лечебная гимнастика. Все меры направлены на восстановление подвижности, укрепление мышц, улучшение кровоснабжения.
Специальные упражнения на разработку поясницы при защемлении нерва состоят из лёгких каждодневных занятий, плавания (обязательно в условиях комфортной температуры воды). Категорически нельзя перегружать спину. Пациент должен получать удовольствие от выполнения приёмов, тогда он привыкнет вести подвижный образ жизни и получит от него пользу.
Помимо занятий ЛФК с тренером, полезно выполнять некоторые движения дома, в качестве зарядки. Самые простые из них:
- наклоны вперёд, в стороны (амплитуда небольшая);
- ходьба с подтягиванием коленей вверх;
- махи ногами (выполняется лёжа, стоя);
- сгибание и подтягивание к груди коленных суставов (выполняется лёжа);
- обхватив колени руками, прокатывание на спине вперёд-назад;
- скручивание туловища вправо, влево (лёжа на коврике).
Каждый сеанс длится не менее десяти минут. При этом улучшается приток крови, отток лимфы, расслабляются мышцы, усиливается снабжение тканей кислородом.
Гимнастика принесёт пользу любому человеку, который жалуется, что у него заклинило спину в пояснице и он не знает, что делать в таких случаях. Если нет серьёзных патологий, регулярные занятия послужат хорошей профилактикой.
Массаж и мануальная терапия при защемлении нерва спины должны проводиться специалистом с медицинским образованием. Обращаться нужно только к профессионалам, чтобы не сделать хуже.
Как лечить воспаление седалищного нерва
Лечебные мероприятия направлены на:
- избавление пациента от боли;
- улучшение чувствительности конечностей;
- восстановление функциональности ног.
Чтобы этого достичь, прибегают к методам традиционной и альтернативной медицины. Лечение начинают с купирования болевого синдрома. Затем вступают физиотерапия, лечебная гимнастика, мануальная терапия. Параллельно может использоваться богатый опыт народной медицины.
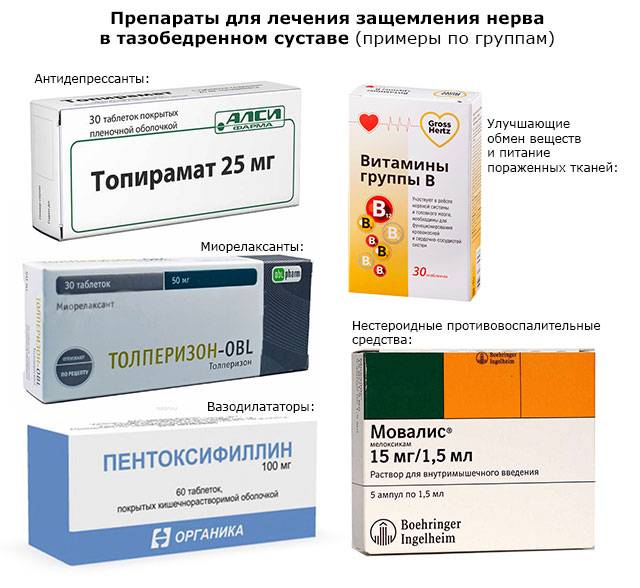
Медикаменты, назначаемые при лечении ишиаса, включают следующие группы препаратов:
- нестероидные;
- кортикостероидные;
- витаминные комплексы;
- биогенные стимуляторы;
- миорелаксанты;
- противоотечные;
- ангиопротекторы.
Широко применяются наружные средства – разогревающие кремы и мази, в составе которых есть змеиный или пчелиный яд, жгучий перец, камфора, скипидар. Массаж при воспалении седалищного нерва помогает улучшить кровообращение и вернуть тонус мышцам.
Огромная роль в восстановлении функций ног принадлежит физиотерапевтическим процедурам, например, магнито- и лазеротерапии, электрофорезу, лечению динамическими токами. Различные виды физических упражнений, подобранных для конкретного пациента, уменьшают спазмированность мышц, укрепляют организм.
Чтобы излечиться дома, придется запастись терпением, поскольку ишиас лучше поддается усилиям профессионалов. Известны случаи, когда болезнь запускалась именно из-за недостаточно активных лечебных мероприятий. Чем сложнее случай – тем более действенные препараты приходится назначать. Так, если нестероидные не помогают, хотя человек принимает их долго, назначают стероидные препараты, которые имеют значительные побочные эффекты.
Во многих клиниках, дополнительно к основному лечению, пациенты проходят курсы:
- иглоукалывания;
- озонотерапии;
- фитотерапию;
- баночного и вакуумного массажа;
- камнетерапию;
- лечение пиявками;
- прижиганий.
Разработано множество рецептов компрессов, примочек, настоек. Но без консультации с лечащим врачом их лучше на себе не пробовать. Доктору известно, где и как они способны помочь или навредить. Поэтому посоветоваться необходимо.
Курортное и водолечение – отменный способ улучшить общее состояние здоровья и отрегулировать различные патологии, в том числе и воспаление седалищного нерва, признаки и лечение которого из-за разнообразия и сложности нуждаются в длительном и тщательном внимании.
Если терапевтические методы не дают результата – приходится производить декомпрессию нерва. Это делают хирургическим путем.
Мало знать, как лечить ишиас, то есть воспаление седалищного нерва. Быть в курсе того, как уберечься от такого серьезного, портящего жизнь и отбирающего здоровье недуга – необходимость.
Среди профилактических мер врачи советуют следующие:
- не перемерзать;
- укреплять иммунитет;
- правильно поднимать тяжести;
- выработать осанку;
- спать на твердых матрасах;
- беречься от резких движений.
Здоровый организм значительно повышает вероятность того, что позвоночник будет работать правильно, а нервные корешки избегнут воспалений и не ущемятся.
Мы специализируемся на лечении опорно-двигательного аппарата, даже при тяжелых стадиях заболеваний. Уже 10 лет помогаем тысячам пациентов избежать операции!
Наши врачи
Это сильнейшая команда экспертов, которая преподаёт на кафедре РУДН. Мы являемся клинической базой ведущих ВУЗов, где выпускаются лучшие врачи Москвы, уникальные специалисты России и зарубежья.
Стандарты
Экспертами и преподавателями нашей сети совместно с ведущими израильскими специалистами разработаны уникальные протоколы лечения на основе утвержденных медицинских стандартов Министерства Здравоохранения РФ.
Список препаратов при ишиасе в виде инъекций
Как правило, при ишиасе назначают следующие обезболивающие противовоспалительные средства:
- Преднизолон. Данный медикамент представляет собой самое распространенное стероидное средство против болевого синдрома при неврологических заболеваниях. При ишиасе его применяют в подавляющем большинстве случаев.
- Кеторол. Считается обычным обезболивающим препаратом; гормональным средством не является. Способен снижать температуру тела, бороться с любыми воспалительными процессами. Переносится хорошо, не вызывает зависимости и привыкания. Побочные эффекты на фоне его применения возникают редко. К ближайшим аналогам Кеторола (по воздействию на организм) относят Диклофенак.
- Прозерин. Назначается в исключительных случаях, например, если пациент обратился в медицинское учреждение с нестерпимой болью. Применяют Прозерин только под наблюдением врача.
- Диклофенак. Подходит для быстрого купирования болевого синдрома. Положительно влияет на работу опорно-двигательного аппарата. Недостатком Диклофенака является негативное воздействие на работу почек, печени, желудочно-кишечного тракта.
Видео: “Как лечится боль при защемлении седалищного нерва?”
Что делать при защемлении седалищного нерва?
Универсального метода лечения ишиаса нет — тактика будет отличаться в зависимости от причин, которые вызвали проблему. Могут быть назначены обезболивающие, противовоспалительные медикаменты, физиотерапевтические и другие процедуры. Комплексная терапия направлена на устранение защемления и восстановление чувствительности нерва. Лечение проходит только под контролем специалистов.
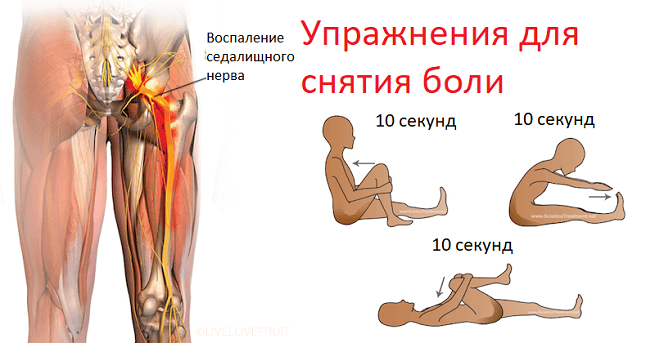
Уменьшить боль помогут упражнения. Рекомендуем обратиться к специалистам ЛФК для составления индивидуального комплекса тренировки и провести хотя бы несколько занятий вместе с инструкторами. Это поможет освоить правильную технику выполнения упражнений и заниматься безопасно.
Специалисты Evolutis Clinic поделились и тремя простыми упражнениями при защемлении седалищного нерва, которые можно выполнить в домашних условиях и без особой физической подготовки. Они не помогут вылечить остеохондроз или другие возможные заболевания, но дадут хорошие результаты при защемлении нерва спазмированными мышцами.
Предпосылки для возникновения неврита
Причины паралича Беллы:
- Генетика. Одной из причин развития синдрома Беллы является узкий канал лицевого нерва, который передаётся по наследственности.
- Алкоголизм и злоупотребление наркотиками.
- Некроз лицевых тканей вследствие сильного переохлаждения.
- Онкология.
- Пластическая хирургия.
Определить развитие патологии помогут следующие предпосылки:
- Заметное ослабевание мышц лица, невозможность контролировать ту или иную мышцу.
- Трудности при полном закрывании глаз. Данная патология имеет название лагофтальм.
- Повышенная восприимчивость к громким звукам.
- Притупление вкусовых рецепторов.
- Беспричинная слёзоточивость глаз или, наоборот, их чрезмерная сухость и покраснение.
- Проявляется заметная асимметрия лица.
- Паралич частей лица или отдельных мышц.
- Отёки лица.
- Трудность контролирования слюноотделение.
- Отвисание челюсти.
Паралич лицевых нервов, или так званый — синдром Беллы, характеризуется медленным прогрессированием, благодаря чему можно определить развитие патологии и своевременно принять необходимые меры лечения.
Симптомы защемления нерва
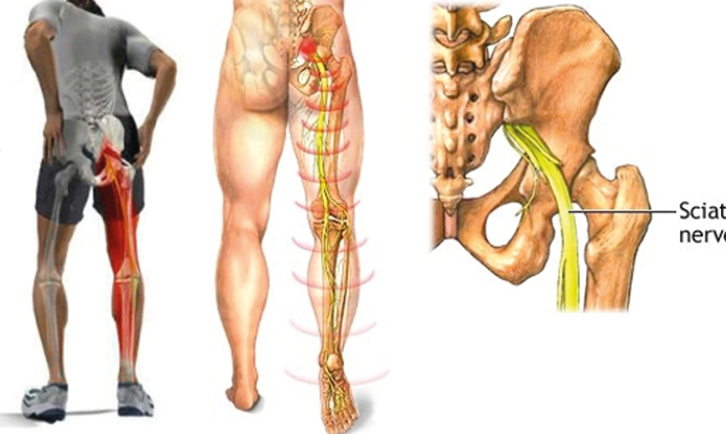
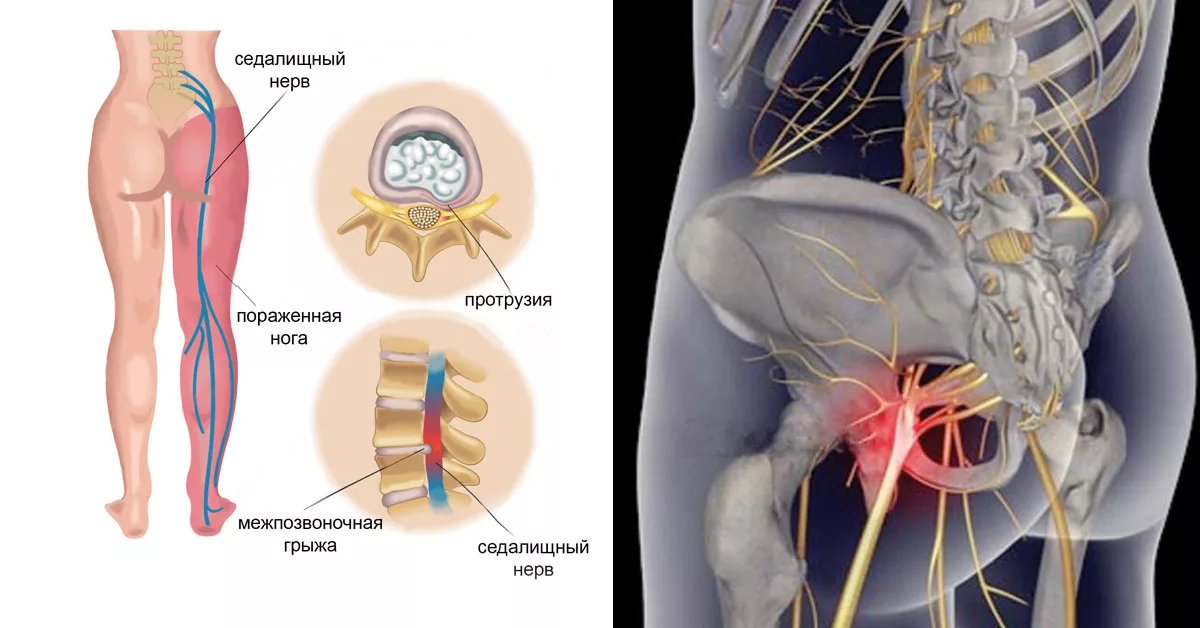
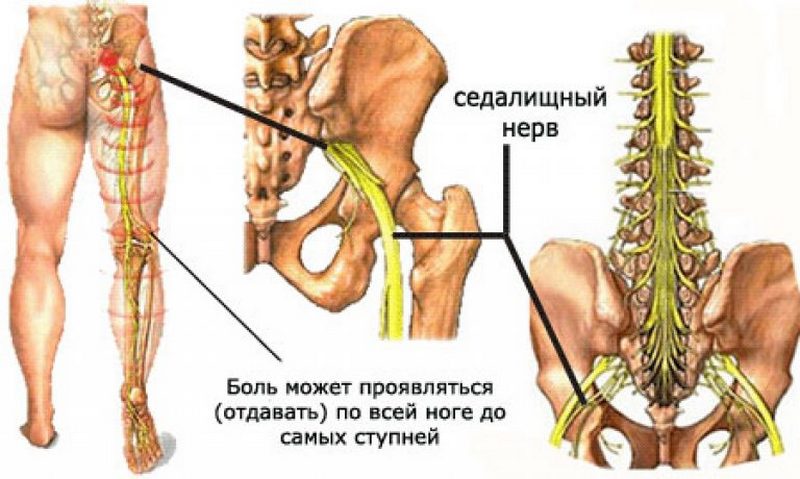
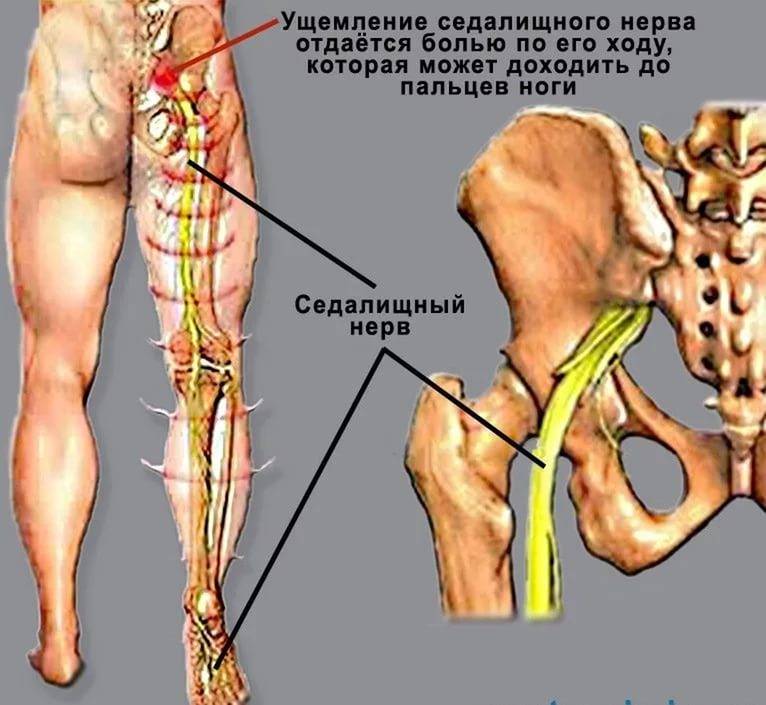
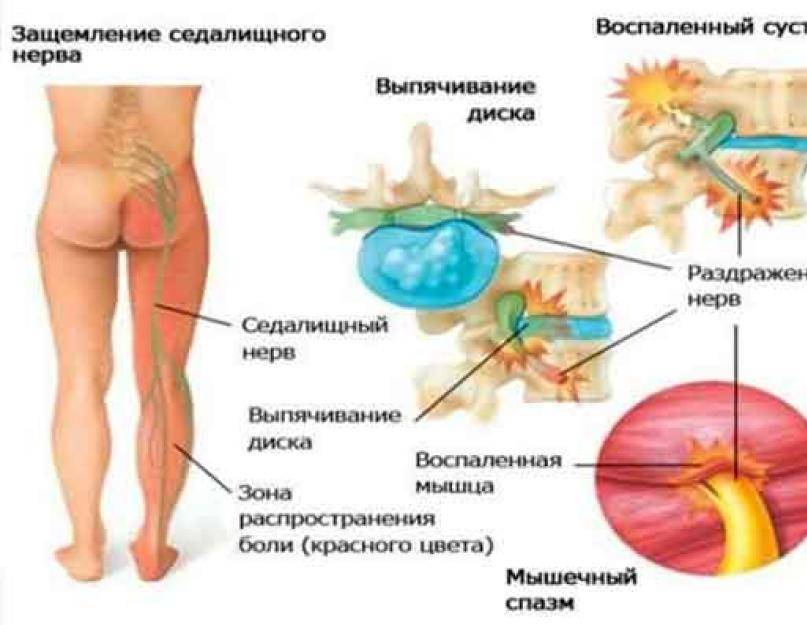
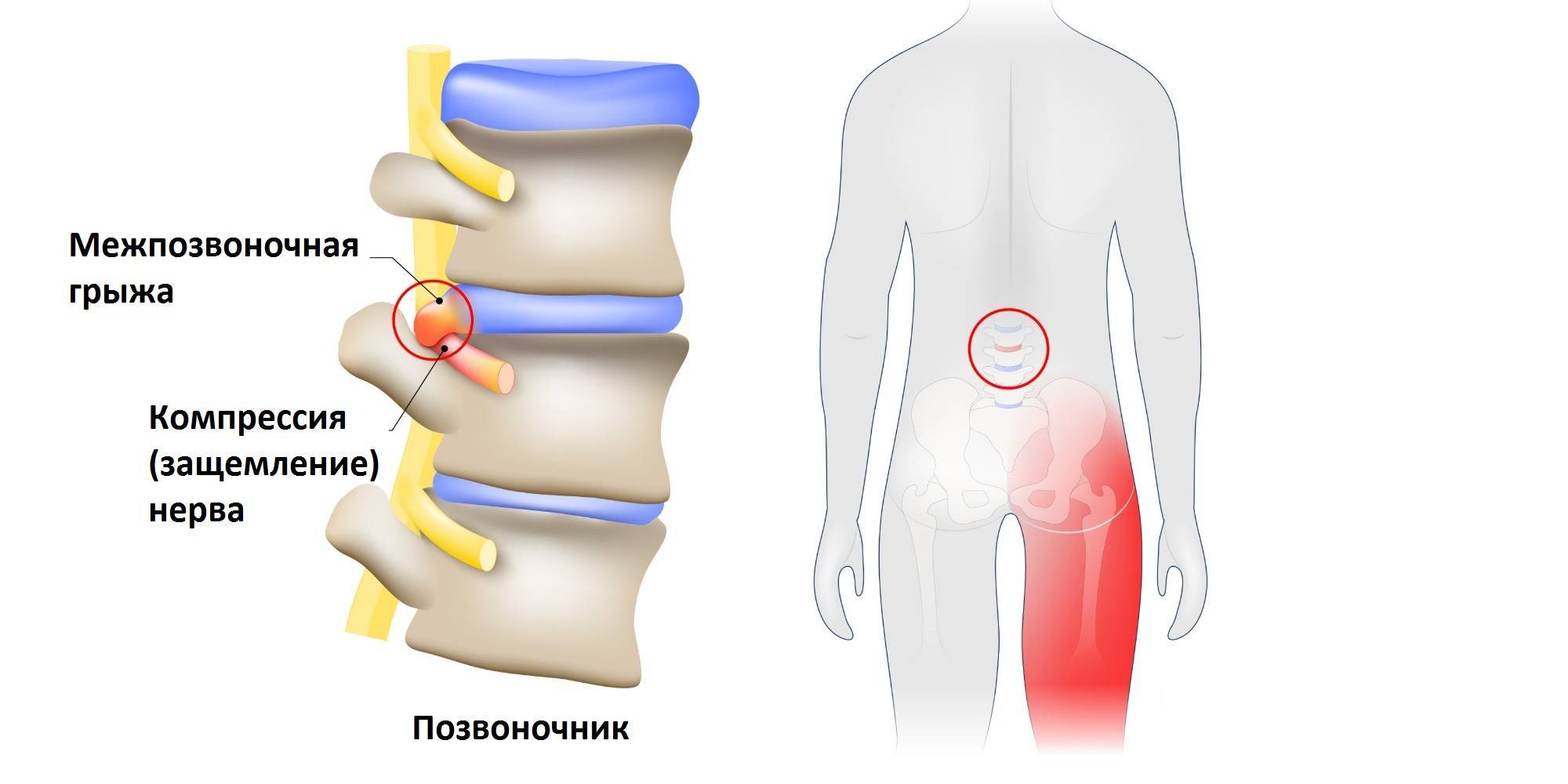
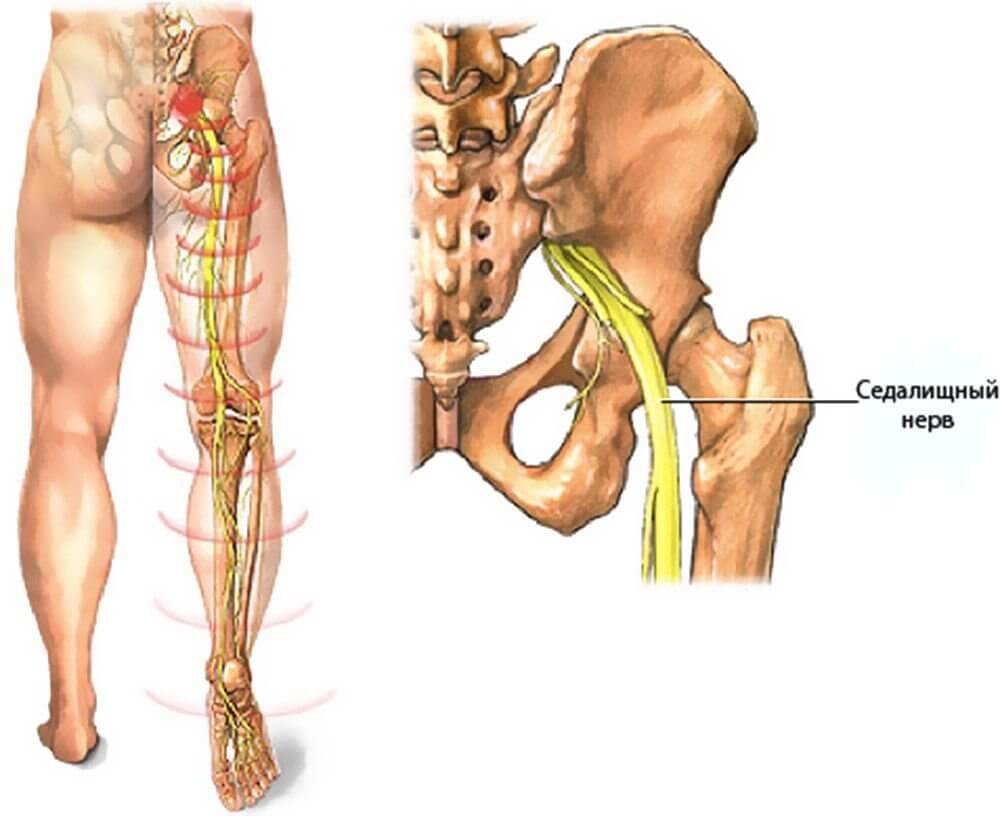
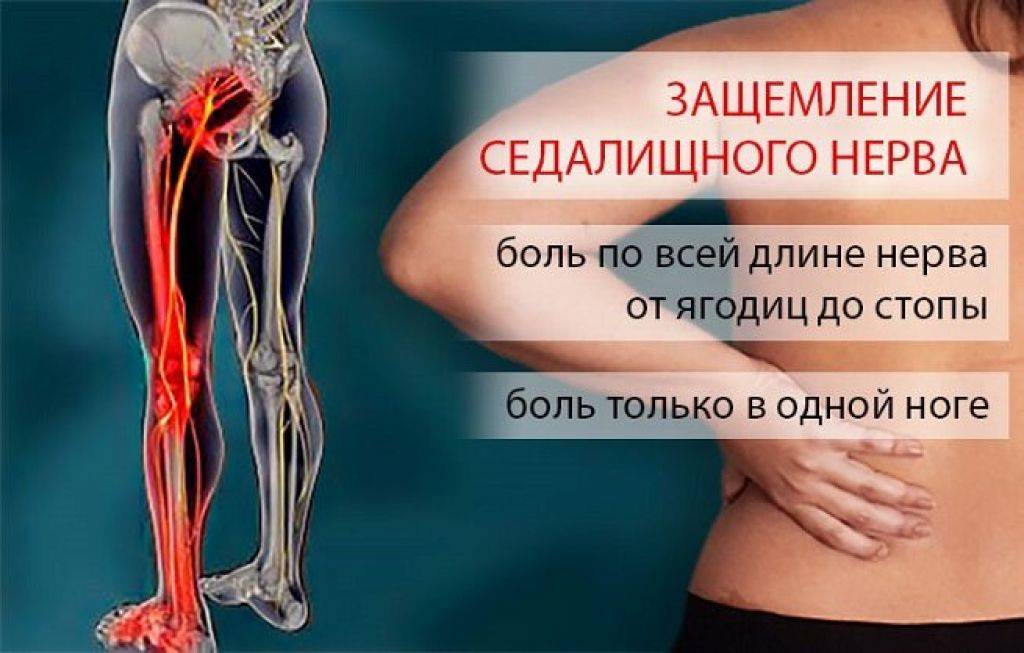
Главный симптом защемления седалищного нерва – это боль. При наклоне туловища пациент чувствует боль в пояснице, которая распространяется в бедро, доходит до подколенной чашечки и заканчивается в стопе. Также к симптомам защемления седалищного нерва относят нарушение двигательной активности, потерю чувствительности в областях тела, где пролегает нерв, а также снижение функций малого таза. Можно достаточно просто проверить, имеет ли место защемление седалищного нерва. Пациенту нужно лечь на спину, вытянуть ноги вперед. Затем необходимо поднять одну ногу, не сгибая ее. Если при подъеме ощущается боль, седалищный нерв защемлен.
Как предотвратить обострение грыжи
Чтобы избежать рецидива грыжи:
- Избегайте малоподвижного образа жизни. Гуляйте, ходите пешком, занимайтесь плаванием, другими разрешенными видами спорта.
- Следите за осанкой, избегайте сутулости. Если много времени проводите в сидячем положении, купите специальное кресло.
- Не поднимайте тяжестей.
- Следите за весом, качеством питания.
- Пейте побольше воды.
- Избегайте травм спины, особенно зимой. Чтобы ходить по снегу и льду, купите хорошую обувь с нескользящей подошвой.
- При занятиях спортом и физической активности носите ортопедический корсет.
- Спите на ортопедическом матрасе, избегайте перин.
Принципы лечения
Поясничный отдел состоит из пяти позвонков. В зависимости от места возникновения проблемы, различаются виды заболевания и способы лечения последствий защемления позвоночного нерва. Врачи разделяют ишиалгию, люмбаго, люмбоишиалгию. При ишиалгии характерны боли в областях крестца, ягодичных мышц. Ноги обычно простреливает в задней проекции. Ощущения интенсивные, в перерывах между приступами пациент испытывает страх перед новым приступом, что приводит к постоянному стрессу и хронической усталости.
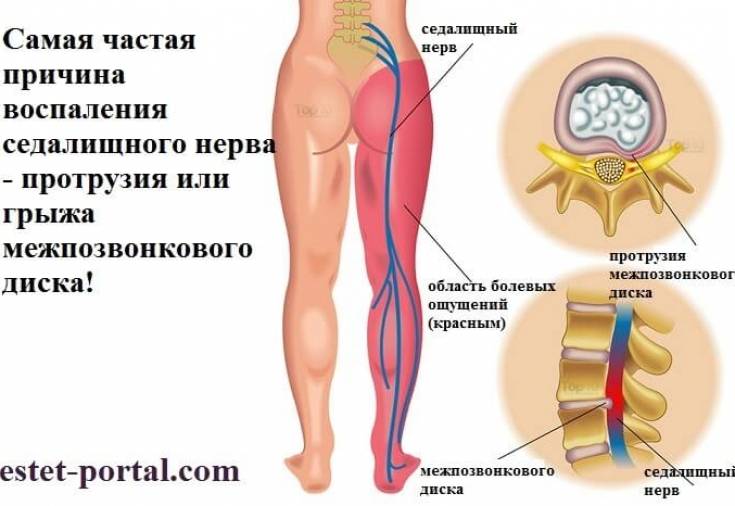
Люмбаго определяется по пульсирующей боли в самой пояснице. Зачастую возникает она при резком повороте или наклоне. При люмбоишиалгии болит с различной интенсивностью, передаётся в ногу и заднюю поверхность бедра, движения становятся скованными. Ишиас или воспаление седалищного нерва возникает на фоне грыжи, инфекционных болезней, сахарного диабета.
Решая, что делать, если защемило нерв в спине, нужно помнить: обращение к врачу обязательно. Зажатые нервные клетки не получают питания, они могут начать отмирать, что приведёт к тяжёлым последствиям вплоть до паралича.
Решая вопрос, как избавить пациента от последствий защемления нерва в пояснице, врачи рекомендуют комплексное лечение, которое состоит из оказания грамотной доврачебной помощи, специфических исследований, медикаментозной и немедикаментозной терапии и обязательной реабилитации:
- Для облегчения состояния, до прихода врача необходимо снять все нагрузки, оградить больного от сквозняков и холода, уложить на ровный матрас, перевязать спину шарфом или платком, при необходимости дать анальгетик.
- По выбору врача проводится ряд исследований: сбор анамнеза, рентген, КТ, МРТ, другие аппаратные методы. Это необходимо для постановки точного диагноза.
- Врач назначает специфические лекарства, диету. Первое время соблюдается постельный режим.
Если консервативные методы не помогают, назначается операция. Иногда хирургическое вмешательство становится необходимым, чтобы облегчить последствия грыжи или повреждения нервных окончаний. После того как проходит острая фаза болезни, приступают к вспомогательным мерам и восстановительным процедурам.
Симптомы паралича лицевого нерва
Стоит обратить внимание, на возникновение следующих симптомов:
- Неприятные и болезненные ощущения за ухом.
- Слабость лицевых мышц.
- Частые мигрени.
- Опущение уголков рта.
- Возникновение морщин в области носогубной складки.
- Ярко выраженная отёчность лица.
- Нездоровый вид.
- Трудности при попытке прищуриться.
- Притупление слуха и нюха.
По мере прогрессирования заболевания вышеперечисленные симптомы паралича лицевого нерва не заставят себя ждать.
Особенно важно в холодное время года должным образом уделять внимание защите лица, поскольку его сильное переохлаждение может спровоцировать отмирание тканей, что может стать главной причиной лицевого паралича. симптомы паралича лицевого нерва
симптомы паралича лицевого нерва
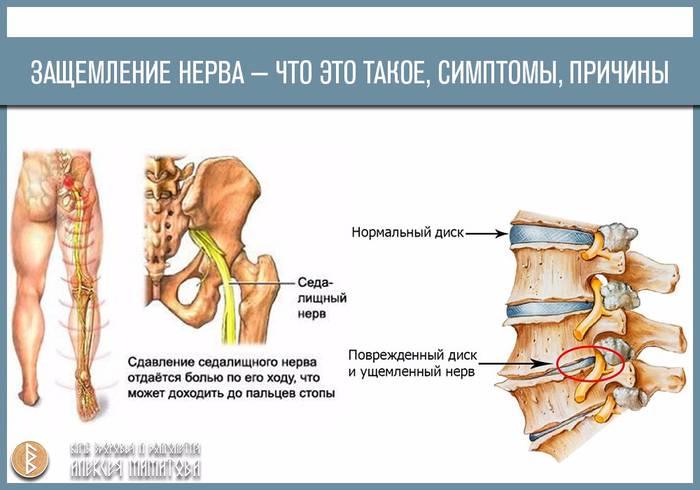
Что это такое?
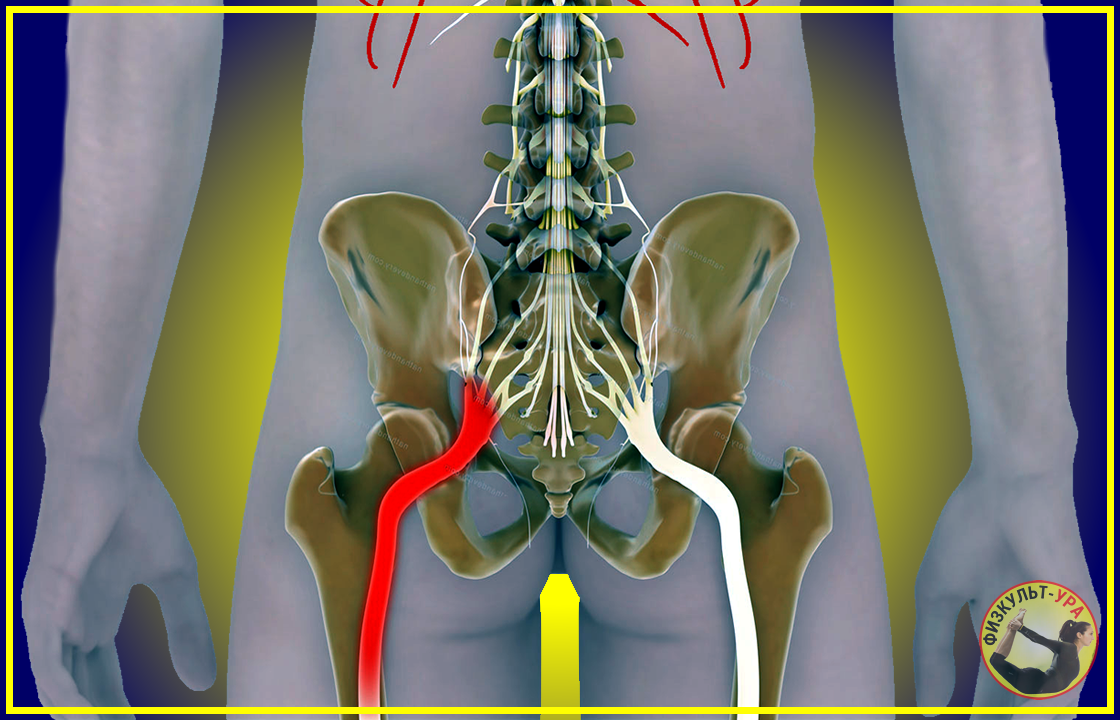
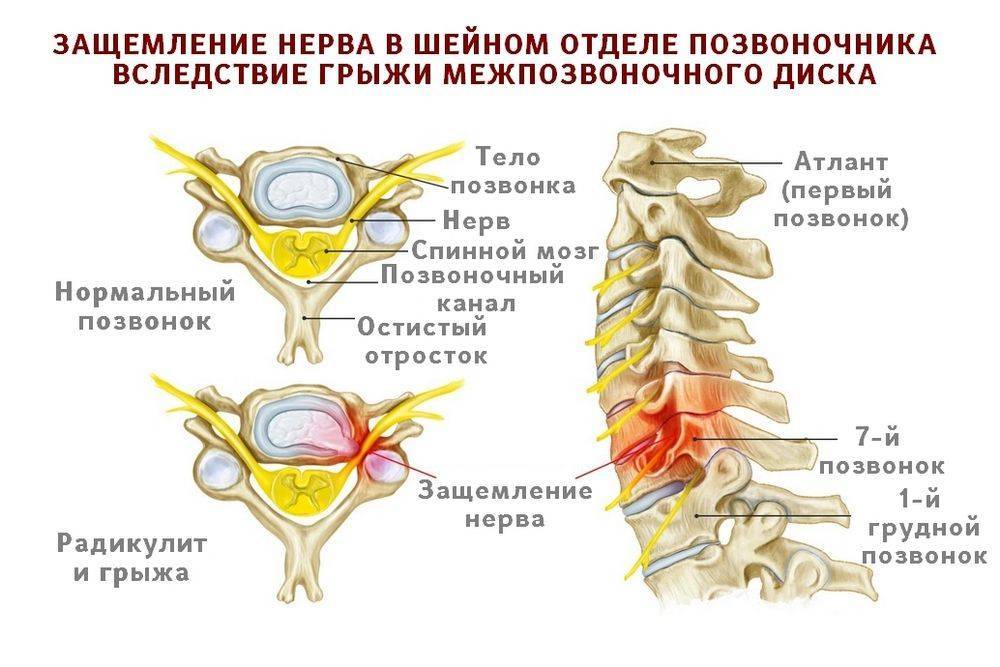
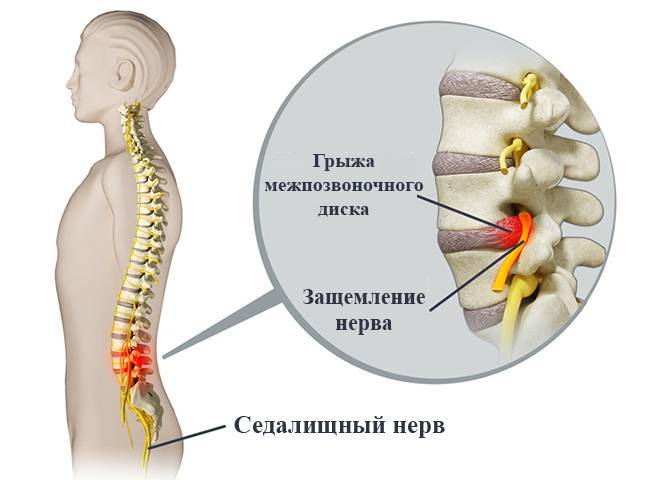
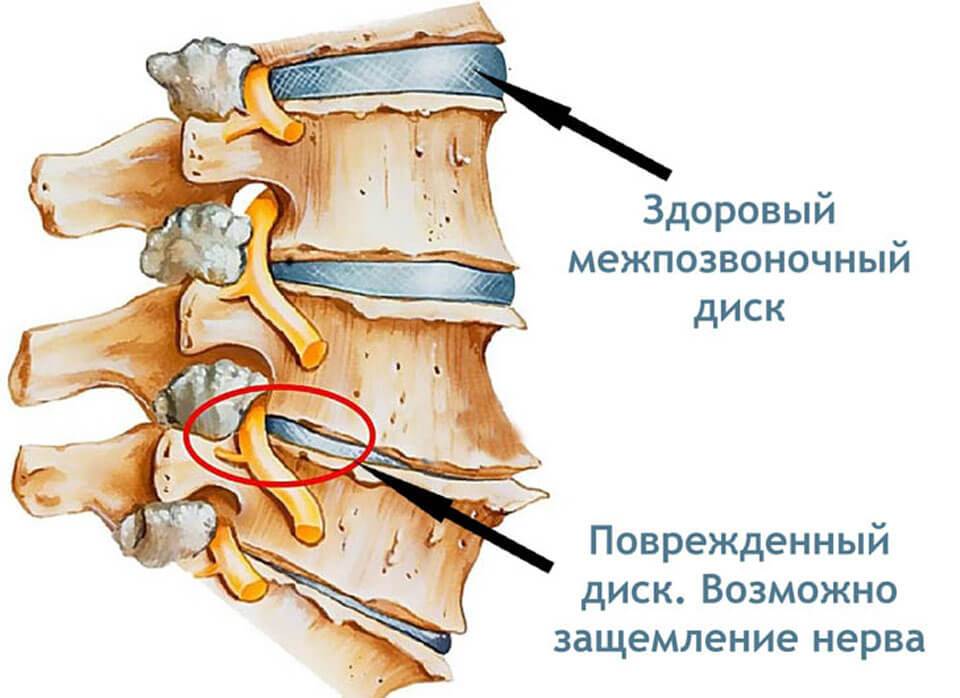
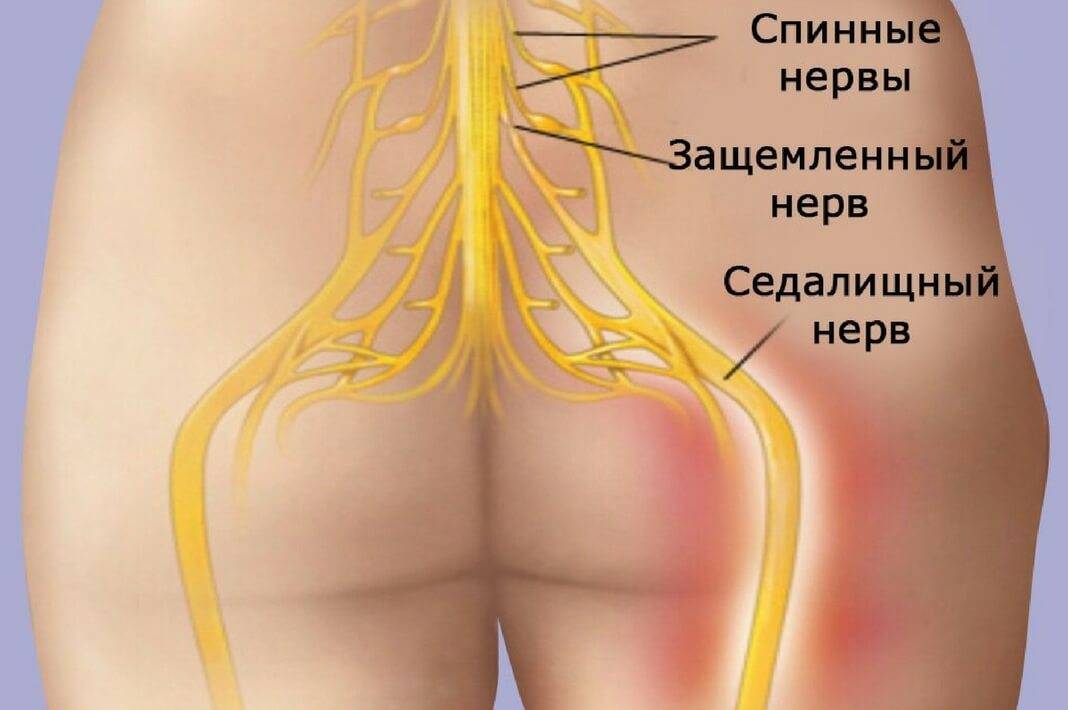
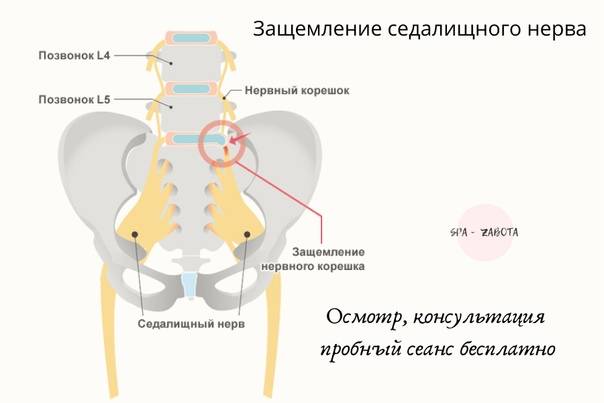
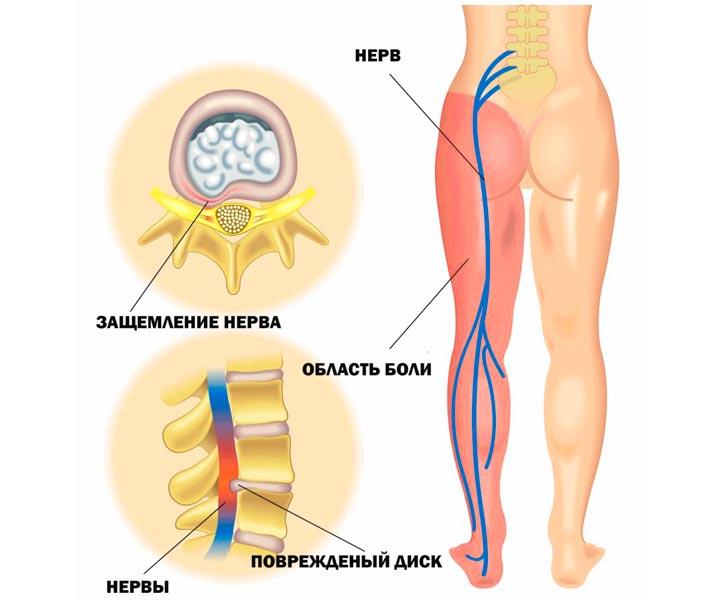
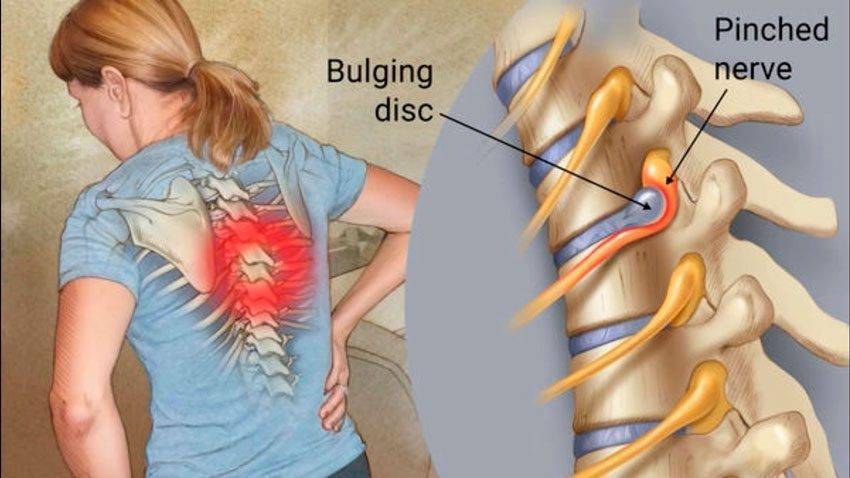
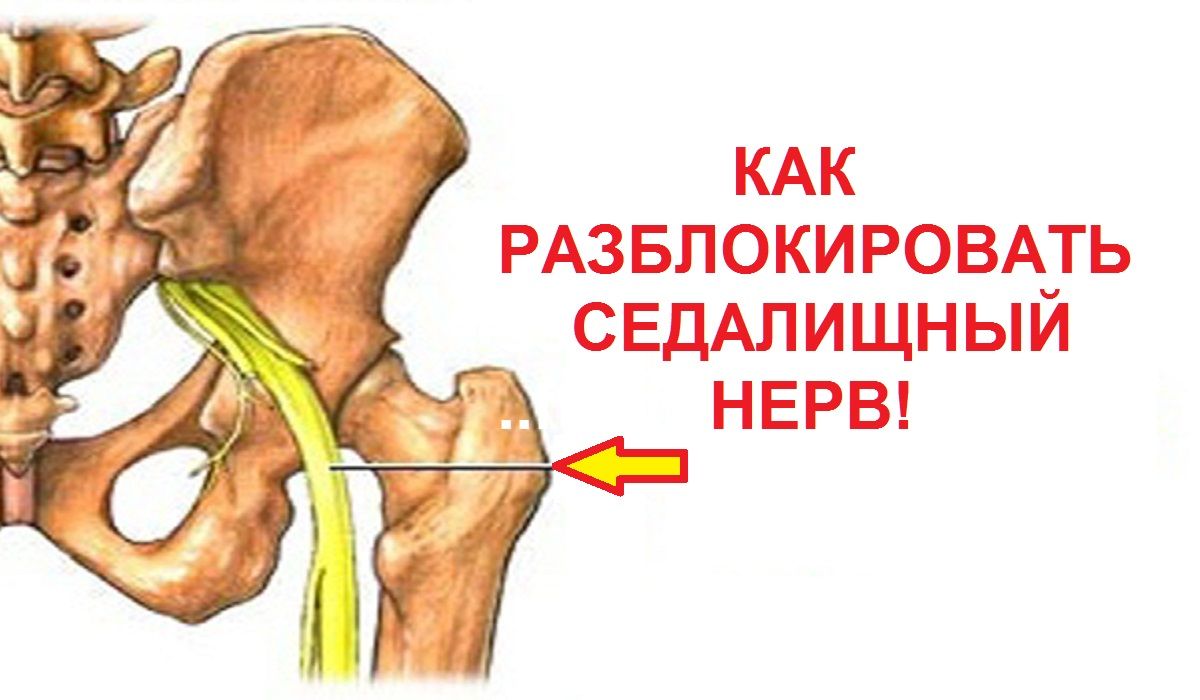
Защемление нерва в поясничном отделе – это зажим нервных корешков, отходящих от спинного мозга в этой области. Они могут оказаться пережатыми из-за патологий, связанных с позвонками, при заболеваниях позвоночника, при спазме мышц.
Статистика говорит о том, что большинство пациентов с такой болезнью – пожилые люди. С возрастом костная и мышечная ткани становятся более слабыми, больше подвержены травмированию и разрушениям. В организме недостаточно кальция, обмен веществ замедляется – поэтому и возникают болезни спины.

Защемление нерва в поясничном отделе всегда сопровождается сильной болью
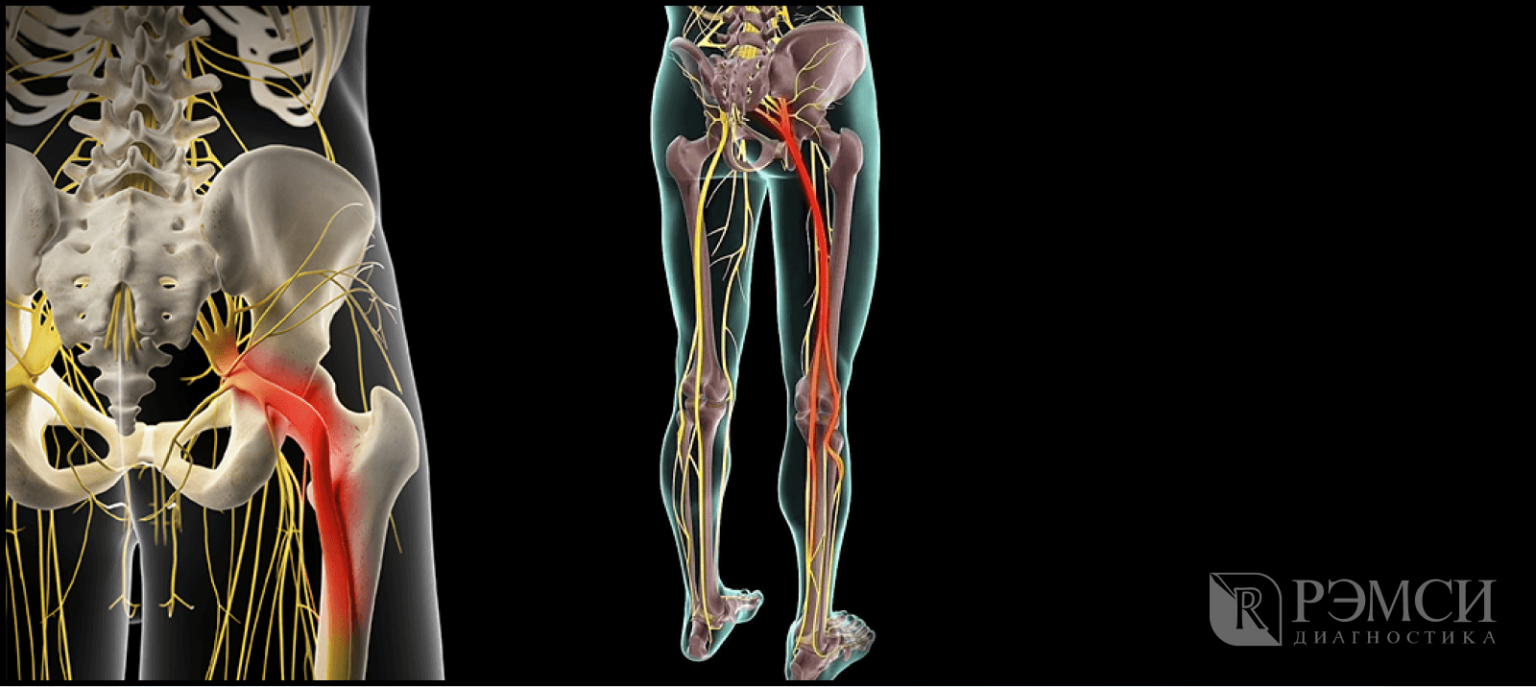
Когда у человека защемлен нерв, он всегда страдает от сильных болей разного характера. Они могут быть стреляющими, острыми или жгучими. В зависимости от того, как сильно защемлен нерв, и в каком именно месте это случилось, специалисты выделяют люмбалгию – это боль в спине и поясничном отделе; люмбоишиалгию – боль в ноге и ягодице; ишиалгию – с локализацией в ногах, крестцовом отделе и ягодицах.
Часто состояние больного не ограничивается лишь болевыми ощущениями. Такие синдромы сопровождаются снижением чувствительности в конечности, онемением, нарушением работы некоторых внутренних органов. Все зависит от того, какой конкретно нерв был защемлен.
Цены на средства народной медицины при болях в спине
Симптомы
Главным характерным признаком невралгии тройничного нерва является приступообразная боль. Она наступает внезапно и по своей интенсивности и скорости распространения напоминает удар электрическим током. Обычно интенсивное болевое ощущение вынуждает пациента замереть на месте в ожидании облегчения. Приступ может длиться от нескольких секунд до 2-3 минут, после чего наступает период затишья. Следующая волна боли может прийти в течение нескольких часов, дней, недель или месяцев.
Со временем длительность каждого приступа невралгии увеличивается, а периоды затишья сокращаются вплоть до развития непрерывной ноющей боли.
Провоцирующим фактором выступает раздражение триггерных точек:
- губы;
- крылья носа;
- область бровей;
- средняя часть подбородка;
- щеки;
- область наружного слухового прохода;
- ротовая полость;
- височно-нижнечелюстной сустав.
Человек нередко провоцирует приступ при выполнении гигиенических процедур (расчесывание волос, уход за полостью рта), при жевании, смехе, разговоре, зевоте и т.п.
В зависимости от места поражения боль захватывает:
- верхнюю половину головы, висок, глазницу или нос, если затронута глазная ветвь нерва;
- щеки, губы, верхнюю челюсть – при поражении верхнечелюстной ветви;
- подбородок, нижнюю челюсть, а также зону впереди уха – при невралгии нижнечелюстной ветки.
Если поражение затронуло все три ветки или сам нерв до его разделения, боль распространяется на соответствующую половину лица целиком.
Болевые ощущения сопровождаются другим нарушениями чувствительности: онемением, чувством покалывания или ползанья мурашек. С пораженной стороны может отмечаться гиперакузия (повышенная слуховая чувствительность).
Поскольку тройничный нерв содержит не только чувствительные, но и двигательные пути передачи импульсов, при невралгии наблюдается соответствующая симптоматика:
- подергивание мимической мускулатуры;
- спазмы мускулатуры век, жевательных мышц;
Третья группа проявлений невралгии – это трофические нарушения. Они связаны с резким ухудшением кровообращения и оттока лимфы. Кожа становится сухой, начинает шелушиться, появляются морщины. Наблюдается локальное поседение и даже выпадение волос в пораженной области. Страдает не только волосистая часть головы, но и брови с ресницами. Нарушение кровоснабжения десен приводят к развитию пародонтоза. В момент приступа пациент отмечает слезотечение и слюнотечение, отечность тканей лица.
Постоянные спазмы мышечных волокон с больной стороны приводят к асимметрии лица: сужению глазной щели, опущению верхнего века и брови, перемещению уголка рта вверх со здоровой стороны или опущение с больной.
Сам пациент постепенно становится нервным и раздражительным, нередко ограничивает себя в еде, поскольку жевание может стать причинной очередного приступа.
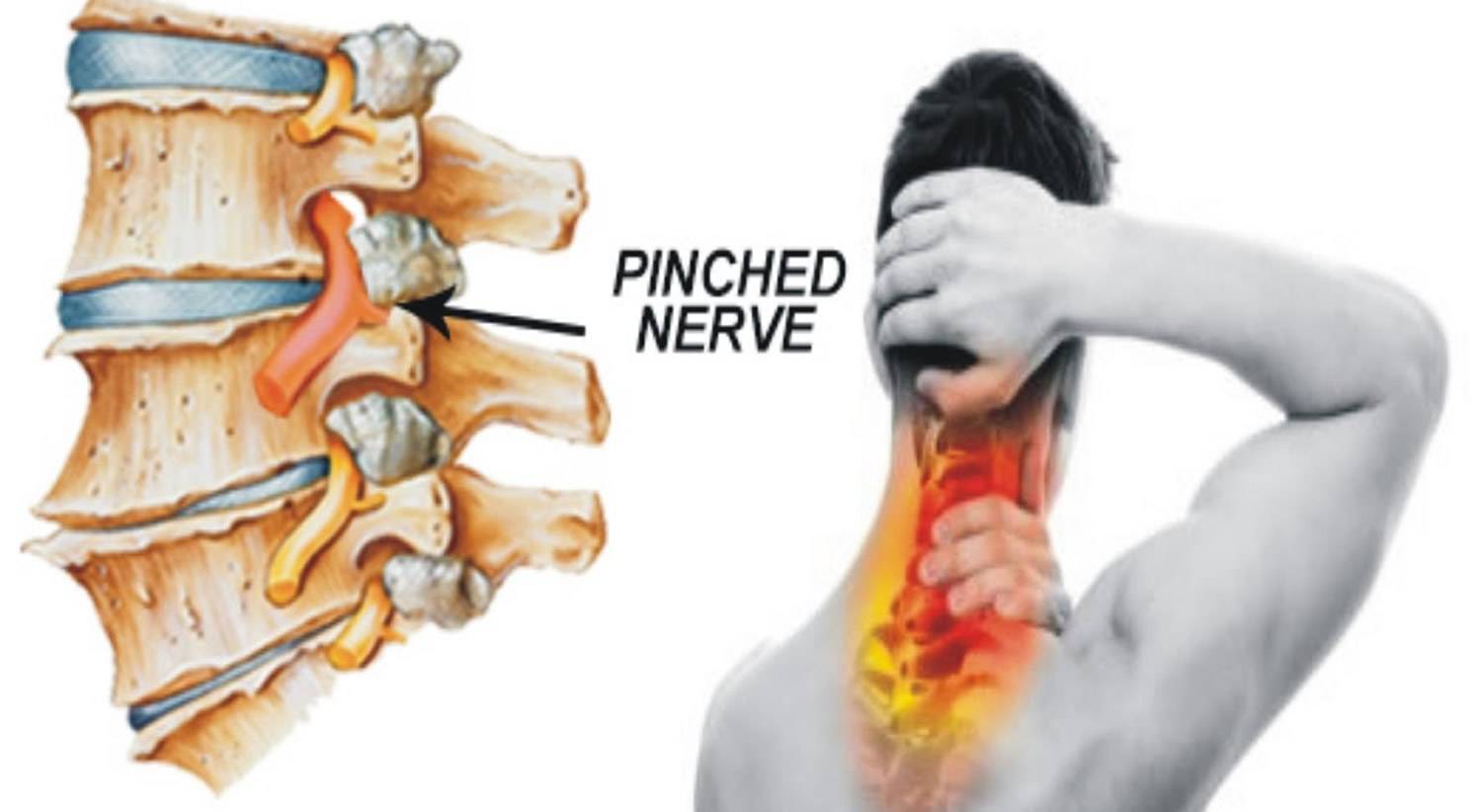
Почему возникает защемление
Основными причинами являются следующие:
- Остеохондроз поясничного отдела позвоночника – дегенеративный процесс, вызывающий разрушение хрящевой и костной ткани, с протрузией дисков и грыжами, сдавливающими нервные корешки в том месте, где они выходят из канала спинного мозга.
- Воспаление грушевидной мышцы, что случается при большой нагрузке – долгой ходьбе или беге, прыжках, у людей, непривычных к спорту, а также при нахождении в неудобном положении долгое время и при переохлаждении – спазм грушевидной мышцы зажимает седалищный нерв.
- Нерв ущемляется также опухолевыми образованиями.
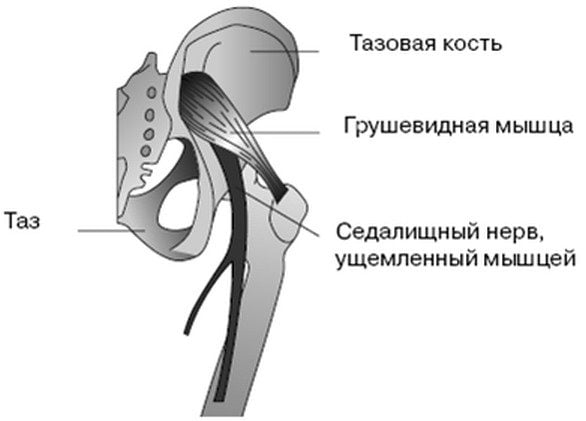
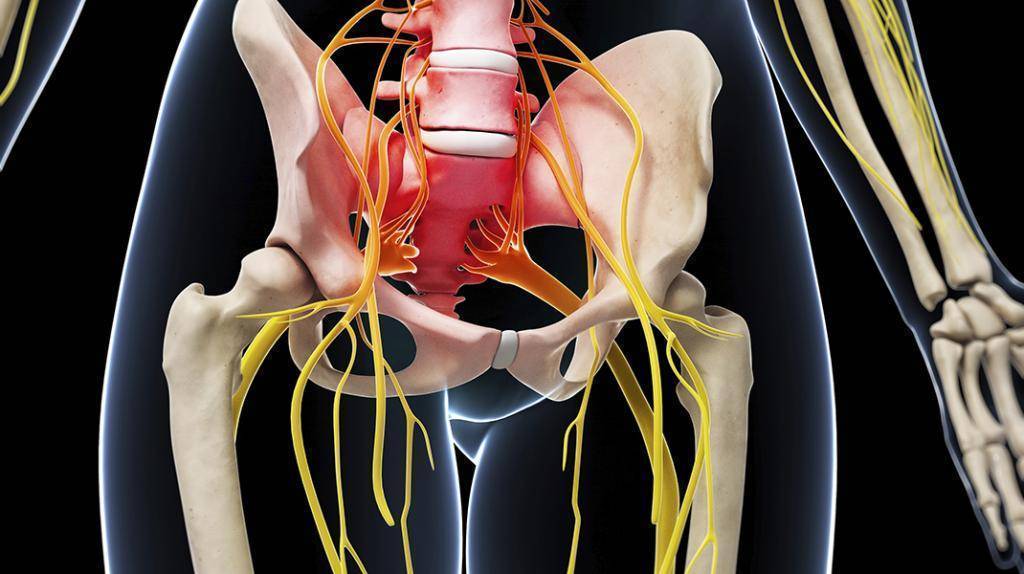
На образование защемлений седалищного нерва в тазобедренном суставе влияет ряд провоцирующих факторов:
- лишний вес и малоподвижный образ жизни;
- болезни суставов и патологии костей;
- травмы и воспаления тазобедренного сустава и органов в этой области;
- сильные простуды;
- наследственная предрасположенность, во многом определяющая анатомические особенности расположения сосудисто-нервных пучков и связочного аппарата, а также врожденные дефекты суставного аппарата, например, дисплазия тазобедренного сустава.
Отдельно стоит отметить такую причину ущемления седалищного нерва в тазобедренном суставе, как беременность
Рост нагрузки на организм женщины, обусловленный увеличивающейся маткой, давящей на многие органы и нервные пучки, неосторожное движение способны спровоцировать защемление. Также беременность увеличивает нагрузку на позвоночник, что тоже может явиться причиной болей в пояснице, вызванной ущемлением нерва
Также это может произойти при послеродовом расхождении тазовых костей.

Способы лечения
Привести нерв в порядок, значит высвободить его и убрать воспаление. Естественно, чем оно меньше, тем легче справиться с задачей. Поэтому лечение, начатое с первого дня, наиболее эффективно, чем в запущенной стадии.

Самостоятельно такое заболевание не проходит, поэтому чем раньше обратиться за помощью к специалисту, тем эффективнее будет лечение
Лекарственная терапия
Терапевтический лекарственный комплекс включает следующие меры.
Препараты антивирусного действия. Их принимают, если неврит вызван группой вирусов герпеса. Показан «Ацикловир» и аналоги (дженерики).
Препараты, снимающие боль. Могут приниматься анальгетики без наркотического действия, такие как «Кетанов» или «Дексалгин». Либо, в случае сильных болей, сопровождающихся психоэмоциональной дисфункцией и бессонницей, наркотические анальгетики, такие как «Трамадол», «Налбуфин», «Промедол».
Для снятия воспаления и приведения тканей в нормальное состояние назначаются нестероиды «Индометацин», «Целебрекс», «Ревмоксиб» и так далее.
При ненадлежащей эффективности нестероидных препаратов они могут быть замещены глюкокортикостероидами – «Гидрокортизон», «Метилпреднизолон».
Могут быть рекомендованы к приему препараты, снимающие мышечный спазм, такие как «Мидокалм».
- Обязательно назначаются витамины, а также могут понадобиться нейропротекторы.
Важность витаминотерапии – в снабжении организма пациента витамином В. Его недостаток настолько плохо влияет на скорость выздоровления, что в начале лечения его вводят инъекционно, в комбинации с витамином С

Инъекции витаминов при лицевой невралгии
Физиотерапевтический комплекс
Физиотерапевтические способы лечения не могут справиться с причиной заболевания и избавить полностью от его симптомов, но способны значительно облегчить состояние пациентов.
Для лечения лицевой невралгии применяют физиотерапию
Физиотерапевтические аппараты
Методы физиотерапевтического воздействия применяются многочисленные:
- УВЧ;
- ультрафонофорез;
- электрофорез;
- динамические токи;
- парафин-озокерит;
- гальванизация;
- магнитотерапия.

Определенный эффект дает и лечение иглоукалыванием
Также при невралгии обязательно проводится профессиональный массаж лица. Он необходим, кроме облегчения болей и снижения частоты приступов, еще и потому, что из-за болевого синдрома пациент старается жевать, глотать, говорить одной стороной лица. По этой причине на пораженной стороне со временем могут образоваться мышечные уплотнения, которые убираются массажем.

Массаж лица должен осуществляться исключительно специалистом
В то же время, вместе со снятием напряжения в спазмированных мышцах, массаж повышает тонус мышц пораженной стороны, которые атоничны. Также улучшается кровоснабжение, общее и ведущее к пораженным участкам, снимается воспаление нерва и окололежащих тканей.
Аппарат для электрофореза
Хирургическое лечение
Если повреждается тройничный нерв, это практически всегда серьезно, а в некоторых случаях (примерно треть всех эпизодов) очень серьезно, настолько, что терапевтическое лечение неэффективно, и врачам остается лишь прибегнуть к хирургии.
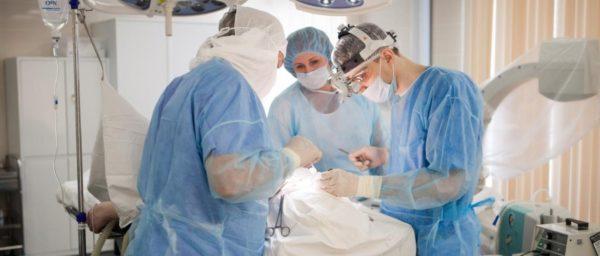
При осложнениях и тяжелом течении заболевания применяется хирургическое лечение, поскольку консервативные методики в таких случаях эффекта не дают
Хирургическое вмешательство осуществляется несколькими способами.
Чрескожная ризотомия – имеет низкую инвазивность, хорошую переносимость, высокую эффективность, отсутствие реабилитационного периода. Через щеку пациенту вводят игольчатый электрод, который нарушает проводимость нервных корешков, устраняя болевой синдром. Это называется электрокоагуляция. Выполняется операция под местным наркозом, но показана лишь на ранней и срединной стадии заболевания.
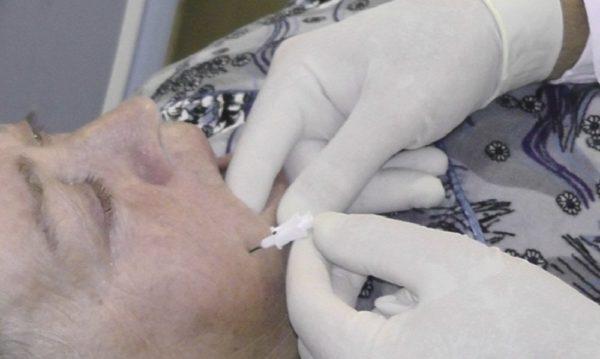
Методика чрескожной ризотомии
Декомпрессия нерва – выполняется под общей анестезией и считается сложной, но эффективной. Может применяться при запущенных стадиях заболевания. В ходе операции снимается внешняя мозговая оболочка, и между нервом и артерией, его зажимающей, кладется изоляционная прокладка из специального материала.
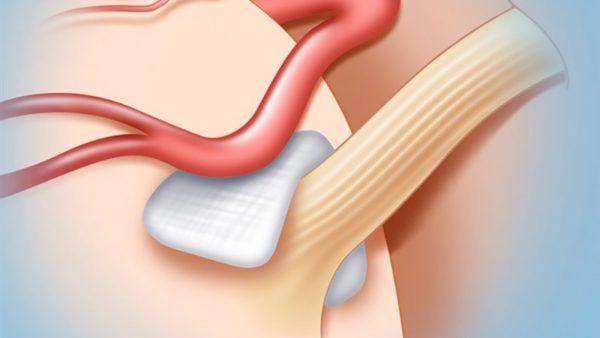
Методика декомпрессии заключается в размещении между нервом и артерией специальной прокладки
Первичное обращение может быть к неврологу, который проведет диагностику и назначит, если понадобится консультации у других специалистов – ЛОРа, стоматолога, онколога. Лечение может осуществлять, совместно с неврологом, физиотерапевт и нейрохирург.
Диагностика
Поскольку боль в лопатке может возникать по широкому ряду различных причин, обследование проводят предварительное и развернутое (на основе предварительно вынесенного диагноза).
Если подозревают причину боли в сердечно-сосудистой патологии, делается электрокардиограмма и ультразвуковое исследование.
Чтобы исключить желудочные или кишечные болезни при подозрении на них в качестве причины лопаточных болей, проводится исследование желудка, это может быть тоже ультразвук.
Если в возникновении болей по предварительному диагнозу участвует опорно-двигательный аппарат и нарушения в его работе, проводится рентгеноскопия и, при необходимости, компьютерная томография.
Во всех случаях сдается анализ крови и желательно проведение мануального обследования.
Все это делается для того, чтобы исключить глобальные причины, и если удастся, обратиться к лечению второстепенных.
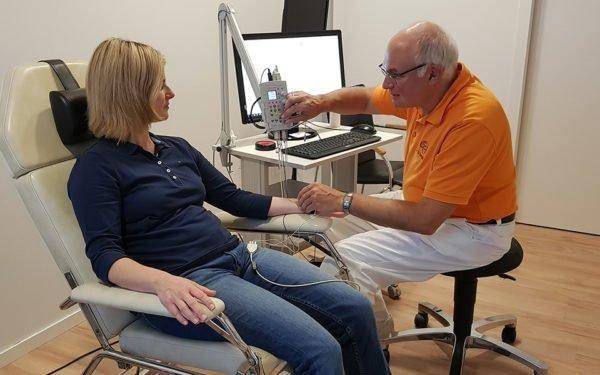
Электромиография (ЭМГ)
К какому врачу обратиться
Прежде всего следует записаться на прием к неврологу, который при необходимости пациента направляют к ортопеду, травматологу, вертебрологу или другому профильному специалисту для осмотра и обследования.
Невролог во время консультации проведет неврологический осмотр, объяснит, как снять боль при защемлении нерва в пояснице, а также назначит инъекции и лечение. Недостаток кровоснабжения при сжатии нерва приводит к его деградации, нарушению питания и отмиранию нервной ткани. Это приводит к резкому ухудшению самочувствия, ранней инвалидности, другим тяжелым проблемам. Для снижения риска необратимого повреждения нервных волокон и развития серьезных осложнений обратиться к врачу следует как можно раньше.
Ущемление в правах, или о невралгии
Давно замечено, что ущемленные в правах либо громко вопят об этом факте, либо бурчат о нем вполголоса, пока никто не слышит.
Провоцирующие факторы
Точно так же обстоит дело, если произошло защемление полового нерва во вмещающем его канале. Канал с почему-либо сузившимся диаметром (вследствие костных разрастаний, перелома костей или по иной причине) давит на нерв, что приводит к преимущественно болевым ощущениям различной интенсивности.
К сдавливанию нерва может привести его «разбухание», сопровождающееся увеличением диаметра, что вызывает его несоответствие диаметру вмещающего канала.
Но структура пораженного срамного нерва при невралгии не изменяется. Двигательных расстройств не наступает так же, как и выпадения чувствительности.
Посему невралгия – это исключительно боль различного характера и интенсивности.
А произойти ущемление полового нерва может в паховом канале:
- при варикозе семенного канатика у мужчин;
- ввиду патологии круглой связки матки у женщин;
- вследствие паховой грыжи либо возникновения рубцовых изменений после грыжесечения.
Тазовая невралгия, зачастую сопровождающая ущемление срамного нерва, может наступить также вследствие:
- травмы при родах;
- мышечного спазма в области заднепроходного отверстия, гипертонуса грушевидной мышцы либо внутренней запирательной мышцы;
- развития онкопатологии в органах малого таза;
- наступления осложнений герпеса.
Особенности симптоматики
Симптоматика данной формы невралгии – это хронические боли в тазовой области, имеющие характер:
- ноющих;
- чувства жжения и зуда, особенно сильного у женщин и особенно в положении сидя;
- избыточно высокой чувствительности кожи области паха и промежности;
- ощущения постоянного дискомфорта в области естественных отверстий организма;
- ложно-навязчивое ощущение инородного тела в области гениталий.
На фоне хронического стресса от длительно испытываемых ощущений могут появиться:
- расстройства мочеиспускания (непроизвольность акта) либо болезненность при мочеиспускании;
- дисфункция половых органов (боль в процессе коитуса);
- расстройства стула (запоры).
Диагностические критерии и лечение
Для диагностики имеют значение симптомы – ощущения больного, а также отсутствие внешних проявлений патологии.
Выявить заболевание помогает применение:
- УЗИ;
- блокады срамного нервного тракта.
В первом случае выявляют нарушение кровотока по половой артерии, во втором – исчезновение явлений дискомфорта после манипуляции.
В лечении главными целями являются: снятие боли, устранение воспалительных явлений и восстановление нервного проведения.
Посему целесообразно применение:
- противосудорожных средств (Габапентин), обеспечивающих снятие болевых ощущений;
- миорелаксантов (Мидокалм), применяемых для расслабления мускулатуры;
- блокады полового нерва сочетанием растворов анестетиков и гормонов;
- комплексов витаминов (класса Нейромультивита);
- физиотерапевтических методик (электро-, фонофорез и аналогичное).
Для уменьшения явлений дискомфорта используются вагинальные либо ректальные свечи с Диазепамом и приёмы ЛФК (для массажа мышц промежности).
При неэффективности терапевтических методов применяется хирургическая декомпрессия, избавляющая от ущемления и симптоматики.
Хирургическая декомпрессия — порой единственный выход