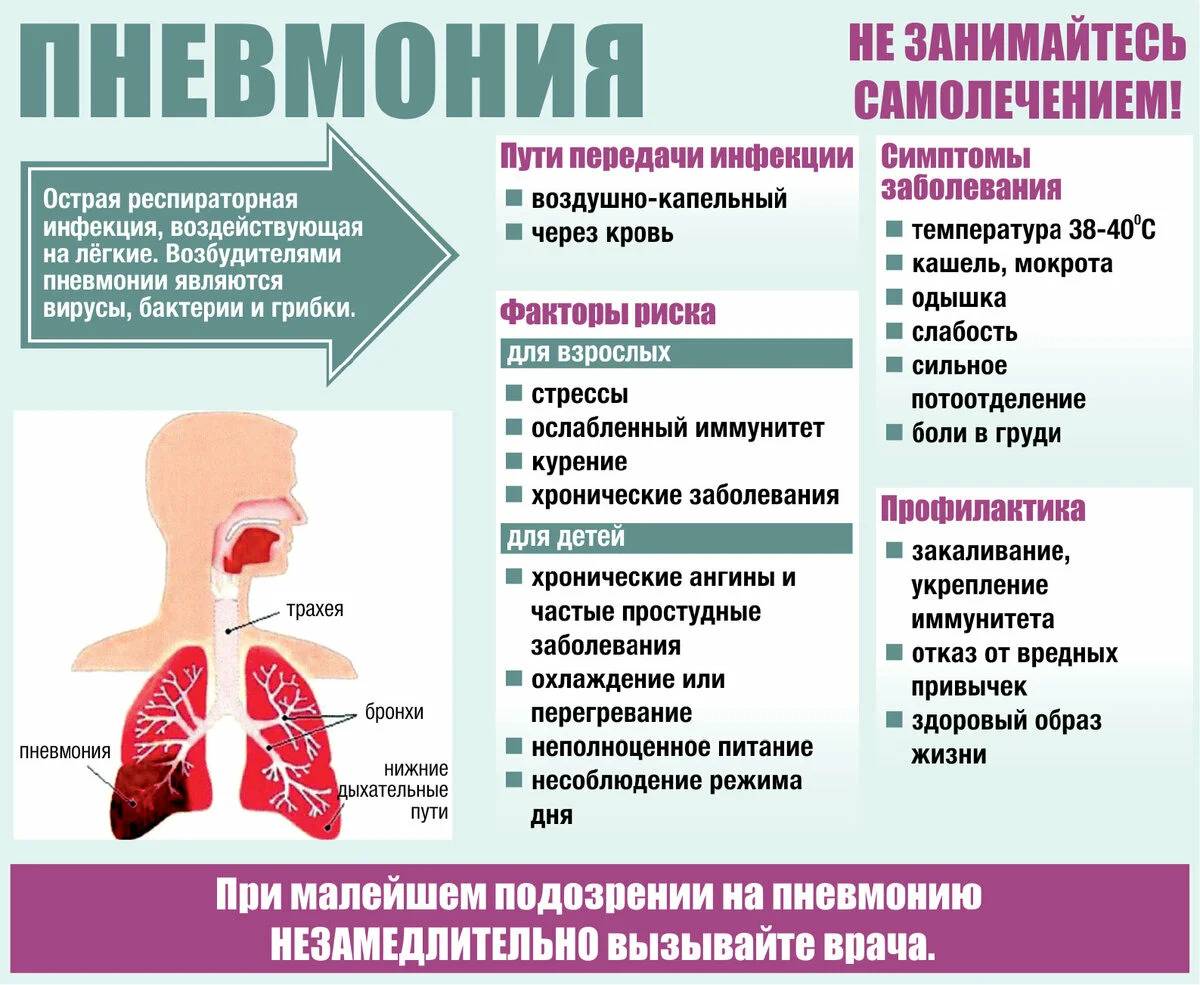
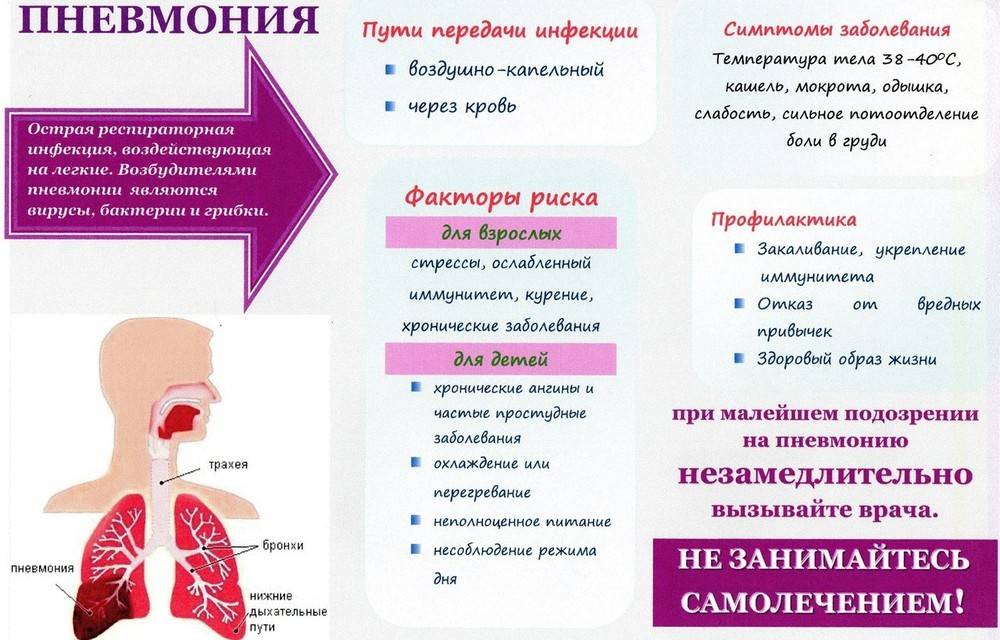
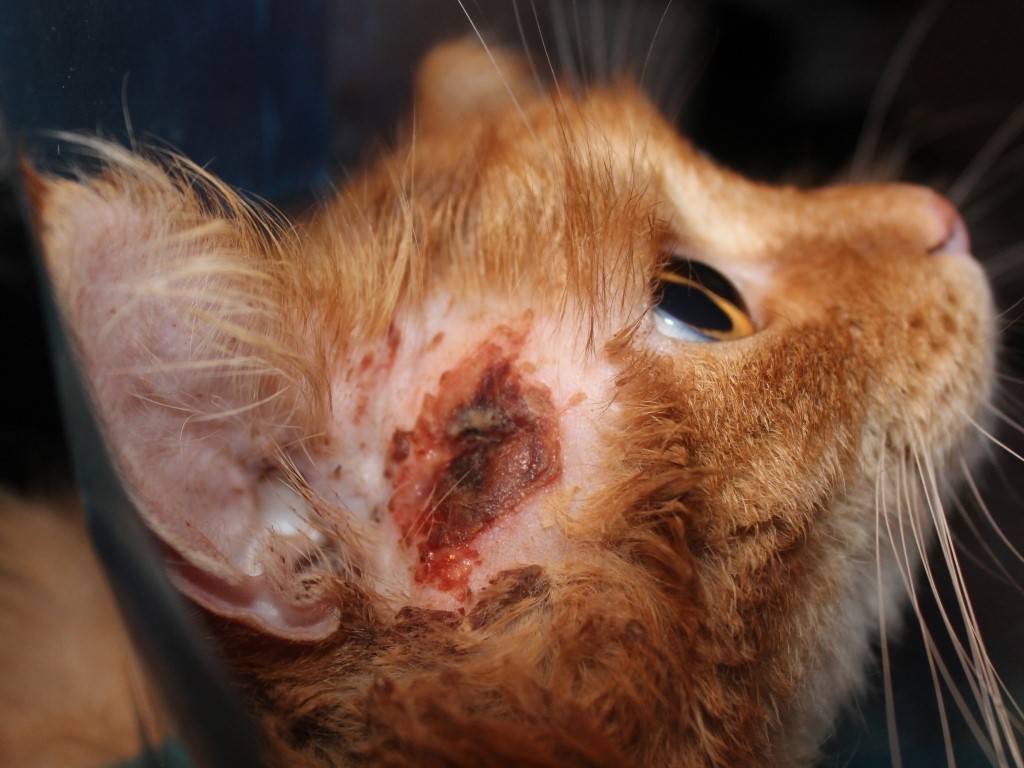
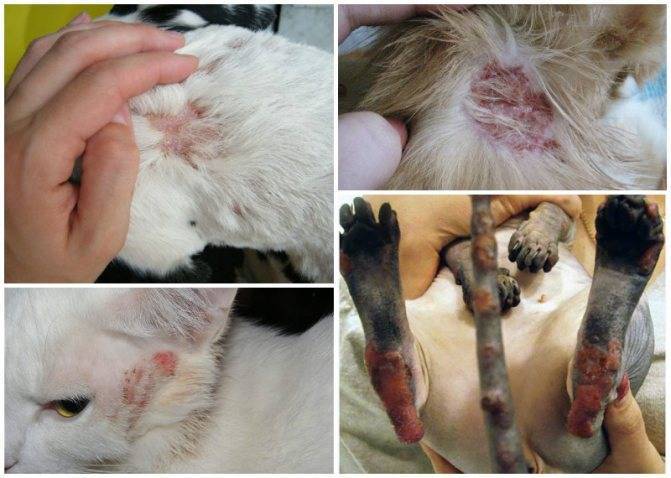
Симптоматика
Развитие симптомов заболевания происходит от двух до четырнадцати суток. Главное отличие вирусной формы от болезни, вызванной бактериями— характерного гнойного налёта на нёбных миндалинах нет. Первые признаки, которые проявляются у больного, во многом схожи с развитием катаральной ангины:
- высокая температура тела (до 40°С);
- головные боли;
- вялость;
- «ломит» суставы;
- резкая боль в горле;
- увеличенные лимфатические узлы в подчелюстной области.
Уже через пару дней добавляются симптомы, присущие ОРВИ: кашель, насморк, першение в горле, тошнота, диарея, появление на гландах маленьких папул (округлых выпячиваний).
Каждая из разновидностей вирусной ангины имеет свои особенности. Так при аденовирусной форме может проявляться конъюнктивит и боли в животе. Болезнь обычно проходит за две недели.
Гриппозная форма начинается остро с резкого повышения температуры и сопровождается сухим кашлем, сильной головной болью, болью в горле и насморком. Болезнь, как правило, проходит через семь-десять дней.
При герпетической форме на гландах образуются пузырьки с серой жидкостью. Через три-четыре дня они начинают лопаться.
До возраста 6 месяцев заболевание у грудничков встречается крайне редко, поскольку получаемые с молоком матери антитела защищают от инфекций. После до достижения ребёнком трёх лет количество этих антител снижается, заражение вирусами происходит всё чаще и чаще. Как только у малыша увеличивается количество собственных антител, он становится менее восприимчивым к вирусам, вспышки болезни случаются гораздо реже. После трёх лет частая заболеваемость вирусным тонзиллитом связана с переохлаждениями в холодное время года, слабой иммунной системой и постоянным заражением в дошкольных, школьных детских учреждениях и спортивных секциях.
Пик болезни приходится на первые пять дней, затем температура тела спадает. Именно в этот период больной наиболее заразен. Как только температура нормализовалась — значит с вирусом удалось справиться и опасности заражения для окружающих нет. Кашель и выделения из носа могут присутствовать до самого выздоровления, но наличие их — не показатель заразности.
Как лечить буллы в легких
Пациенту необходимо отказаться от курения и оставить работу на вредной производственной деятельности, иначе все лечебные мероприятия будут бессмысленны. В неосложненных случаях и на ранних стадиях эмфиземы (или буллезной болезни) лечение консервативное, комбинированное. Терапия назначается врачом-пульмонологом и может включать:
- Медикаменты (диуретики, бронхолитики, гормональные препараты);
- Особый курс ЛФК и дыхательной гимнастики;
- Регулярную кислородотерапия с применением кислородного концентратора.
- Регулярные диагностические мероприятия (КТ легких, спирометрия, консультация пульмонолога).
Положительным аспектом является то обстоятельство, что полный и пожизненный отказ от курения у большинства пациентов приостанавливает развитие буллезной эмфиземы, а применение кислородотерапии у серьезно больных пациентов может продлить жизнь на 5-10 лет.
Хирургическое лечение булл (эндоскопическое «сшивание») может быть показано при рецидивирующих пневмотораксах на фоне растущих полостей. Пациенту проводятся операции буллэктомия и плевродез. Однако абсолютный успех такого лечения не может быть гарантирован.
Симптомы и диагностика туннельного синдрома
Туннельный синдром имеет следующие симптомы:
Точный диагноз ставится неврологом. Для его постановки необходимо провести ряд тестов. Кроме того, врач нередко прибегает к использованию лабораторных и инструментальных методов обследования.
Для уточнения диагноза проводятся следующие тесты:
- Тест Тинеля. Невролог постукивает по самому узкому месту запястного канала. Для туннельного синдрома характерно возникновение неприятных ощущений.
- Тест Фалена. Пациент сжимает кисть руки максимально сильно. Симптомы заболевания в данном случае – ощущение покалываний и боли.
- Манжеточный тест. Врач устанавливает на предплечье пациента манжету от тонометра и накачивает ее воздухом. Ощущение онемения и покалывания указывает на вероятность развития туннельного синдрома.
- Тест поднятых рук. Пациент поднимает обе руки вверх на одну минуту. При положительной пробе неприятные ощущения будут проявляться уже через 30-40 секунд.
Прежде чем обратиться к неврологу, вышеприведенные тесты можно выполнить в домашних условиях. Если хоть один из них окажется положительным, оттягивать визит к врачу не стоит.
Симптомы и диагностика туннельного синдрома
Кроме тестов, невролог назначит пациенту следующие исследования:
- Электронейромиографию.
- Рентген.
- МРТ.
- Ультразвуковую диагностику.
Чтобы уточнить причины заболевания, необходимо пройти лабораторные исследования:
- Биохимический анализ крови.
- Анализ на сахар.
- Анализ на тиреотропные гормоны.
- Клинические анализы.
- Анализ крови на ревматоидный фактор, С-реактивный белок, антистрептолизин-О.
- Анализ крови на циркулирующие иммунные комплексы.
- Анализ крови на антистрептокиназу.
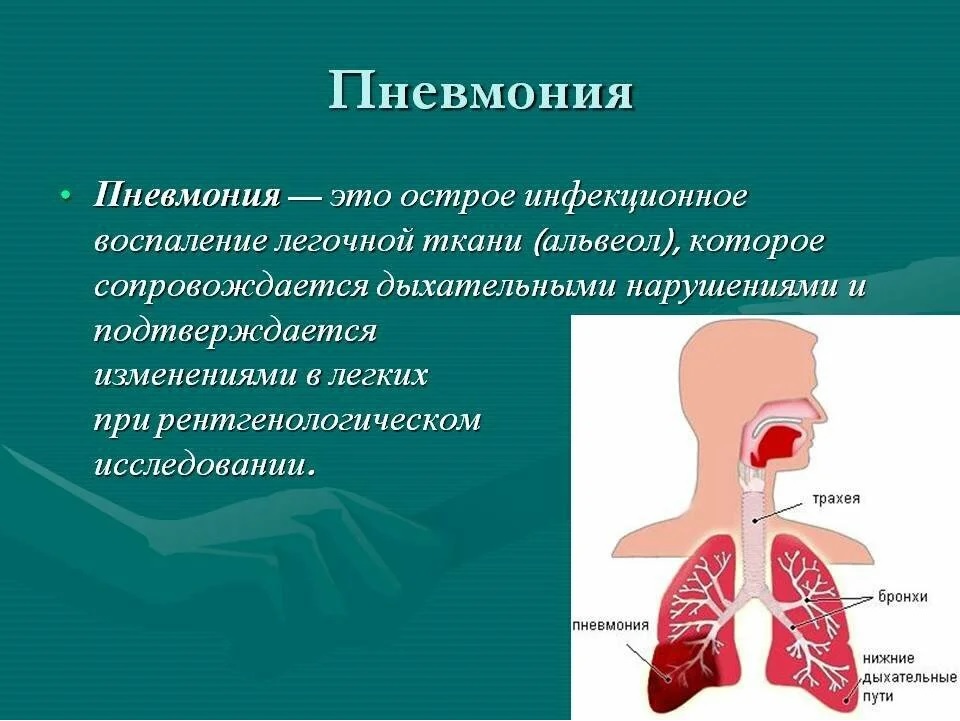
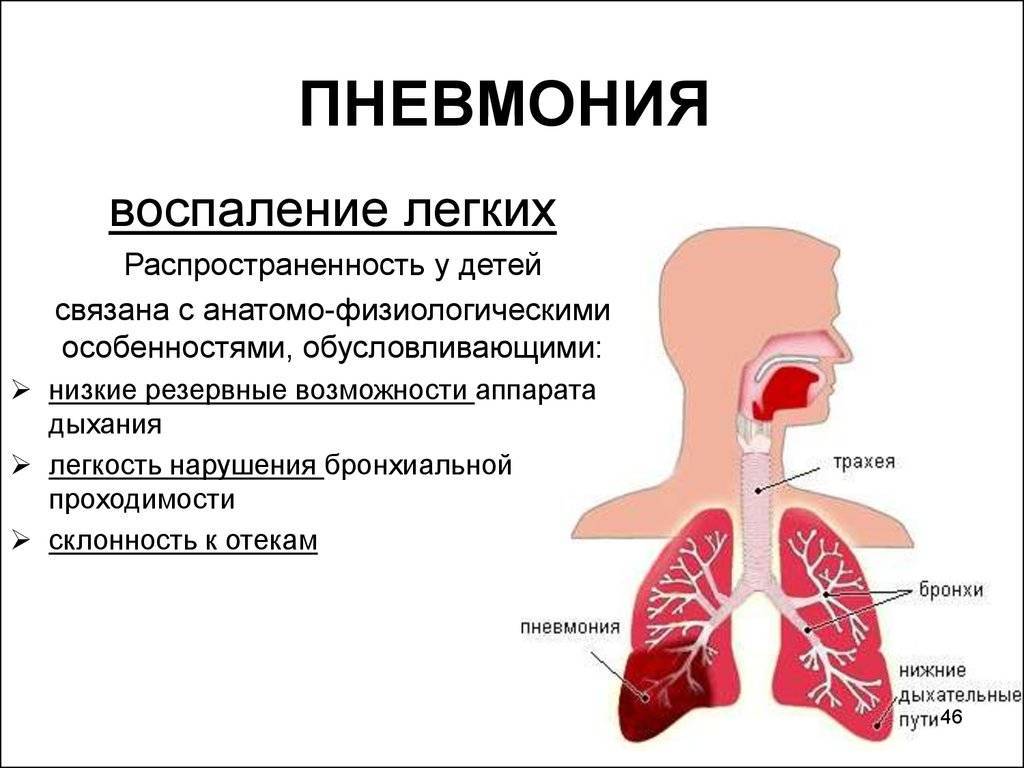
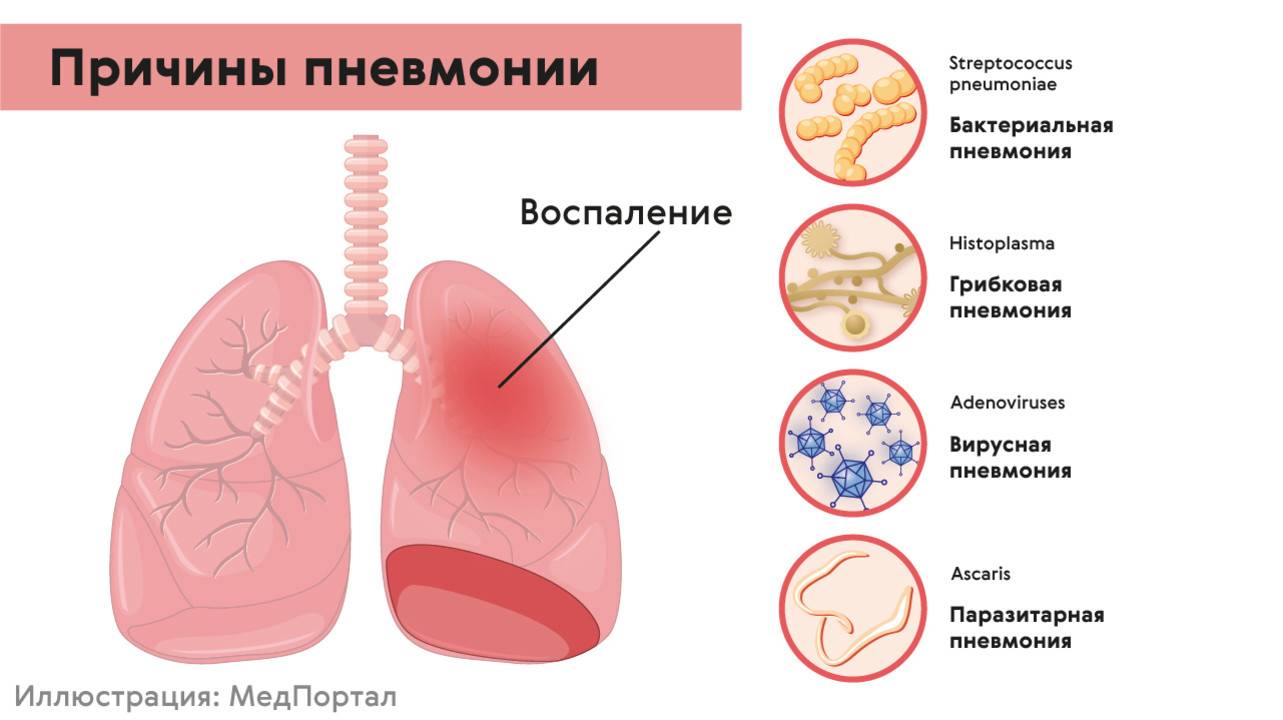
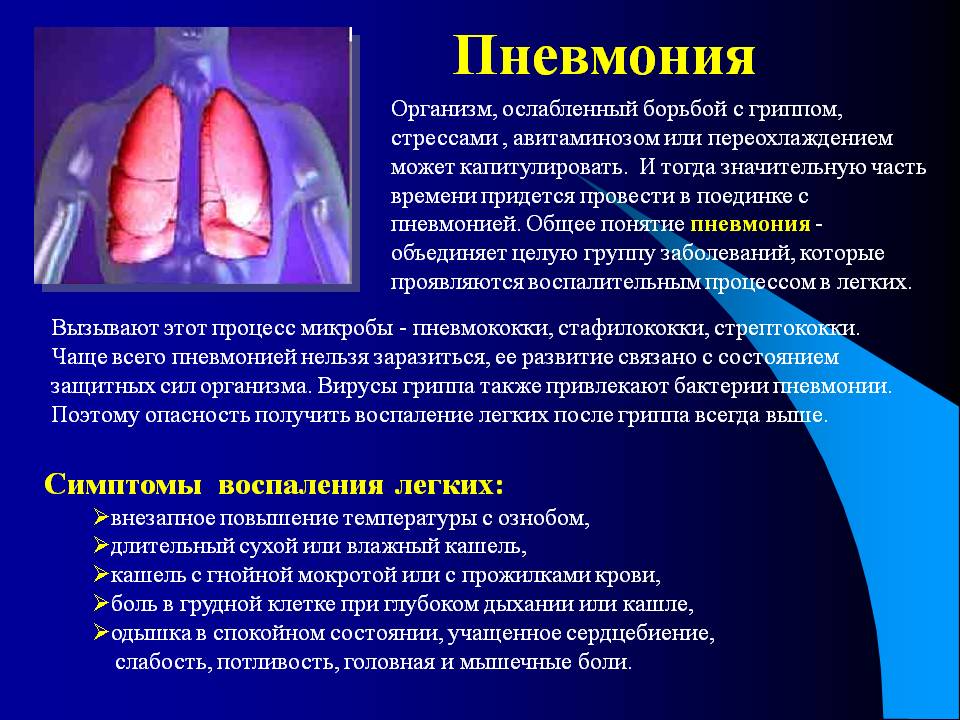
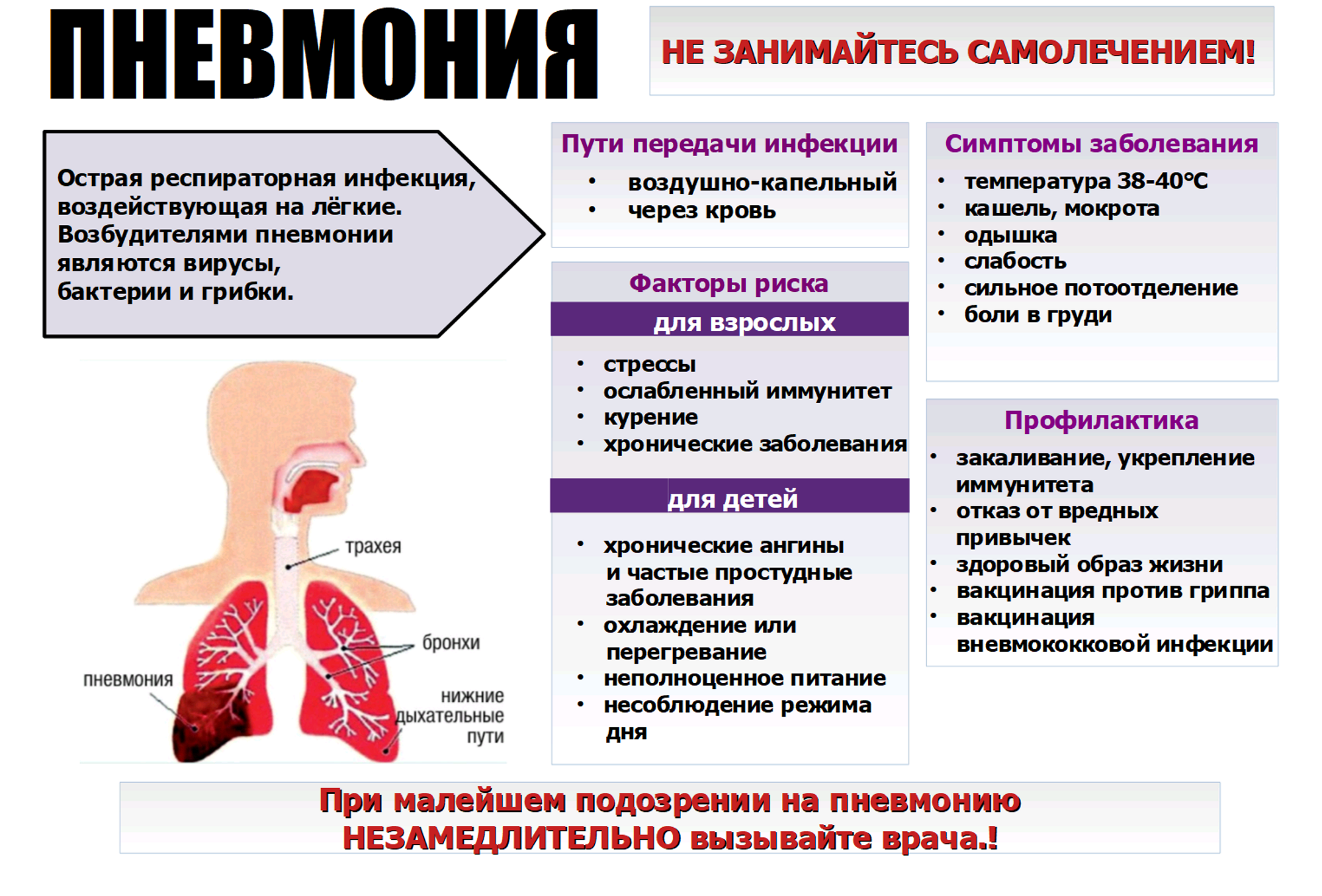
Что такое пневмония
Это воспаление легких, вызванное бактериями, вирусами или грибами. Может появиться как самостоятельное заболевание, но часто становится осложнением других болезней (грипп, коронавирус, , СПИД и другие иммунодефициты, опухоли легких, бронхоэктазы и т.д. ). Воспаление поражает нижние дыхательные пути – появляется кашель, мокрота, а при большом распространении процесса – одышка. Почти всегда пневмония сопровождается повышением температуры тела, слабостью, недомоганием. Пневмонии разделяют на внебольничную и внутрибольничную. О внебольничной подробнее будет рассказано далее в статье, а внутрибольничная пневмония отличается тем, что заболевает ею человек, находясь в больничных стенах на лечении от другого заболевания. Ввиду ослабленного иммунитета, на фоне приема лекарств, сопутствующих заболеваний, или если больной находится на искусственной вентиляции легких (ИВЛ) организм не справляется с попавшими в дыхательные пути бактериями (которые в здоровом организме не имели бы шанса на размножение), начинается воспаление, и развивается пневмония. Причем внутрибольничная пневмония часто становится много опаснее внебольничной: заболевают тяжелобольные, ослабленные пациенты часто старшего и пожилого возраста, внутрибольничные бактерии часто невосприимчивы (резистентны к антибактериальным препаратам, что приводит к высокой летальности.
ПАТОГЕНЕЗ
Развитие воспаления лёгких связано с механизмами проникновения инфекции, условиями этого проникновения и состоянием организма человека.
ПУТИ ПРОНИКНОВЕНИЯ ВОЗБУДИТЕЛЯ
• Аспирация секрета ротоглотки – важный путь инфицирования при пневмонии. У 15% здоровых людей из носа и с задней стенки глотки высевают золотистый стафилококк, ещё у 15% изо рта, глотки, верхней части трахеи – Streptococcus pneumoniae, в 15-25% случаев с трахеи и бронхов могут быть высеяны H. influenzae, M. catarrhalis. Следовательно, чтобы заболеть пневмонией, не обязательно нужен контакт с больным, достаточно снижения местной и общей защиты макроорганизма.
• Распределение в дыхательных путях ингалированных частиц прежде всего зависит от их размера. Частицы диаметром более 10 мкм оседают преимущественно в носовой полости и верхних дыхательных путях. Частицы диаметром менее 3-5 мкм (называемые также аэрогенными капельными ядрами), содержащие 1-2 микроорганизма, не осаждаются в окружающей среде, а повисают в воздухе на долгое время, пока не попадут на воздушный фильтр или же будут ингалированы человеком. Этот инфекционный аэрозоль достаточно мелкодисперсен для того, чтобы преодолеть защиту верхних и нижних дыхательных путей макроорганизма. Чем меньше частицы, тем большее их количество оседает в мелких бронхиолах и альвеолах. Вдыхание одной такой частицы может быть достаточным для того, чтобы возбудитель проник в альвеолу и вызвал заболевание. Поэтому этиология пневмонии часто связана с ингаляционно проникающими возбудителями, включая возбудителей туберкулёза, гриппа, легионеллёза, пситтакоза, гистоплазмоза.
Опоясывающий герпес: лечение, препараты и методы терапии
В настоящее время все методы лекарственного лечения и профилактики ОГ можно объединить в три основные группы, куда входят химиотерапия (прием ациклических нуклеозидов), иммунотерапия и комбинация этих двух групп, где пациент одновременно принимает химио- и иммуномодулирующие препараты.
Также применяют витамины B1, В6 и В12, аскорбиновую кислоту, рутин и при необходимости – антигистаминные препараты. При сильном болевом симптоме пациенту показан прием НПВП и анальгетиков.
Многие врачи придерживаются мнения, что приема только ациклических нуклеозидов в качестве основного лечения недостаточно, подобная монотерапия себя не оправдала.i Эти препараты наиболее эффективны только в первые 72 часа от начала развития болезни, они способны подавлять только вирусы герпеса в стадии активной репликации – процессе создания двух дочерних молекул ДНК на основе родительской молекулы ДНК. Они не оказывают влияния на те вирусы, которые уже существуют и находятся в латентном, т.е. «спящем» состоянии. Кроме того, ациклические нуклеозиды не помогают восстанавливать иммунитет.
Для лечения опоясывающего герпеса на теле пациентам необходима иммунокоррекция. Поэтому в этом случае будет уместной стратегия сочетания ациклических нуклеозидов и препаратов интерферона альфа-2b, которая признана врачами обоснованной и наиболее эффективной, что отражено в клинических и методических рекомендациях.
Интерфероны – «универсальные» бойцы, которые в отличие от антител не ориентированы на определенные патогены, а представляют неспецифический (врожденный) иммунитет и
способны бороться с любыми вирусными частицами. Интерфероны способны останавливать размножение и распространение вирусных частиц или бактерий.
Что происходит с легкими при этой болезни и после лечения
Во время инфекционной пневмонии в альвеолах легких накапливается специфический секрет, образуются спайки. Из-за этого происходит сужение просвета альвеол, блокируется газообмен и нарушается дыхание. Иногда на некоторых участках легких возникают отверстия. Наиболее опасным осложнением может стать отек легких, обусловленный попаданием части крови в легочную ткань.
Возможными последствиями инфекционной пневмонии могут стать:
- одышка;
- адгезивный плеврит;
- эмпиема плевры;
- сепсис;
- абсцесс легкого;
- полиорганная недостаточность;
- рубцы на легких.
В случае возникновения осложнений врач может порекомендовать методы укрепления легких, а частности лечебную гимнастику. Пациента научат таким приемам, как глубокое и диафрагмальное дыхание, а также специальным лечебным упражнениям.
Как проявляется ветрянка у детей?
У заболевания есть четыре периода со своими признаками и симптомами.
После инфицирования вирусу требуется около двух недель (от 13 до 17 дней)7, чтобы размножиться и набрать силу. В это время заболевание протекает без симптомов, и догадаться об инфекции никак нельзя.
За 1–2 суток до появления сыпи наступает непродолжительный период общего недомогания7. У малыша может вырасти температура, он может стать вялым и плаксивым. Первые признаки заболевания не специфичны и соответствуют половине болезней в медицинском справочнике, так что заранее диагностировать заболевание и начать лечение не получится. Продромальный период может пройти без явных симптомов, но инфекция уже почти на пике, и малыш стал заразным для окружающих.
На этом этапе появляются характерные первые симптомы, и нужно начинать лечение. В разных местах тела малыша, в первую очередь, на лице, груди и спине, неожиданно возникают небольшие розовые пятна диаметром 2–4 мм, которые вскоре приподнимаются над кожей, становятся выпуклыми узелками. Сыпь наливается мутноватой жидкостью, через некоторое время пузырьки подсыхают, и на их месте появляются корочки8. Чтобы вам было понятнее, как они выглядят, посмотрите фото ниже.
Три стадии развития сыпи: узелки, пузырьки и корочки.
Одним из отличительных проявлений ветрянки является волнообразный характер высыпаний, т.е. после первой сыпи и, возможно, небольшого затишья, начинается следующая вирусная атака, и так несколько раз. В результате на коже малыша может одновременно присутствовать сыпь на всех стадиях — узелки, пузырьки и корочки. Период высыпаний длится от 2 до 5 дней, иногда дольше. Обычно он сопровождается общим недомоганием и повышением температуры вплоть до 39–40 °C.
Чтобы проследить динамику заболевания, делайте фото тела малыша пару раз в сутки и сравнивайте их. Так вам станет понятно, когда высыпания пойдут на спад.
Период выздоровления
Через несколько дней вы заметите, что новых узелков и пузырьков на коже малыша больше не появляется, а из проявлений заболевания остались лишь корочки. Это хороший признак: инфекция побеждена, а вы наблюдаете остаточные эффекты, которые надо просто переждать. Корочки отпадут в течение 1–2 недель1.
Обычно после полного выздоровления ветрянка не оставляет у маленьких детей никаких следов на коже, но для этого желательно не ковырять корочки. Объяснить крохе, почему не надо трогать зудящие болячки, непросто, но вы постарайтесь. Иначе малыш может травмировать более глубокие слои кожи или занести в ранки другие инфекции, и эти повреждения могут остаться навсегда.
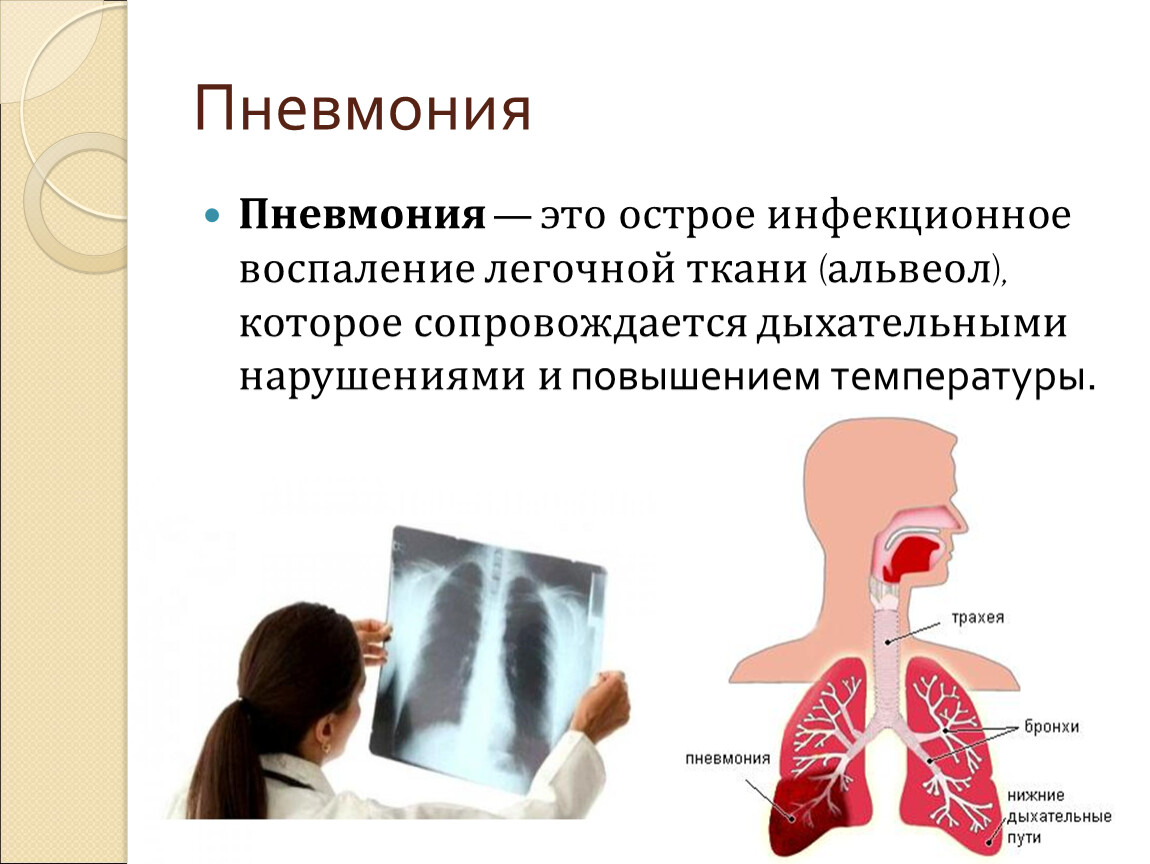
Обзор
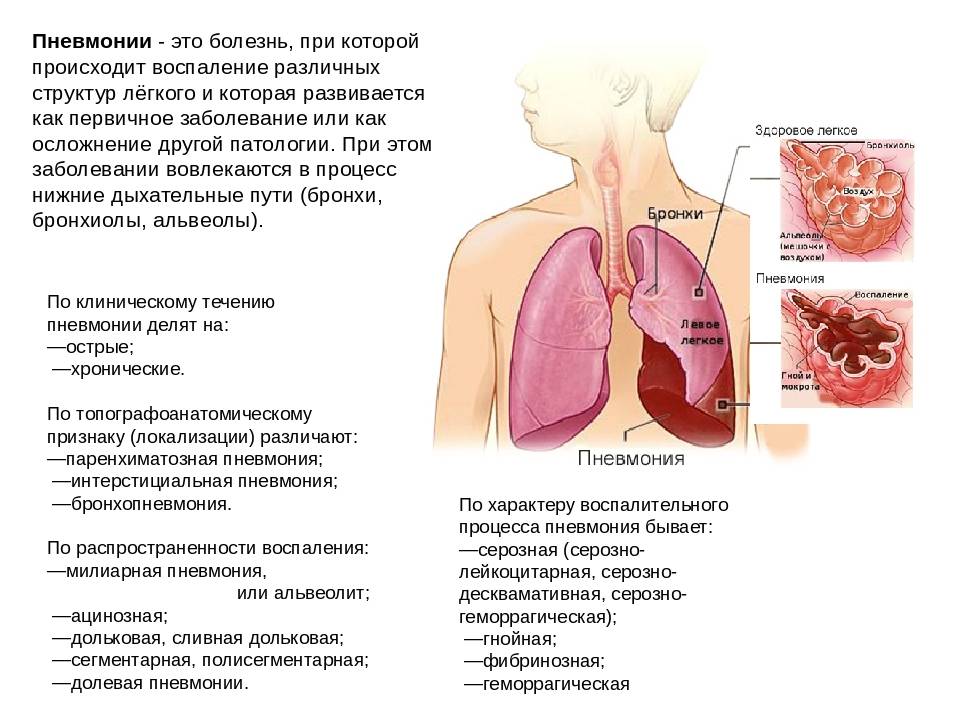
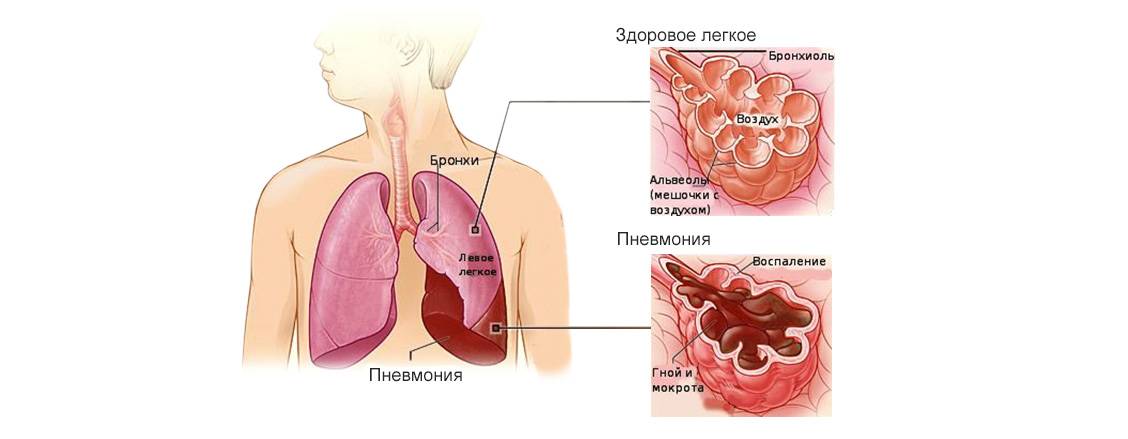
Пневмония (воспаление легких) — это воспаление ткани в одном или обоих легких, вызванное инфекцией.
На конце дыхательных трубок в легких (альвеолярных ходов) находятся крошечные мешочки, наполненные воздухом (альвеолы), собранные в пучки. При пневмонии эти мешочки воспаляются и наполняются жидкостью.
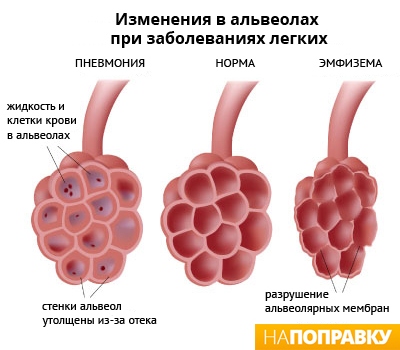
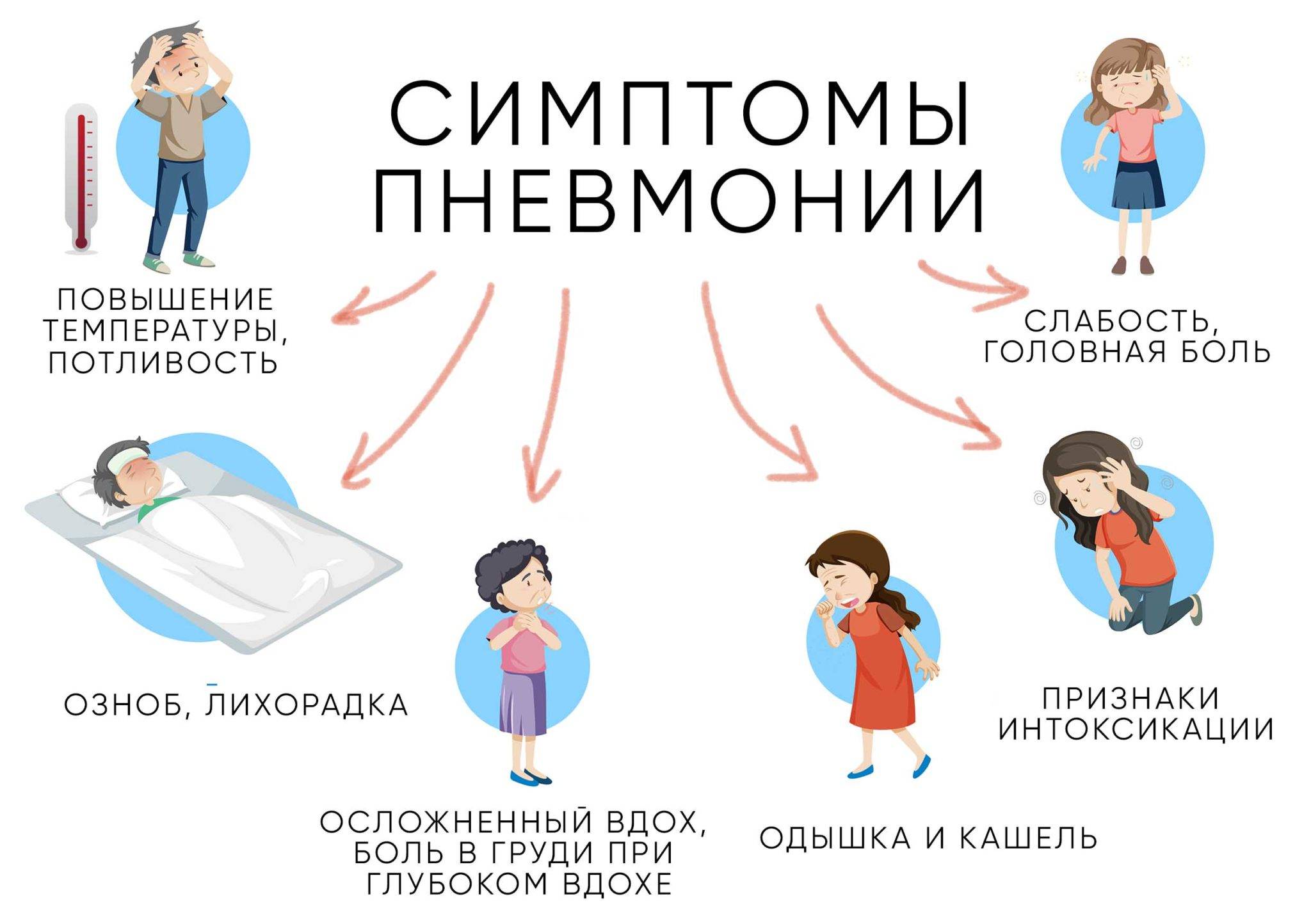
Самые распространенные симптомы пневмонии:
- кашель;
- высокая температура;
- затрудненное дыхание.
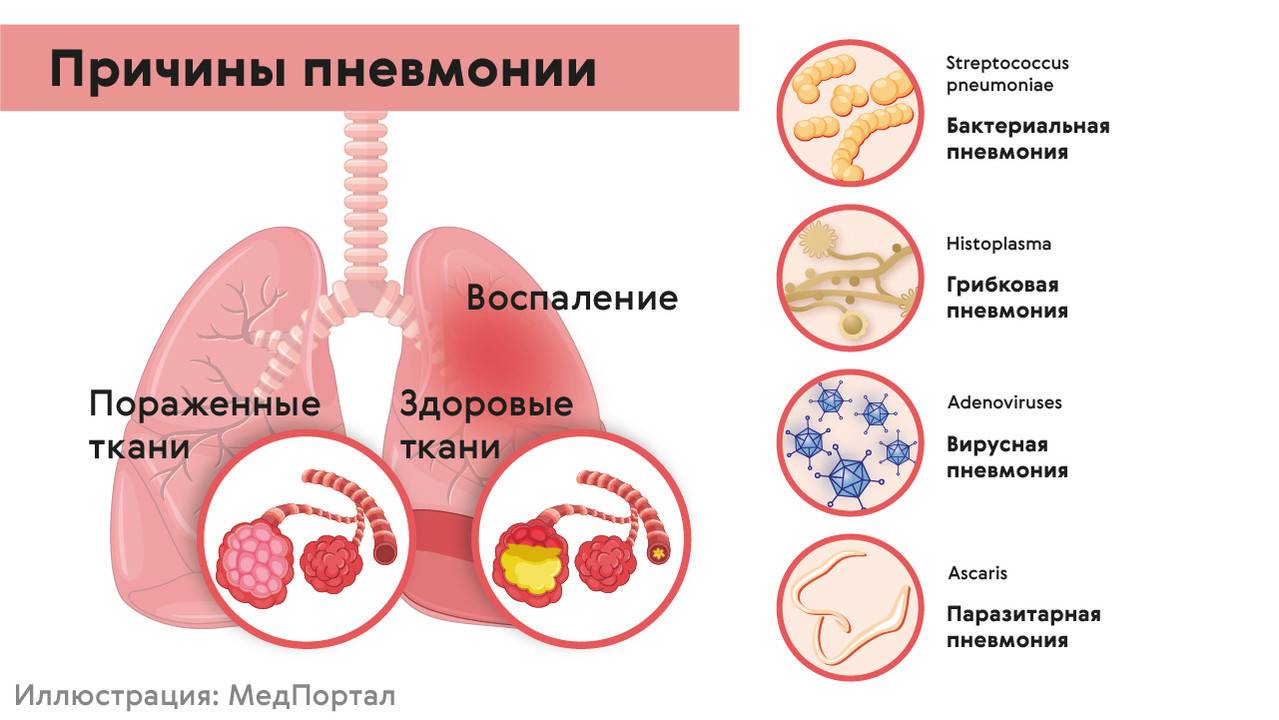
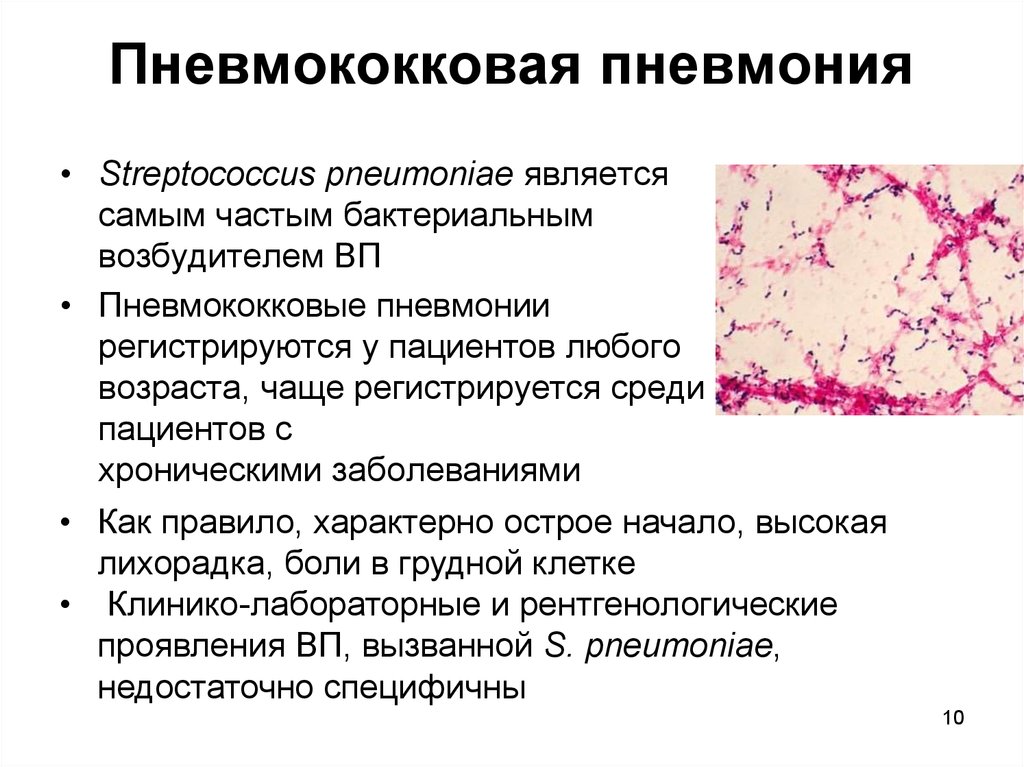
Наиболее частая причина пневмонии — пневмококковая инфекция, однако существуют много других видов бактерий и вирусов, вызывающих пневмонию.
Больных легкой формой пневмонии обычно лечат в домашних условиях. Им дают антибиотики, обильное питье и обеспечивают покой. Люди с хорошим здоровьем обычно поправляются безо всяких последствий.
У больных другими заболеваниями пневмония может проходить в тяжелой форме, и им может потребоваться лечение в больнице. Это вызвано тем, что пневмония может дать осложнения, которые в зависимости от состояния здоровья и возраста больного могут привести даже к летальному исходу.
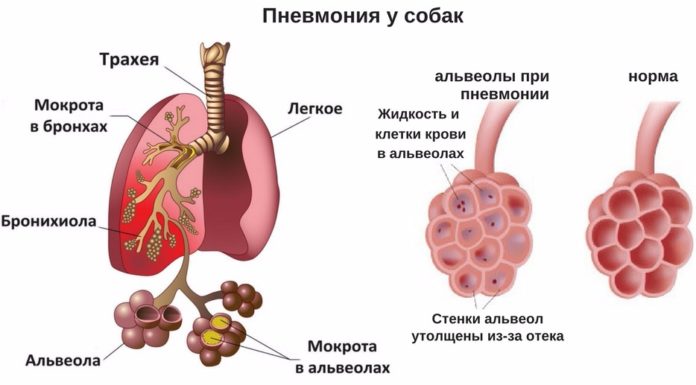
Профилактика заболевания
Минимизировать риски развития пневмонии, а также избежать серьезных осложнений при воспалении легких, можно, соблюдая ряд правил. Нельзя допускать переохлаждений животного
При этом важно проводить процедуры по закаливанию организма, пересмотреть рацион питания, давая качественные корма в которых есть все необходимые нутриенты. Важный пункт профилактики – своевременное обращение к ветеринару и лечение инфекционных заболеваний при появлении первых симптомов
Автор и ведущий рубрики:
Ветеринарный врач
Смирнов Николай Евгеньевич
В связи с большим потоком поступающих вопросов, бесплатные ветеринарные консультации временно приостановлены.
Лечение болезни
Лечение пневмонии у собак предпочтительнее проводить в стационаре, поскольку только там оно будет полным и всеобъемлющим.

- Основной метод лечения пневмонии — антибиотикотерапия. Используют антибиотики широкого спектра действия, дающие эффект при любом виде возбудителя или комплекс, включающий несколько видов препаратов. Это антибиотики пенициллинового ряда (Ампициллин, Гентамицин), тетрациклины (Доксициклин). Их назначают в таблетированной или инъекционной форме.
- Физиотерапия. Ее назначают при стихании острого воспаления. В большинстве случаев — это УВЧ-прогревания, электрофорез, а также специальный массаж грудной клетки, позволяющий избежать застоя мокроты, скапливания альвеолярного экссудата и отека легких.
- Искусственная вентиляция легких и кислородотерапия незаменимы в тяжелых случаях.
- Инфузионная терапия тоже возможна лишь в условиях стационара. Она применяется, если животное сильно истощено, и не в состоянии самостоятельно поддерживать жизнедеятельность организма: находится в состоянии крайнего истощения или обезвоживания.
Поражение легких при пневмонии
Пневмония поражает альвеолы — концевые участки легких. Они заполняются жидкостью или гноем. Для атипичной пневмонии, а также для новой коронавирусной инфекции (COVID-19) характерен фиброз легких. Это осложнение, при котором легочная ткань заменяется соединительной, происходит патологическое разрастание соединительной ткани.
Альвеолы представляют собой небольшие воздушные ячейки в легком, когда их объем сокращается из-за фиброза или скопления жидкости, происходит критическое нарушение дыхательной функции. У человека возникает одышка, кашель с мокротой (иногда с кровью), повышается температура тела.
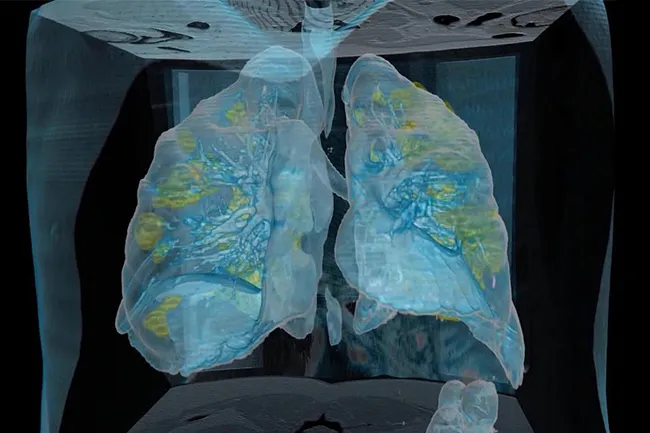
Иногда заболевание протекает бессимптомно, и это особенно опасно, поскольку носитель вируса и болезнетворных микроорганизмов продолжает вести привычную и, что не менее важно, общественную жизнь. Между тем, его легкие постепенно разрушаются
Если вовремя не выявить пневмонию с очаговым поражением легких и не предпринять лечения, последствия могут быть тяжелыми и необратимыми.
Пневмония бывает односторонней и двусторонней. Если легкие поражены на 10-25% и менее, то заболевание поддается амбулаторному лечению. Повреждение легочной ткани на 30-50% уже является показанием к госпитализации. Если поражено более 50% легких, то это свидетельствует о тяжелой форме пневмонии.
Однако такие признаки как дыхательная недостаточность, кашель, жар и насморк характерны и для других заболеваний: ОРВИ, гриппа, бронхита и даже для аллергии. Как же выявить пневмонию и отличить воспаление легких от других респираторных заболеваний? Рассмотрим, какие симптомы характерны для пневмонии, кто более всего подвержен воспалению легких, и как его диагностируют.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 20 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Симптоматика
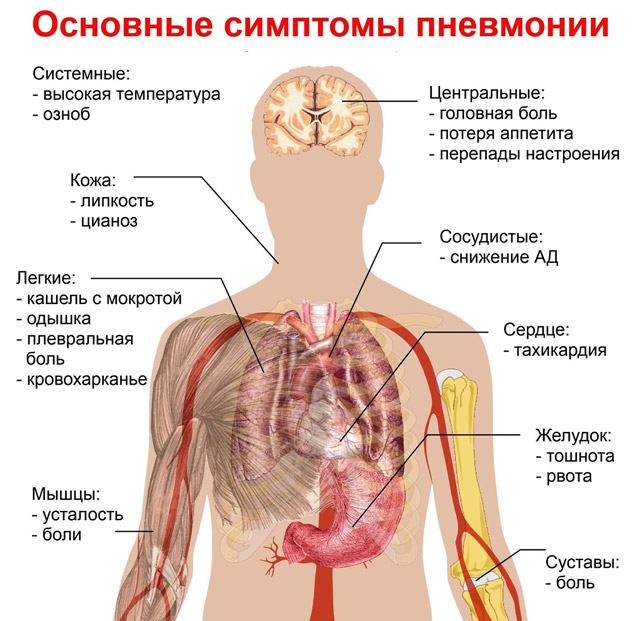
Интерстициальная пневмония может протекать в различных патоморфологических формах, каждая из которых проявляется характерным симптомокомплексом. Существуют общие клинические признаки воспаления легких, которые условно объединяются в следующие синдромы:
- Интоксикационный — лихорадка, озноб, миалгия и артралгия, гипергидроз, цефалгия;
- Респираторный – кашель приступообразный сухой или с выделением вязкой, скудной, гнойной мокроты, одышка различной степени выраженности, затрудненное дыхание, невозможность вдохнуть полной грудью, приступы удушья по ночам;
- Катаральный — насморк, боль и першение в горле, чихание, покашливания;
- Болевой — интенсивная боль в груди, усиливающаяся во время кашля, глубокого вдоха, резкого движения;
- Астенический — слабость, плохое самочувствие, нарушения сна, разбитость, снижение работоспособности, плохой аппетит, похудание;
- Бронхообструктивный — цианоз, свистящее дыхание с хрипами, втяжение межреберных промежутков, горизонтальное расположение ребер, непропорциональная грудная клетка, вынужденное положение больных.
Интерстициальная пневмония у детей отличается длительным рецидивирующим течением. У них возникает сильная интоксикация и тяжелые респираторные проявления. Физикально определяется укорочение перкуторного звука, ослабленное дыхание, диффузные влажные хрипы. Эта коварная болезнь при отсутствии адекватного лечения может привести к развитию опасных для здоровья ребенка осложнений: прогрессирующей бронхообструкции, бронхиальной астмы, бронхоэктазов и пневмофиброза. У взрослых чаще возникает пневмосклероз с карнификацией легкого, стойкая дисфункция органов дыхания, гнойно-септические процессы.
Определение болезни
Саркоидоз относят к числу интерстициальных заболеваний легких. Интерстиций — это соединительная ткань внутри легкого, которая образует стенки альвеол, перегородки и другие его структуры. При саркоидозе легких происходит патологическое скопление в тканях иммунных клеток — фагоцитов и лимфоцитов. В дальнейшем это приводит к образованию воспалительных узелков, которые называют гранулемами. Поэтому саркоидоз еще называют доброкачественным гранулематозом. Причина болезни непонятна, но исследования показывают, что саркоидоз можно отнести к числу аутоиммунных заболеваний. Это заболевания, при которых иммунитет атакует собственные клетки организма.
Опасность саркоидоза легких заключается в том, что гранулемы могут расти и сливаться, образуя обширные воспалительные очаги. Затем они рассасываются, но оставляют после себя не функциональную рубцовую ткань. Таким образом, уменьшается количество легочной ткани, в которой происходит газообмен. Функция легких ухудшается, что приводит к нарушению работы всего организма, ведь в кровь поступает недостаточно кислорода (который необходим всем тканям и органам).
Поскольку болезнь носит системный характер, то поражаться могут не только легкие, но и другие органы. В частности, это печень, лимфатические узлы и селезенка. В редких случаях саркоидоз затрагивает кожу, кости и органы зрения.
Заболевание встречается во всех странах, но больше всего саркоидозом легких страдают жители северных широт (60 случаев на 100 тыс. населения). Чем ближе к экватору, тем реже встречается эта болезнь. Основная категория больных — люди в возрасте 20-40 лет, а также женщины старше 50 лет¹˒².
Женщины саркоидозом болеют чаще мужчин. Кроме того, у заболевания имеются и расовые особенности. Многолетние наблюдения в США показывают, что среди темнокожих саркоидоз легких встречается в 2,5-5 раз чаще, чем у светлокожих.
Может ли саркоидоз переродиться в рак легких?
Нет, поскольку изначально эта болезнь является доброкачественной. Вероятность развития злокачественного процесса при саркоидозе такая же, как и при любых других воспалительных заболеваниях (если рассматривать воспаление в качестве фактора озлокачествления). Но это вовсе не значит, что саркоидоз не опасен. Если болезнь не лечить, то существенно возрастает риск развития дыхательной недостаточности. Это тяжелое осложнение, которое в дальнейшем затрагивает почти все органы, поскольку организм при этом недополучает кислород.
Причины болезни
При попадании в легкие болезнетворных бактерий в организме собаки развиваются воспалительные процессы. Среди них особую опасность представляют стрептококки, стафилококки и другие патогенные микроорганизмы. Как правило, организм собаки справляется с ними при условии нормальной работы иммунной системы.
Наш Telegram-канал с забавными видео о пёселях
ПРИСОЕДИНИТЬСЯ
Однако при ослаблении иммунитета такие бактерии активизируют свою деятельность и проникают в легочную ткань. Это происходит, если на организм животного действуют следующие предрасполагающие факторы:
- перепады температуры;
- контакты с инфицированными животными;
- некачественное и недостаточное питание;
- плохие условия содержания собаки;
- проникновение возбудителей инфекции с пищей;
- недостаточность иммуноглобулина;
- травмы.
Заболевание также может возникать из-за аспирации животным инородных тел. Нередки случаи, когда пневмонию вызывали насекомые, попавшие в легочную ткань в результате их вдыхания.
Этапы
Наблюдается несколько стадий заболевания:
- инкубационная;
- начальная;
- острая;
- заключительная.
Инкубационный период
Длится 3-7 дней (иногда 12 дней) с момента заражения до проявления первых признаков и симптомов. В это время ребенок распространяет инфекцию, заразиться от него можно за день до видимых проявлений.
Острая стадия
Продолжается до пяти дней. В этот период держится высокая температура, могут отмечаться тошнота, рвота и головная боль как проявления интоксикации организма
при осмотре обращает внимание отечный, малинового цвета язык. Отдельные элементы сыпи сливаются, приобретают темный цвет
На лице заметен побледневший носогубный треугольник. Может быть осложнение в виде пневмонии, отита.
Выздоровление
Стадия продолжается 1-3 недели. Проявления ослабевают, сыпь начинает исчезать, появляется шелушение кожи ладоней. Язык постепенно бледнеет, горло перестает болеть. Лечение необходимо провести до конца и не прекращать при первых признаках выздоровления, так как сохраняется риск развития осложнений.
Весь период заболевания ребенок изолирован от посещения ДДУ и школы.
Атипичная пневмония у детей: симптомы и признаки
 Атипичная пневмония, или по другому – острый респираторный синдром – это определённая форма воспаления лёгких, вызванная атипичными микробами – хламидиями, микоплазмами, коронавирусами, легионеллой. Особенностями атипичных микроорганизмов является то, что они могут размножаться внутриклеточно. При этом, в отличие от других бактерий, существовать за пределами клеток «хозяина» они не способны
Атипичная пневмония, или по другому – острый респираторный синдром – это определённая форма воспаления лёгких, вызванная атипичными микробами – хламидиями, микоплазмами, коронавирусами, легионеллой. Особенностями атипичных микроорганизмов является то, что они могут размножаться внутриклеточно. При этом, в отличие от других бактерий, существовать за пределами клеток «хозяина» они не способны
Симптомы атипичной пневмонии в зависимости от возбудителя:
Микоплазма
Чаще диагностируется у детей старше 5 лет. Редко, но всё же встречаются случаи микоплазменной пневмонии новорождённых.
- Начинается заболевание постепенно;
- Среди симптомов присутствует кашель, приступообразный, с небольшим количеством мокроты;
- Прослушиваются сухие хрипы;
- Температура тела субфебрильная (от 37 до 38°C) с периодическими повышениями до 40°C;
- Дыхание сопровождается болями за грудиной;
- В одном случае из пяти пневмония не выслушивается, а выявляется при помощи рентгена.
Хламидия
Чаще поражает детей старше 5 лет, первым явным симптомом является сухой кашель, переходящий затем во влажный
- Протекает одновременно с фарингитом;
- Температура чаще субфебрильная, возможно значительное повышение, но без озноба;
- Заболевание сопровождается головными и мышечными болями, общей слабостью;
- Выслушивание обнаруживает сухие хрипы;
- Нередко на рентгеновских снимках отсутствуют чёткие признаки поражения.
Коронавирус
Может поражать организм детей любого возраста, но тяжелее протекает у малышей младше 2-х лет. Инкубационные период длится 2-3 суток
- Насморк;
- Болевые ощущения при сглатывании;
- Общее недомогание, мышечная слабость;
- Головная боль;
- Бронхиальная обструкция (форма дыхательной недостаточности, возникающая из-за нарушения проходимости бронхиального дерева).
Легионелла
Заболевание фиксируется у детей всех возрастов, в том числе и у грудничков. Средний инкубационный период 3-5 дней
- Начало недуга острое, с повышением температуры, ознобом, мышечными и головными болями;
- Первоначально кашель сухой, со временем перерастающий во влажный с отхождением слизи;
- Появляются боли за грудной клеткой;
- При прослушивании улавливаются мелкопузырчатые хрипы;
- Выраженные признаки интоксикации (потеря аппетита, рвота, слабость и др.);
- Тахикардия;
- Понижение артериального давления.
Первый случай легионеллёза зафиксирован в 1976 году в городе Филадельфия. Во время конгресса легионеров – участников военных действий на территории Индокитая, заболели более двухсот участников. Причиной оказалась заражённая вода, поступающая в отель, в котором остановились конгрессмены. Летальным исходом закончились 34 случая инфецирования.