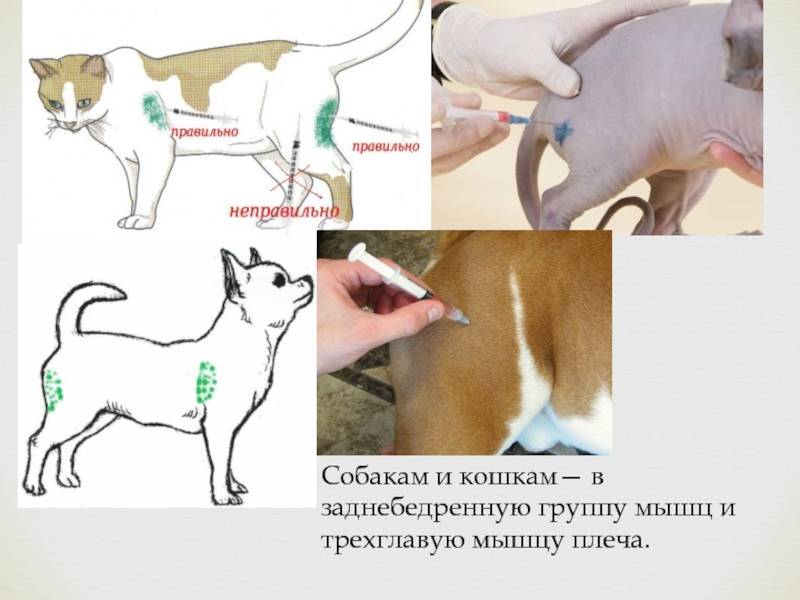
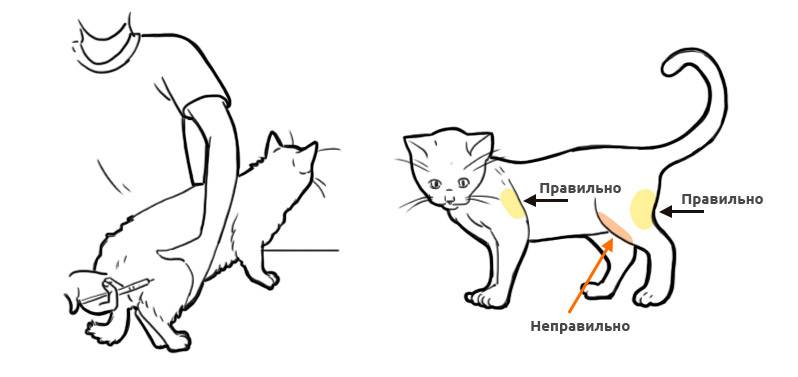
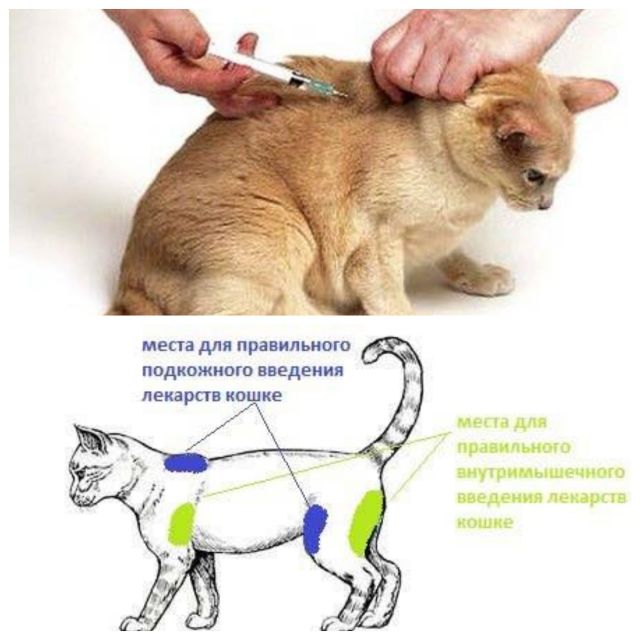
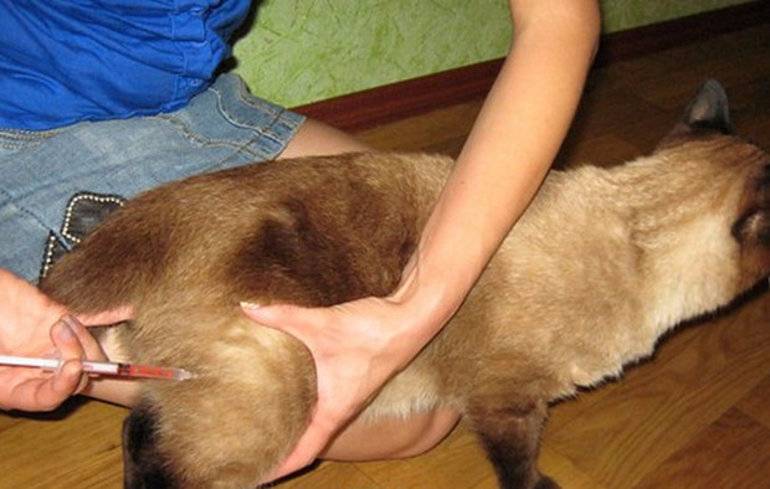
Диагностика повреждений
Визуальный осмотр поврежденного места и сбор анамнеза – первый шаг при оказании медицинской помощи. При сильном ушибе может быть назначена рентгенография.
При подозрении на поражении внутренних органов проводится ультразвуковое исследование или магнитно-резонансная томография. Кроме того могут понадобиться анализы крови и мочи.
Лечение ушибов
Первая помощь при ушибах конечностей начинается с тщательного исследования ушибленного места (сгибание-разгибание рук и ног). В случае получения сильной травмы (до проведения осмотра врачом), пострадавшую конечность необходимо обездвижить.
При ушибах грудной клетки, головы или живота нужно уложить пострадавшего на ровную поверхность, наложить холодный компресс и срочно вызвать «Скорую помощь». Нежелательно самостоятельно принимать обезболивающие препараты, чтобы не пропустить момент ухудшения самочувствия.
Необходимо обратить внимание на следующие симптомы:
появление слабости и потеря сознания (при ушибе головы важно исключить внутричерепную гематому);
сильная боль (она может указывать на повреждение внутренних органов или перелом),
ослабление дыхания, появление крови в моче (возможное внутреннее кровотечение).
Лечение гематом
Как правило, основная часть лечения ушибов сводится к лечению гематом. Для того чтобы остановить кровоизлияние, к месту ушиба прикладывается холодный компресс. Под действием холода происходит сужение кровеносных сосудов и кровоизлияние купируется.
Следует отметить, что холод эффективен лишь первые 12 часов после ушиба. На вторые сутки лучшим средством при ушибах (и средством от гематомы) будет теплый компресс, который, наряду с физиолечением, способствует рассасыванию кровоизлияний.
Лечение гематомы в стационаре может состоять в проколе кожи на поврежденном участке и удалении скопившейся крови.
Также по назначению врача может быть проведено медикаментозное лечение ушибов, включающее в себя введение противовоспалительных, рассасывающих и сосудорасширяющих средств.
В клинике «МедикСити» каждый день с 9.00 до 21.00 работает платный травмпункт. Днем и ночью наши профессиональные врачи-травматологи готовы оказать вам необходимую помощь в лечении ушибов и любых других травм!
Материал подготовлен при участии специалиста:
Какие результаты дает
Посредством данной процедуры есть возможность в кратчайший срок изменить состояние периферического нерва, поскольку клеточная мембрана в среднем ухе отлично воспринимает новокаиновые инъекции.
Заушная блокада позволяет добиться следующих результатов:
- Улучшения процессов обмена в тканях, входящих в зону иннервации нерва;
- Снятия отечности;
- Уменьшения болевых ощущений либо их полное устранение;
- Исчезновения шумов;
- Ускорения восстановительного процесса;
- Сокращения сроков лечения отита.
Интересно, что в процессе выполнения этой манипуляции пациент не чувствует болевых и каких-либо иных негативных ощущений. Сама процедура не занимает много времени.
При остром состоянии потребуются не более двух процедур для устранения симптомов и перехода на консервативные лечебные методы. При патологии хронической формы необходимо будет провести полный курс лечения из десяти процедур, которые выполняются через день.
Какие бывают блокады плеча
Медикаментозные блокады плечевого сустава классифицируются в зависимости от уровня прерывания передачи нервных импульсов. Врач делает выбор в пользу одной из методик, учитывая клиническое состояние пациента и (или) стадию диагностированного заболевания. Какие бывают блокады плеча:
- периартикулярные. Лекарственный раствор вводится в околосуставные области — структуры связочно-сухожильного аппарата, мышечные ткани. Это самый безболезненный и безопасный способ блокирования скелетной мускулатуры, отличающийся и более пролонгированным анальгетическим действием;
- параартикулярные. Так называется подкожное или внутрикожное введение инъекционного раствора в область пораженного сустава. К основным достоинствам метода относятся быстрое анальгетическое действие и низкая вероятность развития побочных реакций. Поэтому параартикулярные блокады часто используются при длительном лечении;
- интраартикулярные. Лекарственный раствор вводится непосредственно в полость плечевого сустава. Этот метод малоинвазивной хирургии применяется для купирования симптомов фасеточного синдрома и устранения болей при артрозе.
Блокады плеча бывают не только лечебными. Диагностическая манипуляция используется для выявления причины и механизмов развития патологии. Симптоматические блокирующие инъекции применяются для профилактики возникновения осложнений заболевания.
Симптомы ушибов
Ушибы сопровождаются появлением следующих клинических признаков:
- покраснение, отек или припухлость;
- кровоизлияние (гематома) или синяк (появляется на месте покраснения, область появления – подкожная жировая клетчатка, межмышечное и подфасциальное пространство);
- сильная или ноющая боль (интенсивность боли зависит от расположения, силы удара и формы травмирующего предмета).
Следует обратить внимание на длительную боль, она может свидетельствовать о переломе, кровотечении во внутренних органах, разрывах связок. 1
1
Лечение ушибов и гематом
2
Лечение ушибов и гематом
3
Лечение ушибов и гематом
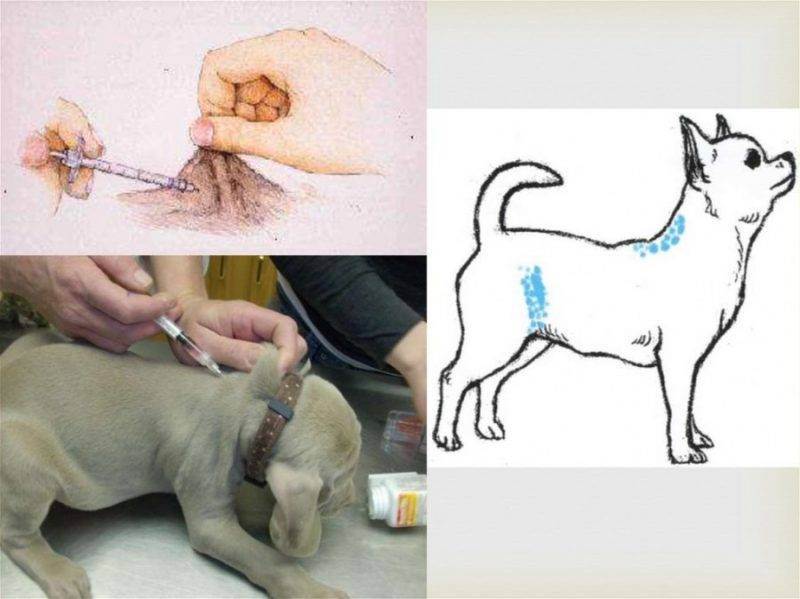
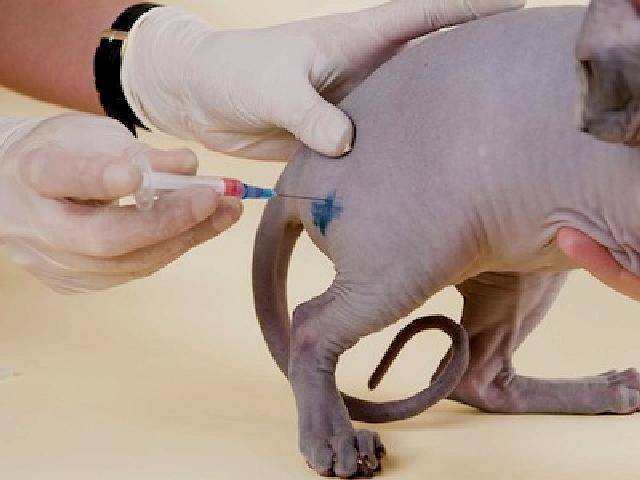
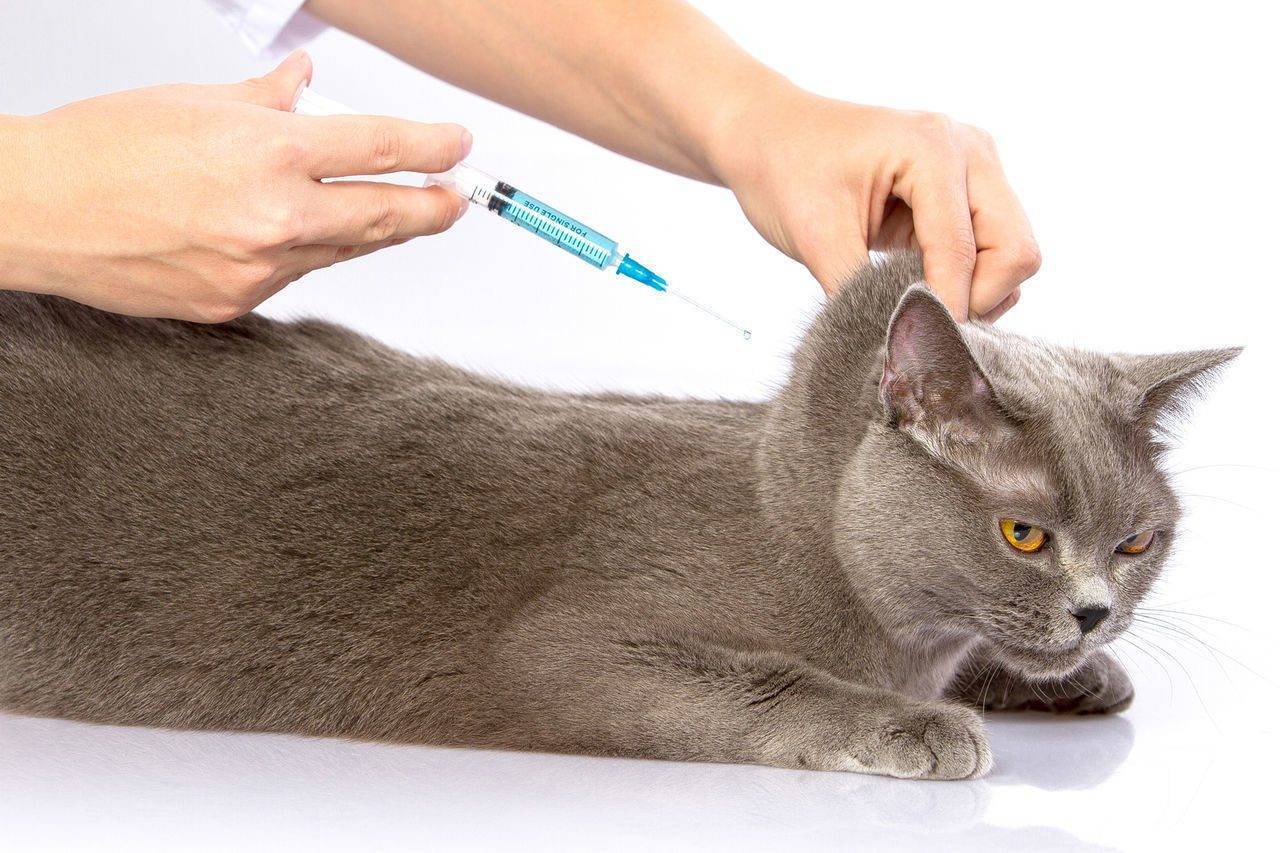
Правильно выбираем шприц
Шприцы разного объема и зазначений
Момент очень важный. Подбирается срез иглы и объем шприца для каждого пса индивидуально.
- Для небольших пород (до 10 кг) идеально подходят шприцы с тонкой иглой объемом до 2 мл. Если доза вводимого препарата не превышает 1 мл, рекомендуется применять шприцы для инсулина. Но при необходимости проведения длительного курса лечения их лучше не использовать – в мышцу маленькая игла не проникает глубоко, терапевтический эффект от этого ослабляется.
- Для крупных пород подойдут шприцы от 2 мл и более. Чтобы снизить травматизм до минимума шприц можно брать большего объема, а иглу – от шприца, объемом поменьше.
Техника инъецирования
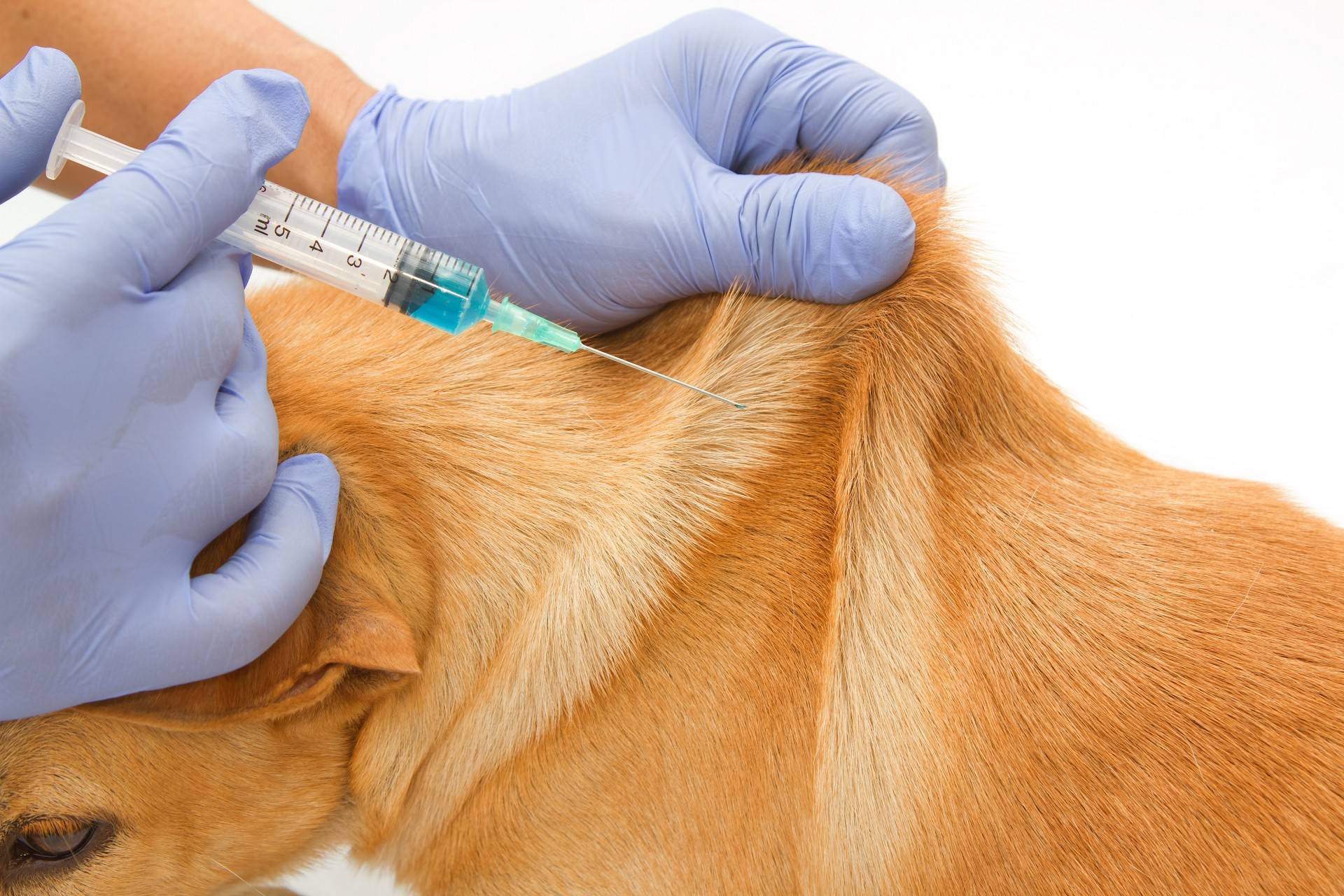
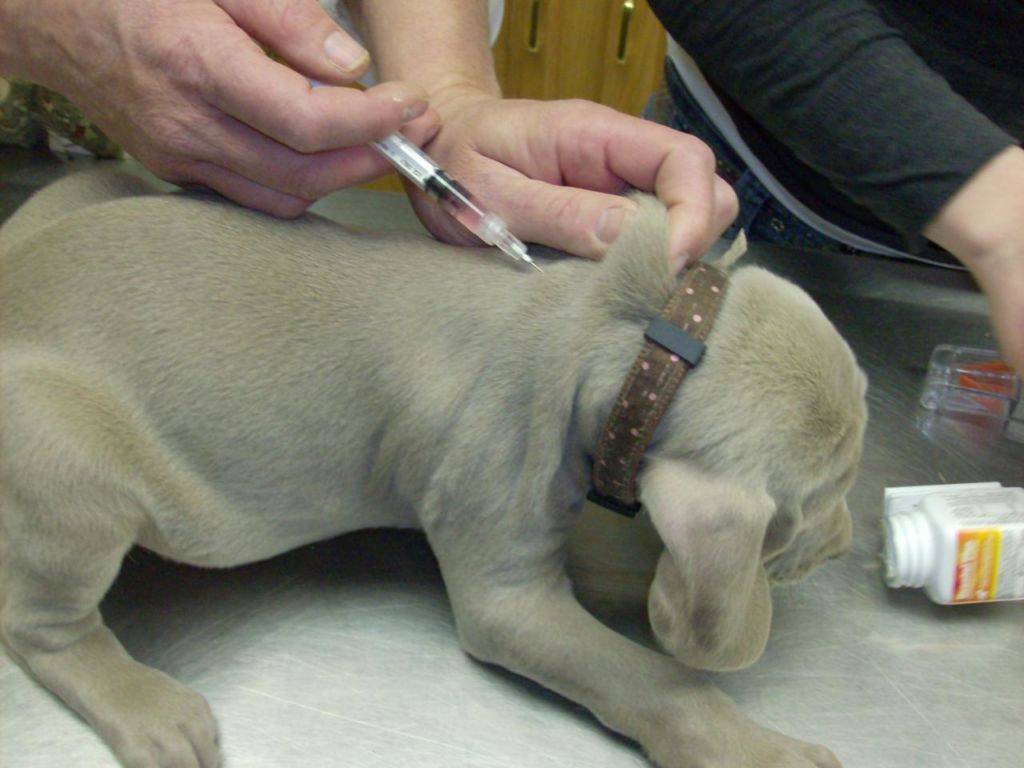
Укол собаке в холку отличается от внутримышечного, воспользуйтесь инструкцией, которой следуют большинство ветеринаров:
- Приготовьте инструмент: наполните шприц раствором комнатной температуры, выпустите из него каплю (вместе с ней выйдет воздух) и пригласите пациента.
- Определите верный наклон иглы. Проведите мысленно черту от колена правой лапы до места прокола в левом бедре (или наоборот). По отношению к этой линии установите под углом 45° инструмент.
- Оцените на ощупь толщину тканей , кожной, жировой и мышечной. Это поможет определить глубину прокола. Для поджарого и тонкокожего животного подойдет миниатюрная иголочка от инсулинового шприца, которая вводится на 1-1, 5 см. Питомцу средней или крупной комплекции потребуется прокол на глубину 2-3,5 см. Верный выбор иглы упростит процедуру, позволив сделать укол практически под прямым углом.
- Введите иглу в мышцу, действуя быстро и решительно. Медленно давите на поршень, пока лекарственная доза не выйдет из цилиндра. Чтобы удержать мышцу в фиксированном состоянии, придерживайте ее свободной рукой.
- Быстро извлеките иглу, не меняя угла наклона. Не двигайте шприц влево-вправо, чтобы не причинить питомцу острой боли.
Не забудьте похвалить послушного «мальчика» или милую «девочку» после лечебной процедуры
Осторожно погладьте место инъекции, угостите любимца вкусняшкой, похвалите за терпение
Закрепить теоретические сведения о том, как делать собаке укол внутримышечно, поможет видео с практическими манипуляциями.
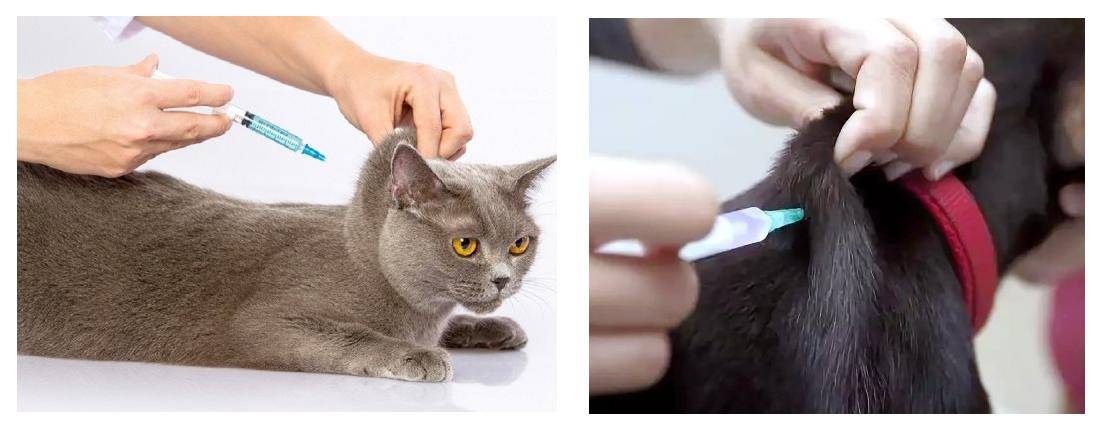
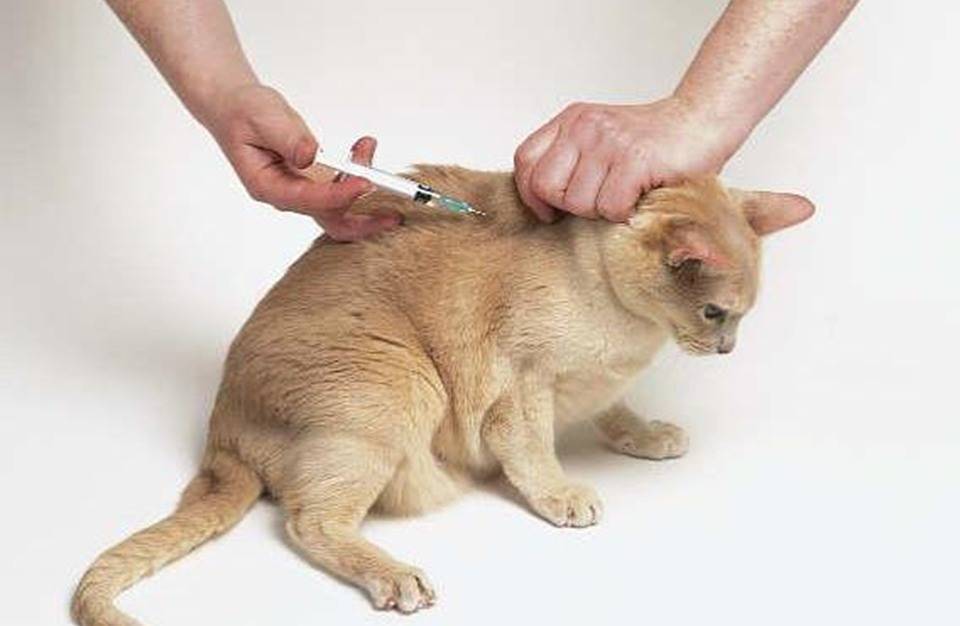
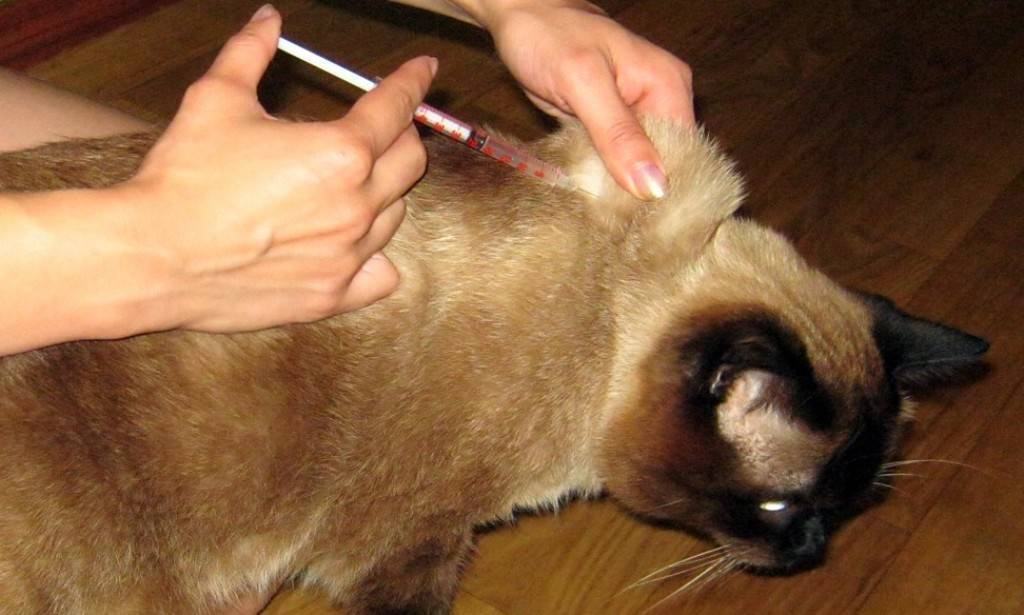
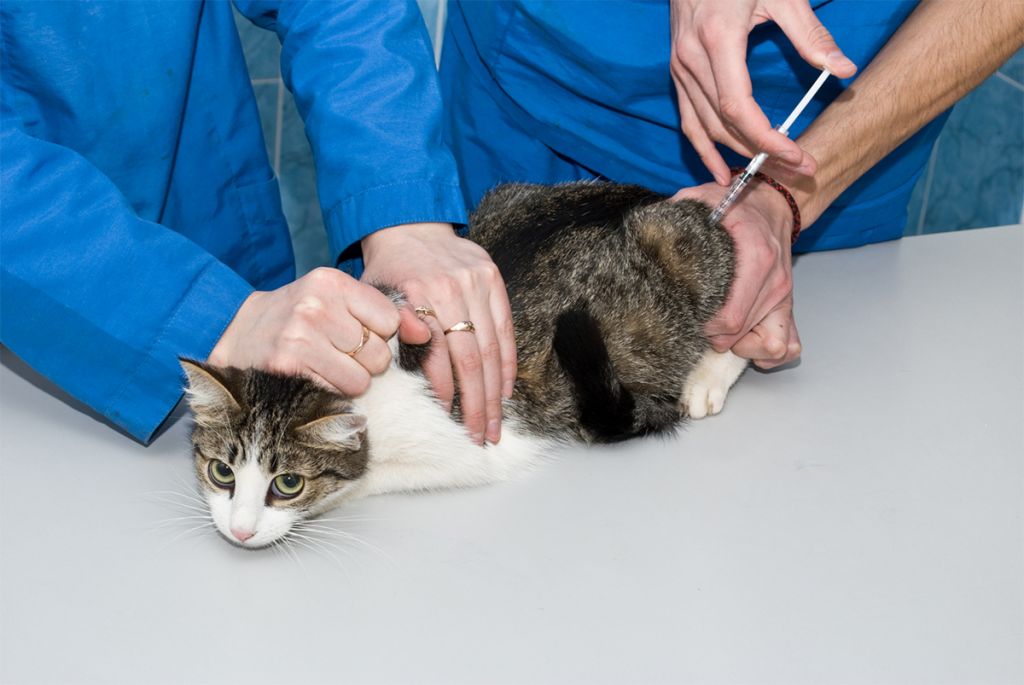
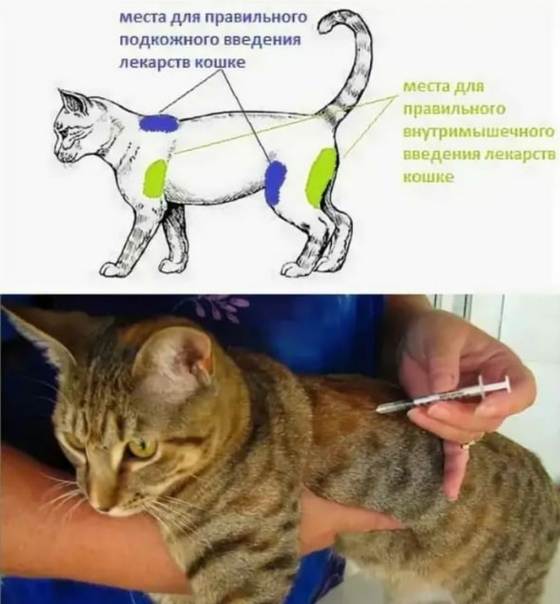
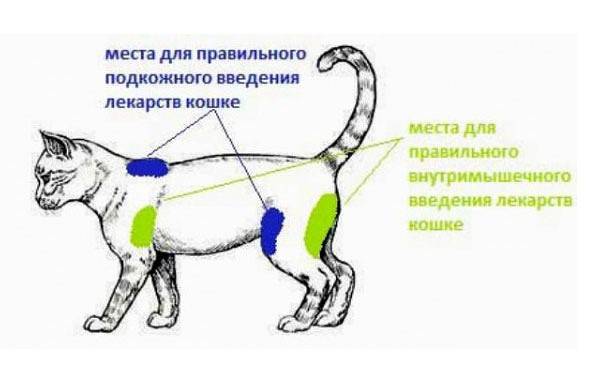
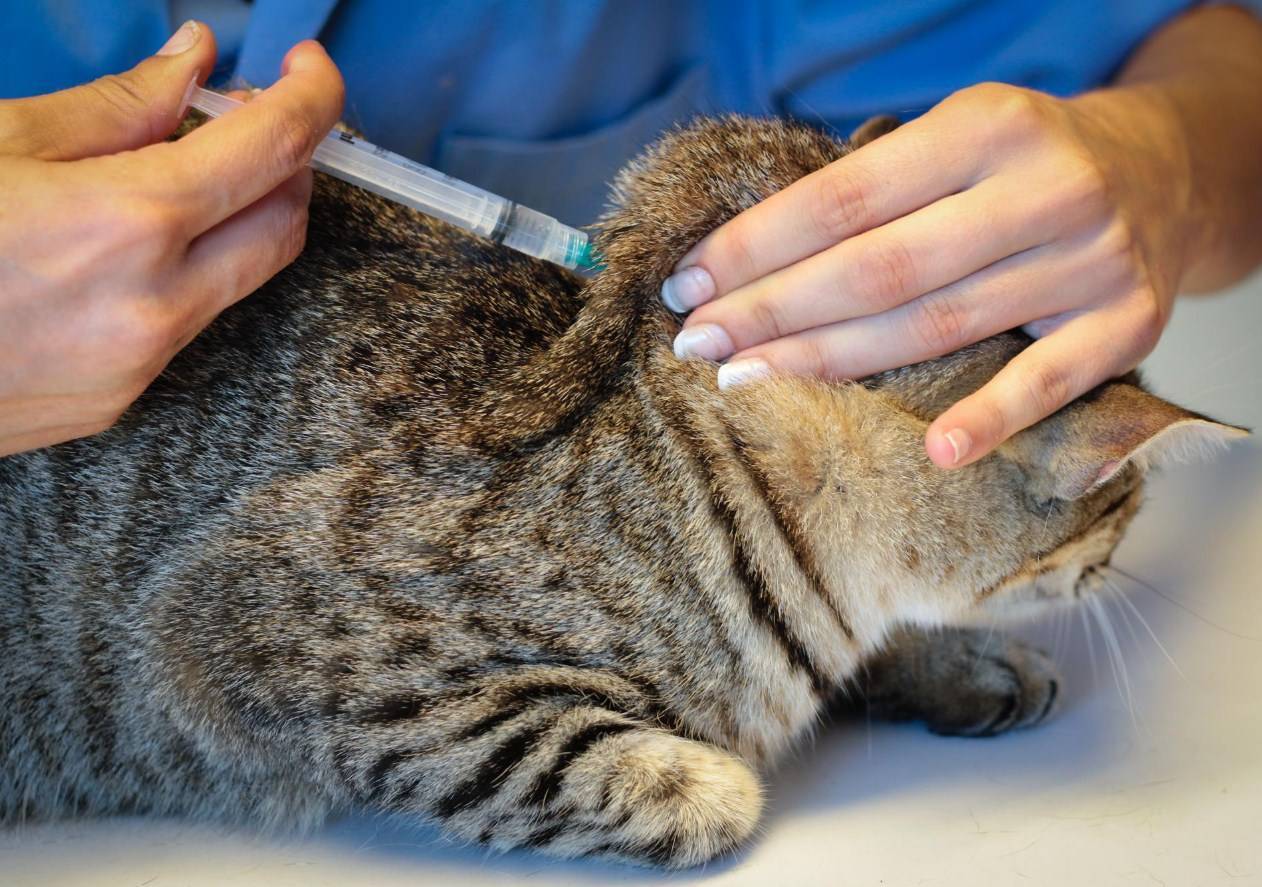
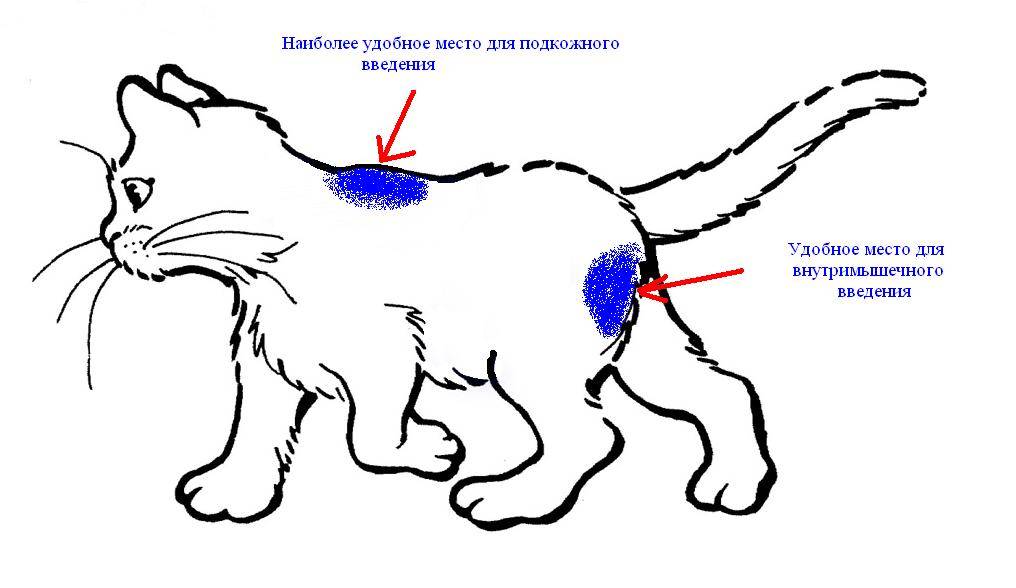
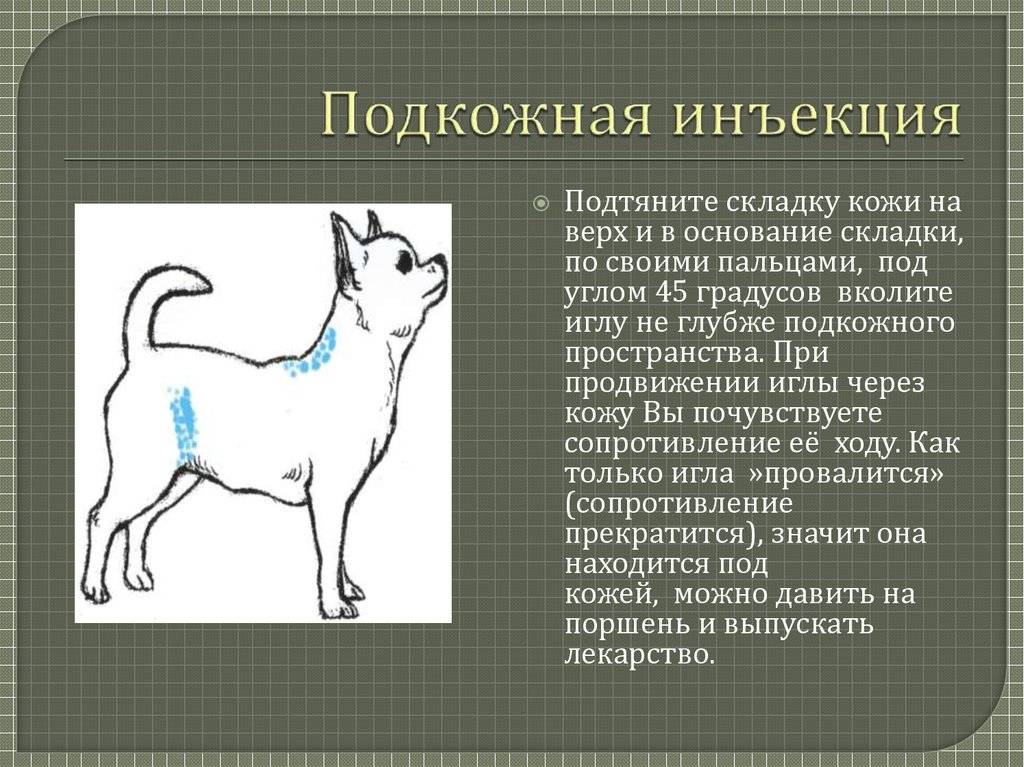
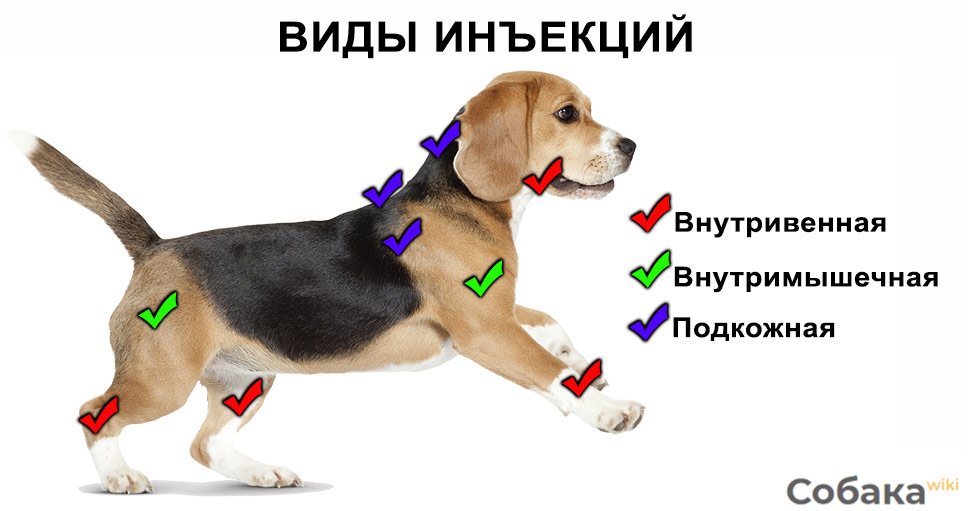
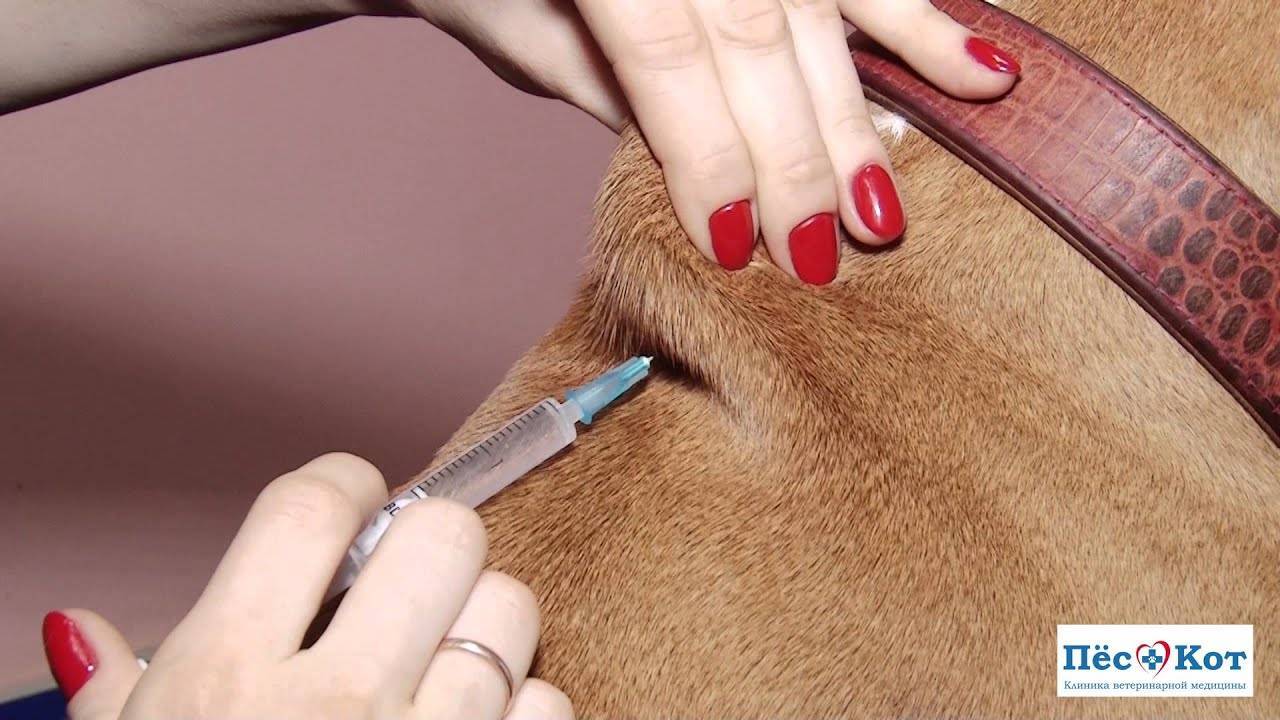
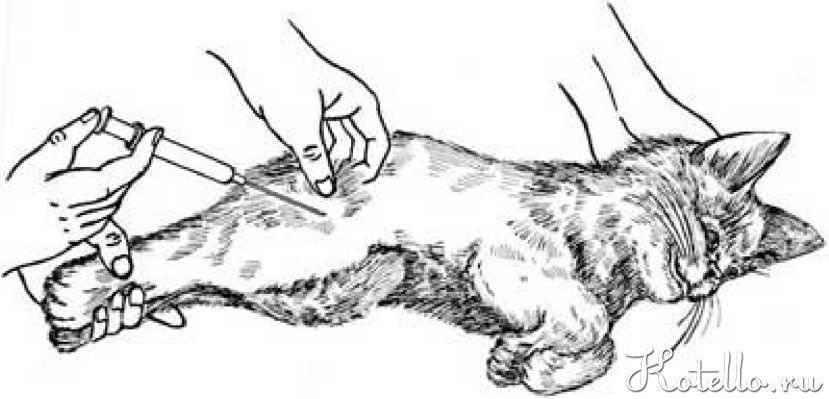
Как правильно вводить антикоагулянты подкожно
Врач, назначающий препарат, должен проинформировать больного о том, как сделать инъекцию антикоагулянта. Пациент может сделать это самостоятельно или обратиться за помощью к другому человеку.
Для проведения инъекции необходимы одноразовые перчатки, марлевый тампон, дезинфицирующее средство, предварительно заполненный шприц с препаратом. Инъекции чаще всего делаются в живот, но возможно и на боковую поверхность бедра или руки.
Перед инъекцией вымойте руки, очистите и продезинфицируйте кожу марлевым тампоном с дезинфицирующим средством. Затем захватите кожу, сформировав складку толщиной около 2 см. Иглу следует вводить решительным движением, перпендикулярно коже. Медленно нажимая на поршень, вводите все содержимое шприца под кожу, затем вытаскивайте иглу и освобождайте кожу.
В месте прокола может появиться небольшое количество крови, поэтому нужно некоторое время подержать над ним чистую марлю.
Как сделать подкожную инъекцию антикоагулянта
Показания и противопоказания
Медикаментозные блокады используются для быстрого ослабления боли и профилактики шокового состояния при травмах плеча — переломах, вывихах, разрывах мышц, связок, сухожилий. При таких повреждениях важны противовоспалительный, противоотечный эффекты используемых препаратов. Показаниями для проведения лечебной процедуры становятся следующие воспалительные и дегенеративно-дистрофические патологии:
- плечелопаточный периартроз;
- артриты, артрозы различного происхождения;
- неинфекционные бурситы, синовиты;
- невриты;
- контрактуры;
- тендиниты, тендовагиниты.
Блокады плечевого сустава не применяются при обнаружении прогрессирующих фиброзных изменений в соединительнотканных структурах, расположенных в области введения препарата. Процедуры запрещены при декомпенсированном обратимом шоке на фоне глубокого расстройства кровообращения. Абсолютными противопоказаниями к блокаде является некроз или инфекционно-воспалительный процесс в зоне введения инъекционной иглы.
Процедура не может быть назначена пациенту, если у него диагностирована индивидуальная непереносимость применяемого лекарственного средства. Блокада плеча не проводится больным младше 12 лет, беременным и кормящим ребенка грудью женщинам.
Лекарство
Если раствор инъекционного препарата, к примеру, солевой, то что уж поделаешь – будет больно (ну соль в мышцу, в самом деле 🙁
Для облегчения мучений врач может назначить растворять в лидокаине или новокаине (эти растворители – обезбаливают), но с обезбаливанием важно знать две вещи:
1) на эти вещества у некоторых пациентов бывает аллергия
2) исходя из пункта 1, самому себе никогда нельзя назначать лидокаин или новокаин – только по согласованию с лечащим врачом.
Поэтому, если уж лекарство болючее, и обезболить нельзя, то помогут только внимательное выполнение первых двух пунктов: расслабленная мышца и качественный шприц
Симптомы
Симптомы полинейропатии зависят от ее причины и особенностей поражения волокон. К наиболее распространенным признакам патологии относят:
- снижение чувствительности стоп и ладоней, приводящая к субъективному ощущению надетых носков или перчаток;
- боли в пораженных конечностях (острые или тупые, кратковременные или тянущие, обычно усиливаются в покое и в ночное время);
- судороги и подергивания мышечных волокон;
- болезненность при прикосновении к коже или нажатии на пораженную конечность;
- снижение рефлексов;
- повышенную потливость конечностей;
- трофические нарушения: отеки, изменения цвета кожи и ее сухость, трофические язвы;
- слабость мышц рук и ног, мелкий тремор;
- парестезии: патологические ощущения ползанья мурашек, жжения, похолодания;
- атрофия мускулатуры;
- синдром беспокойных ног.
Алкогольная полинейропатия
Эта форма заболевания поражает чаще всего нижние конечности. Она развивается при длительном бесконтрольном употреблении спиртных напитках и проявляет себя, в первую очередь, жжением и ощущением покалывания в ногах. При дальнейшем развитии патологии пациент начинает ощущать онемение и судороги в мышцах, которые развиваются за счет сопутствующей нехватки витаминов группы В.
Диабетическая полинейропатия
Повышенный уровень сахара становится причиной поражения нервов стоп (дистальный вариант) и верхней части ног (проксимальный вариант). В первом случае человек ощущает характерный комплекс симптомов:
- онемение и снижение болевой чувствительности;
- периодические жгучие боли;
- мышечную слабость;
- снижение рефлексов;
- нарушение координации движений, проявляющееся шаткостью походки.
Сочетание полинейропатии с поражением мелких сосудов ведет к появлению трофических язв в нижней части голени. Проксимальный вариант поражения характеризуется резкими болями в ягодице и верхней части бедра, а также постепенной атрофией мышц в этой области.
Степени ушибов
Ушибы могут быть единичными и множественными. В зависимости от тяжести выделяются следующие степени повреждений:
1 степень – легкие ушибы, сопровождающиеся появлением небольших ссадин и ран. Выздоровление происходит самостоятельно через 3-4 дня.
2 степень – ушибы средней тяжести, характеризующиеся появлением отеков и гематом. Человек может чувствовать резкую боль. Специального лечения ушибов в этом случае не предусматривается. Как правило, достаточно наложить давящую повязку. В случае кровяных образований под кожей необходимо обратиться к врачу.
3 степень – повреждение мышц и сухожилий, вероятность вывиха. Такие травмы могут быть опасны при травме коленей, головы, копчика. Требуется осмотр у специалиста для определения дальнейшего лечения.
4 степень ушибов может привести к нарушению функционирования всех систем и органов человека. Врач определяет вид лечения и необходимость оперативного вмешательства.
Диагностика
Чтобы назначить адекватное лечение, пациенту необходимо поставить правильный диагноз. Поэтому при первом посещении врач обязательно направляет пациента на дополнительное обследование:
общий, биохимический, иммунологический анализ крови – выявляются воспалительные процессы, обменные нарушения, аутоиммунные заболевания, иммунодефициты;
исследование экссудата, взятого при помощи пункции (прокола) бурсы – методом микроскопии устанавливается состав экссудата, микробиологическое исследование (посев на питательные среды) выявляет инфекцию и ее чувствительность к антибактериальным препаратам;
УЗИ – исследуется состояние мягких околосуставных тканей, в том числе, бурсы;
магнитно- резонансная томография (МРТ) – детальное определение состояния бурсы и окружающих мягких тканей;
рентгенография сустава и компьютерная томография (КТ) – на снимке будет видно состояние костных суставных тканей, что важно при гнойных осложнениях.
При необходимости ортопед-травматолог посылает пациента на консультацию к другим специалистам – ревматологу, эндокринологу, хирургу.
Лечение бурсита локтевого сустава
После проведенного обследования врач анализирует полученные результаты и назначает комплексное лечение бурсита локтевого сустава, в состав которого входят медикаментозные и немедикаментозные методы. Заболевание лечат в основном консервативно, при остром воспалении достаточно короткого курса. Хронический процесс лечится долго, и если это не помогает или присоединяется гнойная инфекция, проводятся операции.
Консервативное лечение асептических бурситов локтевого сустава
На фото разные виды фиксирующих повязок для локтевого сустава
Бурсит локтевого сустава лечит ортопед-травматолог или ревматолог (если заболевание связано с артритом). При остром воспалительном процессе или обострении хронического назначают:
- аппликации охлажденных лекарственных растворов; при отсутствии ранок на коже – это гипертонический раствор хлористого натрия (соли); если есть ранки их обрабатывают и делают аппликации из холодных антисептиков (хлоргексидин, мирамистин и др.); это снимает отек и боль; продолжительность процедур должна быть не дольше 20 минут;
- наложение фиксирующей повязки или ортеза, подойдет также тейпирование – фиксация локтя при помощи липких лент;
- инъекции лекарственных препаратов из группы нестероидных противовоспалительных средств (НПВС) – Кетонал, Кеторол, Диклофенак и др.; если боль не очень сильная, можно принять препарат внутрь в таблетках; наружно на локтевую область накладывают мазь или гель, в состав которых входят НПВС;
- прокол бурсы – если объем бурсы быстро увеличивается за счет воспалительного экссудата или крови, то делают прокол бурсы, удаление воспалительной жидкости и промывание асептическим раствором;
- физиотерапия и ЛФК – после того, как острый воспалительный процесс пойдет на спад, назначают физиотерапевтические процедуры, лечебную физкультуру (сначала только пассивные движения и только через некоторое время переход на активные), массаж, гели и мази с обезболивающими и противовоспалительными свойствами.
Хирургическое лечение
Гнойные воспалительные процессы в бурсе и все остальные гнойные осложнения лечит хирург. Назначаются:
- антибактериальная терапия с учетом чувствительности выявленного инфекционного возбудителя к антибиотикам;
- пункция бурсы с удалением гноя и промыванием полости антисептическими растворами;
- для снятия отека и боли – лекарства из группы НПВС;
- при необходимости капсула бурсы вскрывается, удаляется гной, промывается рана, устанавливается дренаж для выведения воспалительного экссудата и проводится лечение раны;накладывается стерильная и фиксирующая повязка;
- после устранения инфекции назначается восстановительная терапия – физиотерапевтические процедуры, ЛФК, массаж.
Хронический асептический бурсит лечит ортопед-травматолог. Операцию назначают при неэффективности консервативного лечения. Операция носит название бурсэктомии. Под местной анестезией синовиальную сумку удаляют, зашивают и лечат рану, накладывают фиксирующую повязку.
Восстановительное лечение
После проведенного консервативного или хирургического лечения назначается восстановительная терапия. Назначают иммуномодуляторы, витаминно-минеральные комплексы, курсы физиотерапии, массажа и гимнастики. Сколько будет продолжаться реабилитация, определяет врач. Для восстановления может быть использован следующий комплекс ЛФК:
Комплекс упражнений при бурсите локтевого сустава
Народные методы лечения
Народные методы можно использовать только после консультации с ортопедом-травматологом и по его назначению. При лечении бурсита локтевого сустава можно использовать следующие рецепты народной медицины:
- аппликации с настойкой прополиса; на полстакана водки взять чайную ложку натертого на терке прополиса, настаивать пять дней, ежедневно встряхивая; процедить готовую настойку, смочить салфетку, приложить к локтю, держать 30 минут; процедуры повторять ежедневно на ночь при хроническом асептическом бурсите;
- лист алоэ выдержать несколько часов в темном месте, затем поместить с морозилку на 30 минут, разрезать так, чтобы обнажить мякоть, приложить к локтю и держать, пока не согреется; подойдет для устранения воспаления и боли при остром бурсите;
- медово-капустные компрессы; густо смазать локоть медом, сверху приложить предварительно отбитый до появления сока лист капусты, полиэтилен и утеплить; процедуру делать ежедневно на ночь, компресс держать до утра; подойдет для лечения хронического асептического бурсита вне обострения.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
УЗИ кишечника
Правила подготовки к каждому виду УЗИ кишечника отличаются, поэтому необходимо предварительно уточнить у врача, каким именно методом будет проводиться процедура.
Трансабдоминальное УЗИ
- Отказаться от еды и питья за 6 – 8 часов до процедуры. Детям до 1 года перерыв в питании делать 2 – 4 часа (УЗИ проводят непосредственно перед кормлением), малыши 1 – 3 лет не должны кушать 4 часа, а старше 3 лет – 5 – 6 часов;
- За 3 – 4 дня соблюдать бесшлаковую диету, исключающую из рациона продукты, повышающие метеоризм (свежие овощи и фрукты, молочная и дрожжевая продукция, газированные напитки и т.д.);
- За час выпить 1 – 1,5 л негазированной жидкости и не опорожнять мочевой пузырь. Если по каким-то причинам наполнить мочевой пузырь естественным путём не удаётся, то его наполняют через катетер;
- За 3 дня до процедуры начать приём препаратов, избавляющих от газов в кишечнике (эспумизан, активированный уголь, смекта и т.д.) и пищевых ферментов (мезим, креон и т.д.);
- Если предполагается проведение и ультразвуковой ирригоскопии, то вечером накануне УЗИ необходимо хорошо очистить кишечник 1 – 2 клизмами (объёмом до 2 л). Не рекомендуется заменять их приёмом фортранса, микроклизмой, глицериновой свечой или слабительными средствами, поскольку эти средства не смогут очистить кишечник в полной мере.
Эндоректальное УЗИ
Для такого исследования требуется пустой мочевой пузырь и очищенный кишечник. Процедура проводится натощак, но при этом 6-часовой перерыв в приёмах пищи соблюдать не обязательно. Очищать кишечник необходимо накануне вечером, воспользовавшись одним из методов:
- приём осмотического слабительно – фортранс (3 пакетика растворить в 3 л воды и выпить за час);
- постановка 1 – 2 очистительных клизм (до 2 л);
- приём слабительного средства растительного происхождения (пиколакс, сенаде и т.д.).
Непосредственно перед УЗИ необходимо опорожнить мочевой пузырь.
Трансвагинальное УЗИ
Данный вид не требует особой подготовки. Непосредственно перед процедурой нужно лишь опорожнить мочевой пузырь. Рекомендуется также 2 – 3 дня до УЗИ принимать препараты, устраняющие метеоризм (активированный уголь, эспумизан, смекта и т.д.).
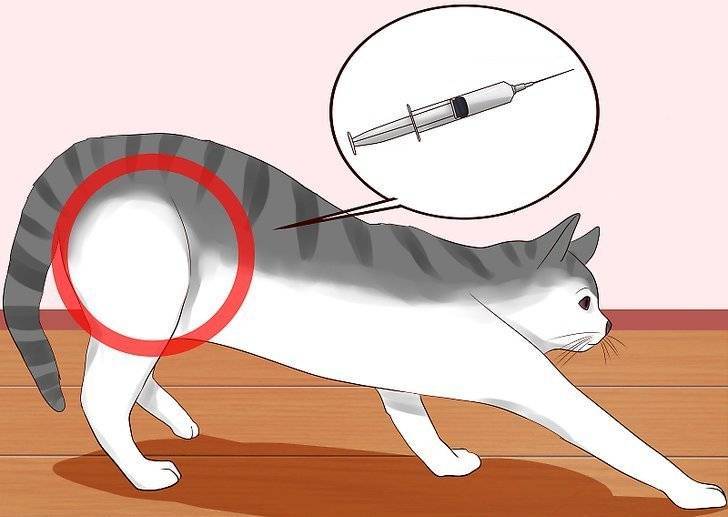
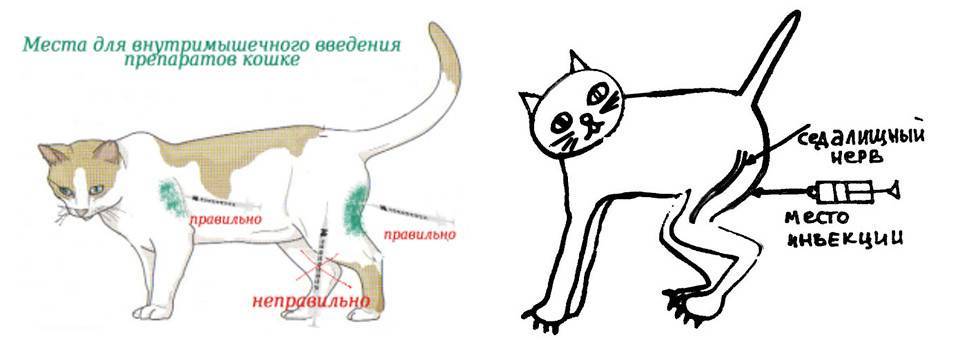
Как правильно сделать укол в ягодицу?
Для укола в ягодицу используют только верхненаружную ее часть. Следует помнить, что случайное попадание иглой в седалищный нерв может вызвать
частичный или полный паралич конечности. Кроме того, рядом находятся кость (крестец) и крупные сосуды. У больных с дряблыми мышцами это место локализуется с трудом.
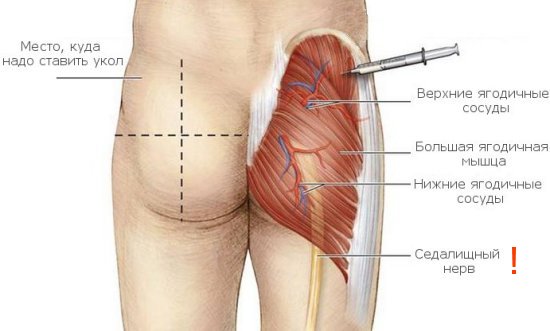
- Уложите больного, он может лежать: на животе —
пальцы ног подвернуты внутрь: либо на боку — нога, которая окажется сверху, согнута в бедре и колене, чтобы расслабить ягодичную мышцу. - Мысленно проведите одну линию перпендикулярно вниз к середине подколенной ямки, другую — от вертела к позвоночнику (проекция седалищного нерва проходит несколько ниже горизонтальной линии вдоль перпендикуляра).
- Определите место инъекции, которое локализуется в верхненаружном квадранте в верхненаружной части, приблизительно на 5—8 см ниже гребня подвздошной кости.
При повторных инъекциях надо чередовать правую и левую стороны, менять места инъекций: это уменьшает болезненность процедуры и является профилактикой осложнений.