Лечение
При подозрении на опоясывающий лишай нужно обращаться к врачу-инфекционисту. Если такого специалиста в медицинском учреждении нет, лечение может назначить фельдшер, терапевт или дерматолог.
Лечится опоясывающий лишай амбулаторно, госпитализация нужна при тяжелом течении, поражении глаз, обширном поражении кожи и подозрении на развитие осложнений. Больных госпитализируют в инфекционный стационар, боксированное отделение. Пациенты могут находиться в одной палате с больными ветрянкой.
Общие рекомендации
Если человек лечится дома, его нужно изолировать от людей, не болевших ветрянкой. Ограничения в первую очередь касаются детей младше года и беременных женщин, а также людей с хроническими декомпенсированными заболеваниями. Специальной диеты для больного опоясывающим герпесом не требуется, рекомендовано полноценное разнообразное питание.
Соблюдать гигиену при опоясывающем лишае обязательно — это предотвращает развитие бактериальных осложнений. Мыться можно с некоторыми ограничениями:
- нельзя ходить в баню или сауну;
- нельзя принимать горячую ванну;
- нельзя тереть кожу грубой щеткой.
Разрешается теплый душ с использованием мягкой губки и нейтрального мыла.
Медикаментозная терапия
Основные препараты для лечения опоясывающего герпеса:
- ацикловир;
- валацикловир;
- фамцикловир.
Курс приема любого препарата — строго 10 дней, при обширном поражении до 14 дней. Для лечения пожилых людей предпочтительнее использовать фамцикловир, так как он обладает наибольшей биодоступностью, снижает риск развития постгерпетической невралгии. Другие противовирусные препараты — арбидол, циклоферон, панавир — при опоясывающем герпесе неэффективны.
Прием противовирусных препаратов обязателен, сам по себе опоясывающий лишай не проходит. Задержка лечения повышает риск развития постгерпетической невралгии, нагноения высыпаний, поражения головного мозга. Антибиотики показаны только при развитии бактериальных осложнений.
Наружно применяют мази с противовирусными компонентами — ацикловир, зовиракс, пенцивир. Их наносят дважды в день до появления корочек.
Для снятия боли подойдут не все обезболивающие препараты. НПВС — диклофенак, ибупрофен, мелоксикам — снимают боль только на короткое время. При нестерпимой боли поможет препарат габапентин, назначают его после консультации невролога (раньше назначался карбамазепин, однако в последних исследованиях он показал меньшую эффективность по сравнению с габапентином). Хорошим обезболивающим эффектом обладает мазь на основе лидокаина. Ее наносят тонким слоем на пораженные участки кожи, покрывают целлофановой пленкой и держат 3-4 часа.
Для подсушивания высыпаний, ускорения образования корочек кожу обрабатывают цинковой мазью. Она также поможет устранить зуд, если он появляется. Для предотвращения бактериальных осложнений высыпания обрабатывают фукорцином, зеленкой, йодом. Часто мазать антисептиками не нужно — обрабатывают высыпания сразу после их появления, а потом только после мытья.
Для более быстрого заживления высыпаний применяют мази Солкосерил, Актовегин, Метилурацил.
Антибактериальные мази типа левомеколя показаны только при наличии бактериальных осложнений.
Дополнительное лечение
В качестве вспомогательного лечения при опоясывающем лишае показана витаминотерапия. Витамины группы В ускоряют заживление оболочки нервного волокна, а значит, сокращают длительность болевого синдрома. Лучше всего использовать комплекс витаминов группы В в уколах — Комбилипен или Мильгамму. Инъекции делают раз в день внутримышечно, курс 10 дней.
Физиотерапия при опоясывающем лишае назначается в период выздоровления, после исчезновения высыпаний. Применяются:
- электрофорез;
- диадинамические токи;
- магнитные волны с помощью аппарата Алмаг.
Больничный при опоясывающем лишае выдается на 14-21 день, в зависимости от обширности высыпаний. Специальной реабилитации после болезни не требуется, рекомендуется ограничить физические нагрузки, исключить посещение сауны сроком на полгода.
Прогноз при опоясывающем герпесе благоприятный, болезнь заканчивается полным выздоровлением у 95% заболевших. Летальные исходы крайне редки, наблюдаются у больных с тяжелым иммунодефицитом, у которых развивается поражение головного мозга.
Опоясывающий герпес: симптомы и лечение
В отличие от ветряной оспы, при опоясывающем лишае не наблюдается резких вспышек заболеваемости, как в детских коллективах, также отсутствует и сезонная зависимость. Хотя некоторые ученые отмечают, что ОГ чаще встречается в теплое время года и поздней осенью. Тяжесть течения заболевания зависит от возраста. Дети, которые тоже болеют опоясывающим лишаем после перенесенной ветрянки, а также лица молодого возраста обычно переносят болезнь более благоприятно, чем пожилые люди.
Среди основных симптомов опоясывающего герпеса – кожные проявления и неврологические расстройства. Большинство инфицированных сталкивается с общеинфекционными клиническими признаками, которые проявляются в виде повышения температуры тела, головной и мышечной боли, тошноты, слабости, увеличения регионарных лимфатических узлов. Интенсивность проявления этих симптомов варьируется у каждого пациента. Продолжительность начального периода составляет примерно четыре-пять дней.
Клинические признаки ОГ могут быть похожими на плеврит, невралгию тройничного нерва и даже синдром острого живота, например, аппендицит, который требует немедленной помощи специалиста. Поэтому при общем плохом самочувствии и появлении на коже высыпаний любой природы необходимо сразу же обратиться к врачу.
В месте высыпаний перед появлением сыпи могут ощущаться легкие зуд и жжение. Потом на коже появляются розовые пятна круглой или неправильной формы, которые не склонны к слиянию, они отечные и немного приподнятые над поверхностью кожи. Затем на коже появляются везикулы с жидким серозным содержимым. Через несколько дней пузырьки подсыхают, на их месте появляются серозные корки, которые со временем отпадают и на их месте появляются пигментированные участки кожи. При правильном лечении снижается температура тела и исчезают симптомы общей интоксикации организма.
Лечение бурсита локтевого сустава
После проведенного обследования врач анализирует полученные результаты и назначает комплексное лечение бурсита локтевого сустава, в состав которого входят медикаментозные и немедикаментозные методы. Заболевание лечат в основном консервативно, при остром воспалении достаточно короткого курса. Хронический процесс лечится долго, и если это не помогает или присоединяется гнойная инфекция, проводятся операции.
Консервативное лечение асептических бурситов локтевого сустава
На фото разные виды фиксирующих повязок для локтевого сустава
Бурсит локтевого сустава лечит ортопед-травматолог или ревматолог (если заболевание связано с артритом). При остром воспалительном процессе или обострении хронического назначают:
- аппликации охлажденных лекарственных растворов; при отсутствии ранок на коже – это гипертонический раствор хлористого натрия (соли); если есть ранки их обрабатывают и делают аппликации из холодных антисептиков (хлоргексидин, мирамистин и др.); это снимает отек и боль; продолжительность процедур должна быть не дольше 20 минут;
- наложение фиксирующей повязки или ортеза, подойдет также тейпирование – фиксация локтя при помощи липких лент;
- инъекции лекарственных препаратов из группы нестероидных противовоспалительных средств (НПВС) – Кетонал, Кеторол, Диклофенак и др.; если боль не очень сильная, можно принять препарат внутрь в таблетках; наружно на локтевую область накладывают мазь или гель, в состав которых входят НПВС;
- прокол бурсы – если объем бурсы быстро увеличивается за счет воспалительного экссудата или крови, то делают прокол бурсы, удаление воспалительной жидкости и промывание асептическим раствором;
- физиотерапия и ЛФК – после того, как острый воспалительный процесс пойдет на спад, назначают физиотерапевтические процедуры, лечебную физкультуру (сначала только пассивные движения и только через некоторое время переход на активные), массаж, гели и мази с обезболивающими и противовоспалительными свойствами.
Хирургическое лечение
Гнойные воспалительные процессы в бурсе и все остальные гнойные осложнения лечит хирург. Назначаются:
- антибактериальная терапия с учетом чувствительности выявленного инфекционного возбудителя к антибиотикам;
- пункция бурсы с удалением гноя и промыванием полости антисептическими растворами;
- для снятия отека и боли – лекарства из группы НПВС;
- при необходимости капсула бурсы вскрывается, удаляется гной, промывается рана, устанавливается дренаж для выведения воспалительного экссудата и проводится лечение раны;накладывается стерильная и фиксирующая повязка;
- после устранения инфекции назначается восстановительная терапия – физиотерапевтические процедуры, ЛФК, массаж.
Хронический асептический бурсит лечит ортопед-травматолог. Операцию назначают при неэффективности консервативного лечения. Операция носит название бурсэктомии. Под местной анестезией синовиальную сумку удаляют, зашивают и лечат рану, накладывают фиксирующую повязку.
Восстановительное лечение
После проведенного консервативного или хирургического лечения назначается восстановительная терапия. Назначают иммуномодуляторы, витаминно-минеральные комплексы, курсы физиотерапии, массажа и гимнастики. Сколько будет продолжаться реабилитация, определяет врач. Для восстановления может быть использован следующий комплекс ЛФК:
Комплекс упражнений при бурсите локтевого сустава
Народные методы лечения
Народные методы можно использовать только после консультации с ортопедом-травматологом и по его назначению. При лечении бурсита локтевого сустава можно использовать следующие рецепты народной медицины:
- аппликации с настойкой прополиса; на полстакана водки взять чайную ложку натертого на терке прополиса, настаивать пять дней, ежедневно встряхивая; процедить готовую настойку, смочить салфетку, приложить к локтю, держать 30 минут; процедуры повторять ежедневно на ночь при хроническом асептическом бурсите;
- лист алоэ выдержать несколько часов в темном месте, затем поместить с морозилку на 30 минут, разрезать так, чтобы обнажить мякоть, приложить к локтю и держать, пока не согреется; подойдет для устранения воспаления и боли при остром бурсите;
- медово-капустные компрессы; густо смазать локоть медом, сверху приложить предварительно отбитый до появления сока лист капусты, полиэтилен и утеплить; процедуру делать ежедневно на ночь, компресс держать до утра; подойдет для лечения хронического асептического бурсита вне обострения.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Увеличение лимфоузлов у грудных детей
До двенадцати месяцев у малышей можно определить узлы на затылке – заднешейные узлы. Отлично определяется лимфатическая система и под нижней челюстью. Располагая пальцы перпендикулярно, врач пальпирует их.
Образования считаются здоровыми, если их величина составляет три-пять миллиметров. Признак наличия инфекции с рождения превышающий размер. Это могут быть врожденные кисты. Формируются они в эмбриональный период. Сдаются анализы на вирусы Епшейн-Бара и герпеса. Проводится консультация с иммунологом. Поводом для беспокойства не является наличие узлов до 1 сантиметра, больший размер вызывает тревогу.
лимфоузел увеличен у ребенка фото
Диагностика и дифференциальный диагноз
Верификация диагноза основывается на сведениях анамнеза заболевания, выявлении характерных клинических симптомов.
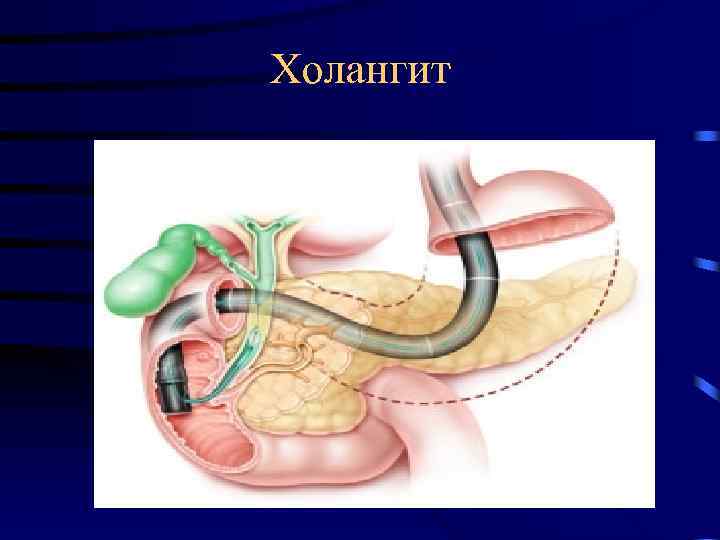
Проводится ультразвуковое исследование. Наиболее информативным инструментальным методом диагностики холангита является эндоскопическая ретроградная холангиопанкреатография. Как дополнительный метод может применяться компьютерная или магнитно-резонансная томография.
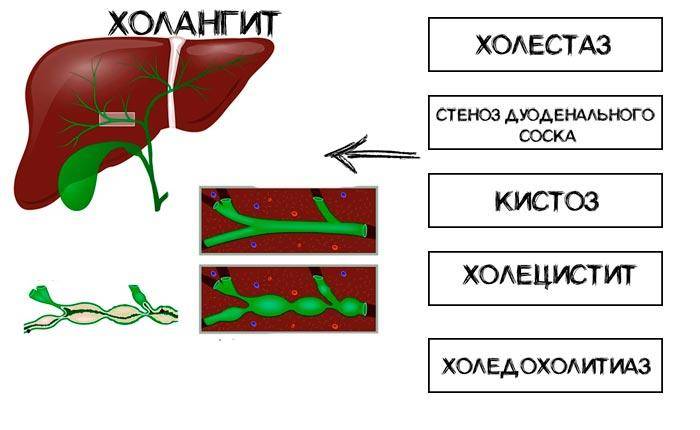
Холангит приходится дифференцировать от желчнокаменной болезни, некалькулезного холецистита, вирусного гепатита, первичного билиарного цирроза печени, эмпиемы плевры, правосторонней пневмонии, острого инфаркта миокарда.
Симптомы и диагностика туннельного синдрома
Туннельный синдром имеет следующие симптомы:
Точный диагноз ставится неврологом. Для его постановки необходимо провести ряд тестов. Кроме того, врач нередко прибегает к использованию лабораторных и инструментальных методов обследования.
Для уточнения диагноза проводятся следующие тесты:
- Тест Тинеля. Невролог постукивает по самому узкому месту запястного канала. Для туннельного синдрома характерно возникновение неприятных ощущений.
- Тест Фалена. Пациент сжимает кисть руки максимально сильно. Симптомы заболевания в данном случае – ощущение покалываний и боли.
- Манжеточный тест. Врач устанавливает на предплечье пациента манжету от тонометра и накачивает ее воздухом. Ощущение онемения и покалывания указывает на вероятность развития туннельного синдрома.
- Тест поднятых рук. Пациент поднимает обе руки вверх на одну минуту. При положительной пробе неприятные ощущения будут проявляться уже через 30-40 секунд.
Прежде чем обратиться к неврологу, вышеприведенные тесты можно выполнить в домашних условиях. Если хоть один из них окажется положительным, оттягивать визит к врачу не стоит.
 Симптомы и диагностика туннельного синдрома
Симптомы и диагностика туннельного синдрома
Кроме тестов, невролог назначит пациенту следующие исследования:
- Электронейромиографию.
- Рентген.
- МРТ.
- Ультразвуковую диагностику.
Чтобы уточнить причины заболевания, необходимо пройти лабораторные исследования:
- Биохимический анализ крови.
- Анализ на сахар.
- Анализ на тиреотропные гормоны.
- Клинические анализы.
- Анализ крови на ревматоидный фактор, С-реактивный белок, антистрептолизин-О.
- Анализ крови на циркулирующие иммунные комплексы.
- Анализ крови на антистрептокиназу.
Причины увеличения
Почему у ребенка увеличился лимфоузел? Основное назначение лимфоузлов – фильтрация лимфы. Иммунные клетки, созревающие в лимфоузлах убивают патогенные микроорганизмы, в том числе вирусы, бактерии, нездоровые клетки. В этот период происходит воспаление, называемое шейным лимфаденитом. Если увеличился лимфоузел, причин может быть несколько.
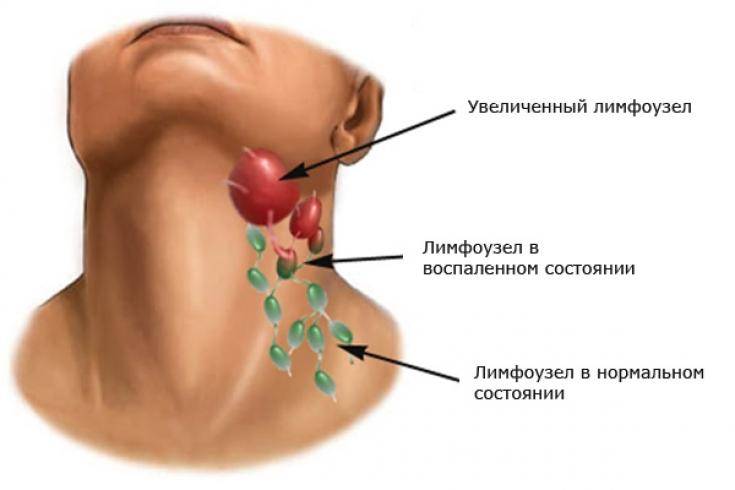 как выглядит воспаленный лимфоузел
как выглядит воспаленный лимфоузел
Виды воспаления лиматических узлов
Специфическим называется заболевание, если предварительно у ребенка были фурункулы, инфицированные раны или абсцессы.
Неспецифический лимфаденит – несамостоятельное заболевание. Является признаком других болезней, например, грипп, туберкулёз, заболевания онкологического характера.
Список причин
Специалисты считают, что причины заболевания, следующие:
- инфекции горла, шеи, головы – вирусные и респираторные заболевания: краснуха, грипп, стоматит, простудные заболевания, ветрянка, ангина и другие
- следы от игр с кошками: царапины, укусы, так как болезнетворные бактерии присутствуют в слюне животных, либо другие порезы
- опухоль
- малокровие
- воспаленные аденоиды
- гайморит, тонзиллит
- снижение иммунитета после болезни
- аллергия
- после прививок
- витаминная недостаточность или авитаминоз
- низкий обмен веществ
- охлаждение организма
- заболевание зубов или слизистой оболочки рта
- прорезывание зубов
- ВИЧ
Полезно узнать: Грипп — это вирус или бактерия?
Диагностика
Заподозрить холангит, как правило, удается на основании характерной триады Шарко; уточняющая диагностика осуществляется на основании лабораторных и инструментальных исследований.
Среди инструментальных методов диагностики холангита ведущая роль отводится эндоскопической ретроградной панкреатохолангиографии, магнитно-резонансной панкреатохолангиографии (МРПХГ),чрескожной чреспечёночной холангиографии. На полученных рентгенограммах и томограммах хорошо визуализируется структура желчевыводящих путей, что позволяет выявить причину их обструкции.
Дифференциальная диагностика холангита необходима с ЖКБ, некалькулезным холециститом, вирусным гепатитом,первичным билиарным циррозом,эмпиемой плевры, правосторонней пневмонией.
Что запрещено при отите
- Ни в коем случае нельзя вводить в ухо инородные тела (листья герани, ушные фитосвечи). Это затруднит диагностику и может привести к ухудшению состояния (например, неудаленные листья начинают гнить и становятся источником инфекции).
- При сильной боли не прикладывайте к уху грелку и не ставьте согревающие компрессы. Это опасно, если в ухе началось гнойное воспаление. Компрессы могут помочь только на 1-2 стадиях болезни.
- Нельзя закапывать в ухо растопленное масло: если есть перфорация, масло окажется в барабанной полости.
- Не стоит закапывать в ухо камфорное масло или камфорный спирт – возможен ожог стенок слухового прохода и раздражение барабанной перепонки, что усилит боль в ухе.
В «МедикСити» вам окажут профессиональную помощь при отите и других лор-заболеваниях. Наши врачи-отоларингологи проведут комплексное обследование пациента и назначат ему схему лечения, в зависимости от причины и стадии заболевания. Однако успех лечения в неменьшей степени зависит от самого больного: чем раньше он обратится к врачу, тем эффективнее будет результат и тем ниже вероятность осложнений
Важно и соблюдать меры профилактики. Так, в холодное время года для предупреждения отита важно надевать шапку, беречь уши от сквозняков, и конечно, повышать свой иммунитет!
Материал подготовлен при участии специалиста:
1.Что такое холангит и его причины?
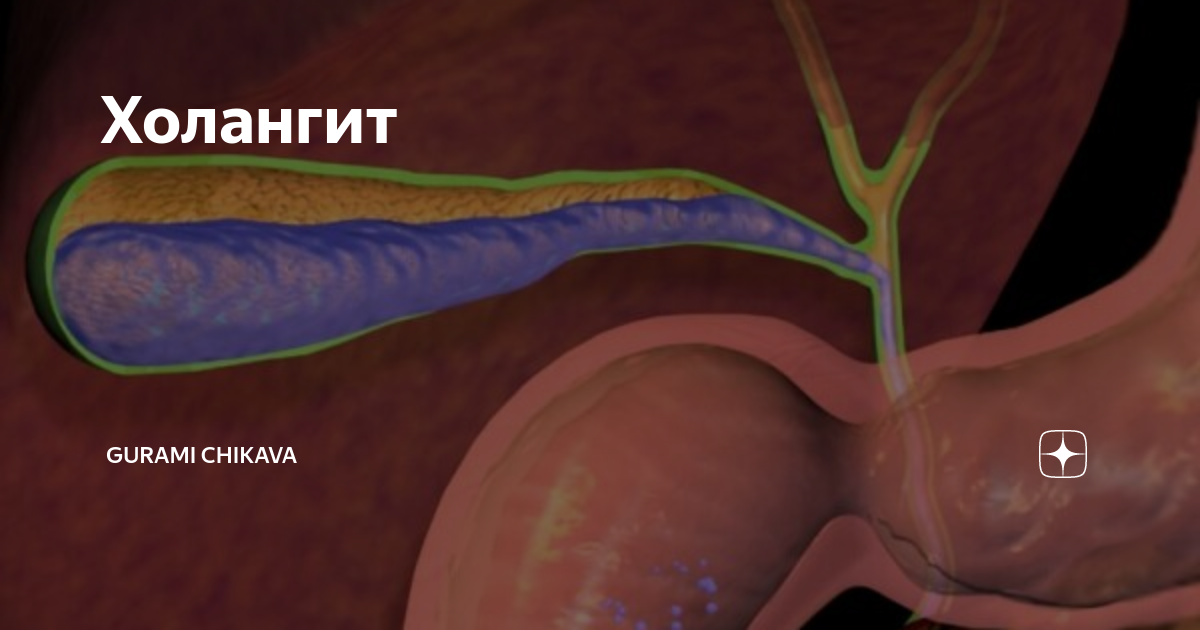
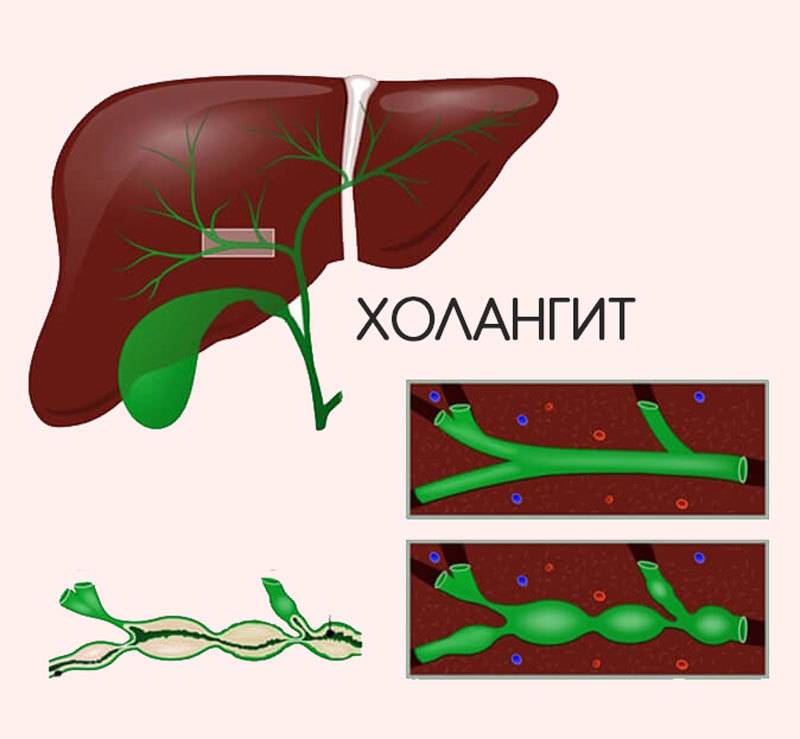
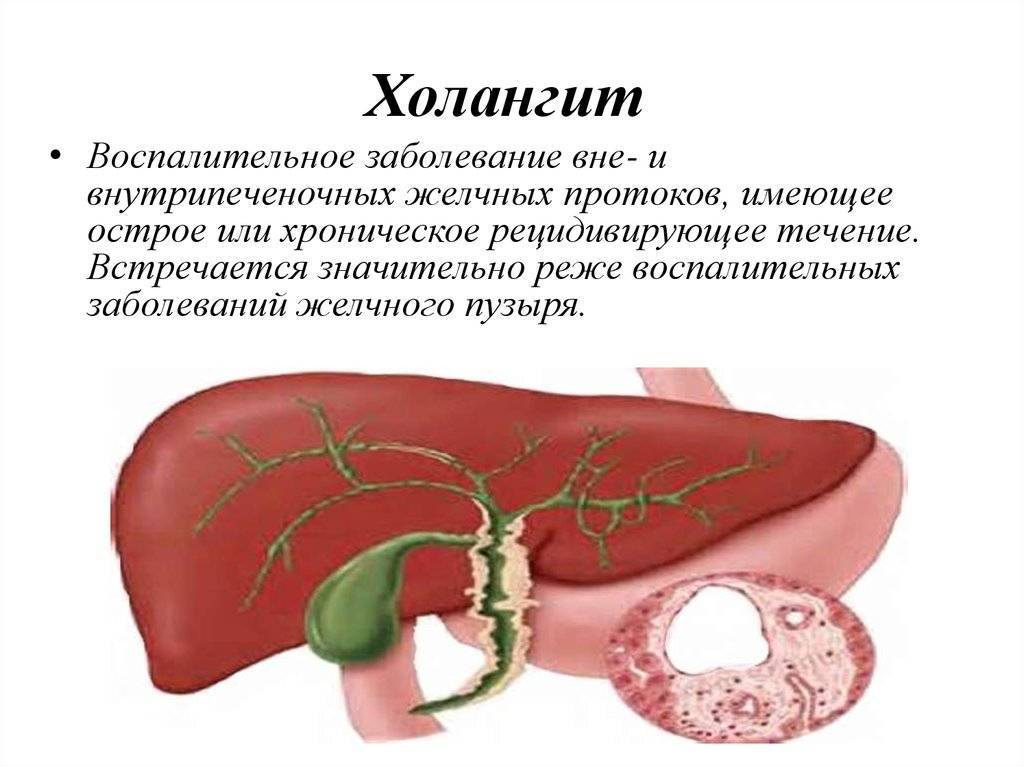
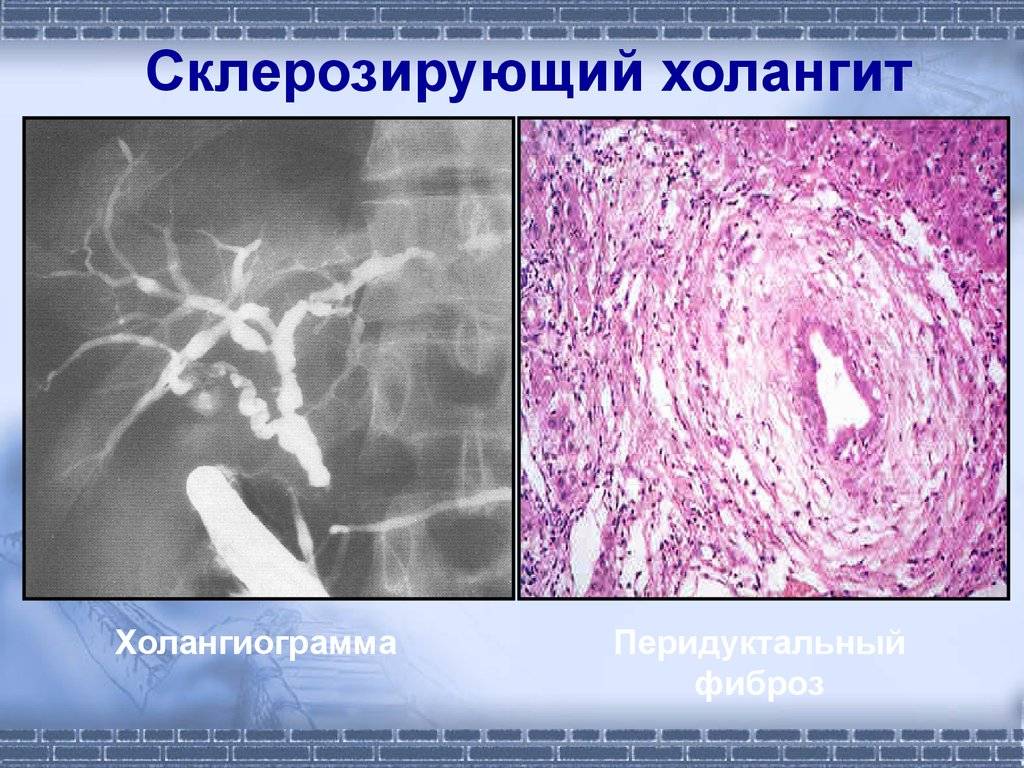
Холангит – это заболевание, при котором воспаляются желчные протоки. Внутрипечёночные желчные протоки – это специальная система, которая распределяет желчь внутри печени в обеих долях. Правая и левая ветвь протоков, выходя из печени, образуют печёночный проток. Печёночный проток, в свою очередь соединяясь с пузырным протоком, отводящим желчь из желчного пузыря, образуют холедох – так по-научному называется общий желчный проток.
Причины холангита
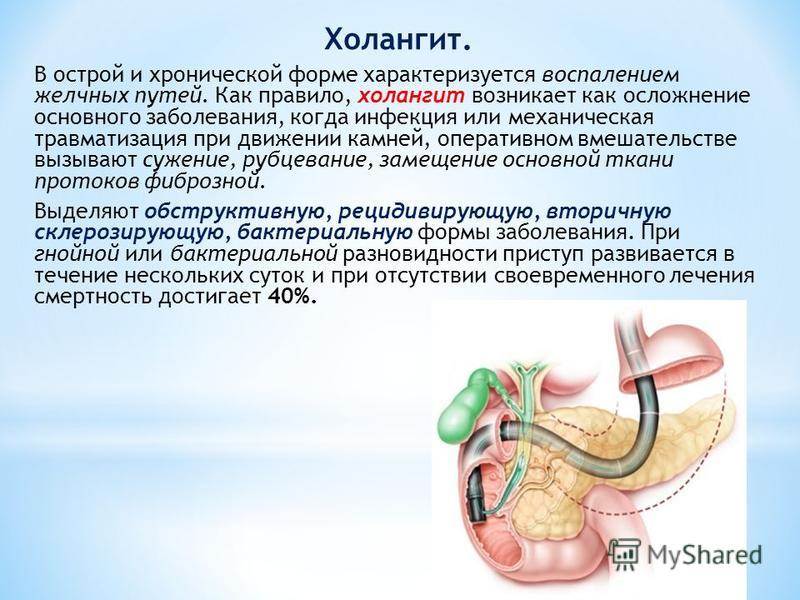
Склерозирующий холангит принято делить на первичный, хронический и острый. Первичные холангиты являются большой редкостью во врачебной практике: чаще холангит возникает вследствие желчнокаменной болезни, панкреатита, холецистита, опухолей и аномалий развития желчных протоков, а также после операций на внутренних органах брюшной полости.
Рубцевание ткани, повреждения слизистой оболочки и застой желчи способствую развитию заболевания. В подобных случаях бактериальная инфекция или появление паразитов (например, лямблий) может стать триггером хронического или острого холангита.
Первичный склерозирующий холангит не связан с инфекциям, а развивается в результате аутоиммунного воспаления. В результате воспаление происходит сужение внутрипечёночных и внепечёночных внешних протоков. Причины аутоиммунных воспалений до сих пор не известны, но предполагается роль генетики, а также стрессов.
Диагностика
На наличие у пациента холангита указывает триада Шарко – комплекс симптомов, включающий желтуху, лихорадочное состояние и боль по типу колик справа под ребрами либо в эпигастральной зоне. Для подтверждения диагноза назначают:
- Лабораторные анализы. Это биохимическое исследование крови, а также анализ кала, чтобы исключить наличие паразитов в организме.
- Дуоденальное зондирование. Подразумевает забор биоматериала. При этом исследуют 12-перстную кишку, желчный пузырь, полученную желчь подвергают бактериологическому посеву.
- УЗИ. При ультразвуковой диагностике исследуют брюшную полость, желчные пути, печень. Исследование направлено на выявление патологических расширений желчных протоков, очаговых и структурных изменений печени.
- Лучевая диагностика. Включает панкреатохолангиографию – эндоскопическую ретроградную и магнитно-резонансную, ЧЧХГ (чрескожную чреспеченочную холангиографию) с применением контраста. Эти методы исследования помогают визуализировать желчевыводящие пути, увидеть очаг патологии и понять ее причину.
Если у пациента есть сопутствующие заболевания, симптоматика которых схожа с холангитом (либо провоцирующие его), назначают дифференциальную диагностику, то есть исследование несколькими способами. Это касается людей с правосторонней пневмонией, вирусным гепатитом, желчнокаменной болезнью, эмпиемой плевры, некалькулезным холециститом, первичным билиарным циррозом. Дифференциальная диагностика позволяет поставить точный диагноз и начать своевременное лечение, не допустить дальнейшего развития патологии, ее перехода в более опасные формы.
Дифференциальный диагноз
Таблица 1.
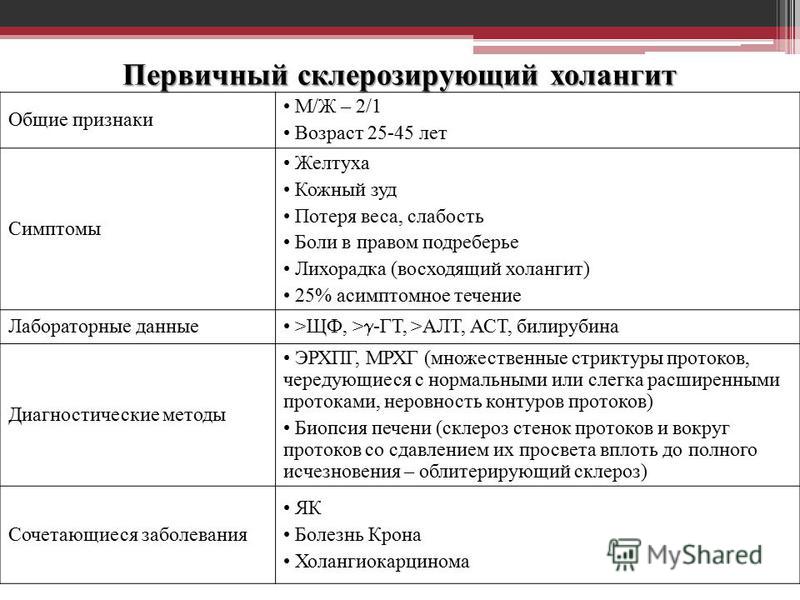
Дифференциальная диагностика ПСХ: вторичные склерозирующие холангиты и состояния, которые могут имитировать ПСХ (ESGE/EASL, 2017)
Причины развития | Вторичный склерозирующий холангит |
Инфекционные заболевания | Бактериальный/паразитарный холангит |
Возвратный/рецидивирующий гнойный холангит | |
Иммунодефицитные состояния | Врожденный иммунодефицит |
Приобретенный иммунодефицит | |
Комбинированный иммунодефицит | |
Ангиоиммунобластная лимфаденопатия | |
Механические/токсические воздействия | Холелитиаз/холедохолитиаз |
Внутриартериальная химиотерапия | |
Хирургическая травма желчных протоков | |
Лекарственный склерозирующий холангит | |
Ишемический генез | Травма сосуда |
Артериальная недостаточность печеночного аллотрансплантата | |
Пароксизмальная ночная гемоглобинурия | |
Муковисцидоз | |
Холангиопатия, связанная с дефектом ABCB4 | |
Хронический панкреатит | |
Системные воспалительные заболевания | IgG4-связанные заболевания |
Гиперэозинофильный синдром | |
Саркоидоз | |
Болезнь «трансплантат против хозяина» | |
Другие причины | Клеточный гистиоцитоз Лангерганса |
Системный мастоцитоз | |
Болезнь Кароли | |
Болезнь Ходжкина | |
Амилоидоз | |
Неопластическая/метастатическая болезнь | |
Врожденный фиброз печени | |
Отторжение печеночного аллотрансплантата | |
ХЦК | |
АИГ | |
Папиллярные опухоли желчевыводящих путей | |
Холедохолитиаз | |
ПБЦ(Х) |
Этиология
Причины как холангита, так и холангиогепатита у кошек могут включать:
- инфекционный перитонит кошек
- панкреатит
- воспалительные заболевания кишечника
- бактериальную инфекцию
- паразитарную инвазию (включая токсоплазмоз)
Хронический или лимфоцитарный холангит или холангиогепатит кошек – эта патология вызвана стерильным воспалительным процессом и может встречаться как аномальный иммунный ответ, поскольку преобладающими инфильтрирующими клетками являются лимфоциты и плазматические клетки.
Цирроз – это конечная стадия, приводящая к терминальной фазе печеночной недостаточности, в которой ткань желчного протока заменяется жесткой соединительной тканью. Эта патология редко встречается, поскольку кошки с холангиогепатитом редко проживают достаточно долго, чтобы развился цирроз печени.
Патогенез
Основная причина болезни это дисфункция желчевыделительных путей, которая сопровождается застойными явлениями и формированием воспалительного очага. Вследствие этого появляется рубцовая ткань и начинает склерозировать протоки. Они спадаются, уменьшается внутренний просвет, что приводит к застою желчи.
В результате в кровеносное русло всасываются токсические вещества, и развивается желтуха. Стеноз путей предрасполагает повышению давления, нарушению желчеоттока и воспалению гепатобилиарного тракта (печени, протоков). Патологический процесс также распространяется на желчный пузырь, отчего возникает холецистит.
Хронический холангит зачастую осложняется гибелью гепатоцитов и печеночной недостаточностью.
Лечение отита
Если у Вас отит, лечение может назначить только врач-отоларинголог. Лечение отита зависит от стадии заболевания и состояния больного.
При остром евстахиите лечение отита направлено на восстановление функций слуховой трубы. Проводится санация околоносовых пазух, носа и носоглотки с целью устранения инфекции – ринита, синуита или др.).
Назначаются сосудосуживающие капли в нос (отривин, називин и т.д.), при обильном слизистом отделяемом из носа – препараты с вяжущим эффектом (колларгол, протаргол). Проводится катетеризация слуховой трубы с помощью водных растворов кортикостероидов, пневмомассаж барабанных перепонок.
В стадии острого катарального среднего отита катетеризация слуховой трубы проводится с введением в полость среднего уха водных растворов кортикостероидов и антибиотиков (пенициллины, цефалоспорины). Назначается местное обезболивание (капли отипакс, анауран, отинум). Проводится внутриушной эндауральный микрокомпресс по Цытовичу: в наружный слуховой проход вводят ватную или марлевую турунду, пропитанную препаратом с обезболивающим и дегидратирующим эффектом. Также назначают обезболивающие с жаропонижающим эффектом (нурофен, солпадеин и др). При отсутствии эффекта от симптоматической терапии в течение 48-72 часов назначается антибактериальная терапия.
Гнойный отит в до перфоративной острой стадии требует проведения такого же комплекса процедур, как и во второй стадии, однако дополненного следующими мерами:
- назначение антибиотиков пенициллинового ряда (амоксициллин и др.), цефалоспоринов или макролидов;
- парацентез (разрез барабанной перепонки) при появлении выбухания барабанной перепонки.
Важно не допустить на этой стадии осложнения заболевания. После самопроизвольного вскрытия барабанной перепонки или проведения парацентеза заболевание переходит в следующую стадию
Постперфоративная стадия острого гнойного среднего отита предполагает следующую схему лечения:
- продолжается начатая антибактериальная терапия;
- проводится катетеризации слуховой трубы с введением кортикостероидов и антибиотиков;
- ежедневно проводится тщательный туалет наружного слухового прохода – очистка его от гнойного содержимого;
- назначается транстимпанальное вливание капель с антибактериальным и противоотечным эффектом (капли на спиртовой основе (отипакс, 3% раствор борной кислоты) в данном случае не применяются).
В стадии рубцевания ОСО происходит самопроизвольное восстановление целостности перепонки, а также полностью восстанавливаются все функции уха. Однако этот период требует обязательного наблюдения у врача-отоларинголога: существует опасность хронизации воспаления в среднем ухе, перехода его в гнойную форму или развития адгезивного рубцового процесса в барабанной полости. Возможно также развитие мастоидита.
1
Аудиометрия в МедикСити
2
Аудиометрия в МедикСити
3
Аудиометрия в МедикСити
При остром среднем отите очень важно своевременное обращение к врачу-оториноларингологу. Единственной мерой профилактики осложнений являются правильные и своевременные диагностические и лечебные мероприятия при отите
Иногда последствиями острого среднего отита становятся спаечный процесс в барабанной полости (адгезивный средний отит), сухая перфорация в барабанной перепонке (сухой перфоративный средний отит), гнойная перфорация (хронический гнойный средний отит) и др. Кроме того, ОСО может привести к таким осложнениям, как мастоидит, лабиринтит, петрозит, менингит, сепсис, тромбоз венозного синуса, абсцесс мозга и другим угрожающим жизни пациента заболеваниям.
Диагностика холангита
Первичный холангит довольно часто выявляется случайно во время осмотра, поскольку вначале он обычно не дает никаких симптомов. Самый важный диагностический тест — это анализ крови, который помогает оценить уровень ферментов печени. У пациентов с первичным холангитом значительно повышены ферменты AST, ALP, ALT и GGTP, а также уровни билирубина.
 Анализ крови для диагностики холангита
Анализ крови для диагностики холангита
ERCP (ретроградная холангиопанкреатография) считается тестом, который однозначно помогает диагностировать заболевание. Это визуальное обследование, при котором врач вводит зонд через рот, затем через пищевод в желудок. Затем трубка направляется к двенадцатиперстной кишке, где находится сосочек с отверстием, в которое выходят желчный и панкреатический протоки. Врач дает контраст желчевому протоку через сосок, чтобы иметь возможность лучше визуализировать ход желчевыводящих путей. Затем (после введения контраста) проводится рентгенологическое исследование, которое прекрасно иллюстрирует все сужение или расширение.
Важно! В случае противопоказаний к введению контраста врач назначает повторную визуализацию с помощью магнитно-резонансной томографии. При подозрении на цирроз печени проводится биопсия печени
При подозрении на цирроз печени проводится биопсия печени.
Клиническая картина острого холангита
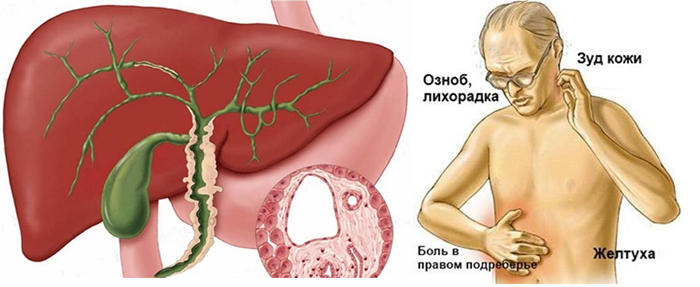
Как правило, при остром холангите выявляется триада Шарко:
- выраженные боли в подреберье справа;
- нарастание температуры тела до 39–40º C с ознобом и профузным потом;
- желтуха, сопровождающаяся кожным зудом.
В зависимости от выраженности эндотоксикоза развивается относительно легкое, средней тяжести и тяжелое течение заболевания.
В клиническом анализе крови определяется лейкоцитоз со смещением формулы влево, выраженность которого зависит от степени тяжести заболевания, нарастание скорости оседания эритроцитов, диспротеинемия.
Клиническая картина хронического холангита
Клиническая симптоматика хронического холангита характеризуется периодами обострения и ремиссии, что во многом зависит от образа жизни пациента.
Период обострения характеризуется всеми признаками острого холангита. При осмотре пациента выявляется сухость кожных покровов различной степени выраженности, уменьшение веса тела, нарастание температуры тела, учащенное сердцебиение, одышка. При пальпации живота определяется болезненность в правом подреберье и увеличенная печень с закругленным и резко болезненным краем.
Период ремиссии (затихания воспалительного процесса) протекает практически бессимптомно.
Диагностика при одышке
Одышка — неспецифический симптом многих патологий, поэтому диагностика начинается со сбора анамнеза с анализом сопутствующих симптомов. Затем проводится тщательное физическое обследование.
Понять происхождение одышки помогут ответы на следующие вопросы:
- На протяжении какого времени и при каких обстоятельствах возникла одышка, резко или с постепенным нарастанием?
- Курит ли больной?
- Какими заболеваниями болеет или болел ранее?
Врач собирает сведения о любых заболеваниях, передающихся по наследству: муковисцидоз, астма или инфаркт миокарда. По необходимости назначаются лабораторные и визуальные тесты.
Как вирус герпеса зостер проникает в организм и как проявляется
Чаще всего первичное инфицирование вирусом, вызывающим ОГ, происходит в детском возрасте, когда ребенок заражается ветрянкой воздушно-капельным путем. После выздоровления вирус длительное время продолжает персистировать в области периферических нервных сплетений, спинальных ганглий (ограниченных скоплений нейронов) и ганглий мозга. К реактивации вируса могут привести иммунодефицитные состояния, когда естественная защита ослабевает и заболевание получает возможность «развернуться» в полную мощь.
Главные факторы, которые могут спровоцировать появление ОГ:
- возрастные изменения в организме – согласно данным статистики, это заболевание чаще всего встречается среди людей старше 50 лет;
- аутоиммунные и онкологические заболевания, в том числе сахарный диабет, лучевая и химиотерапия, состояние после тяжелых травм;
- беременность и вследствие этого повышенная нагрузка на организм;
- ВИЧ-инфекция – с ОГ сталкиваются почти 25% ВИЧ-инфицированных лиц, что в восемь раз превышает средний показатель заболеваемости пациентов среднего и старшего возраста;
- трансплантация органов, когда необходим прием иммуносупрессивных препаратов, предназначенных для искусственного угнетения иммунитета в целях предупреждения отторжения органа;
- рецидив хронических заболеваний, затрагивающих сердечно-сосудистую систему, почки, печень и легкие;
- длительное лечение антибиотиками, цитостатиками, глюкокортикостероидами;
- частые стрессы, отсутствие достаточного отдыха, переутомление, переохлаждение или перегрев.