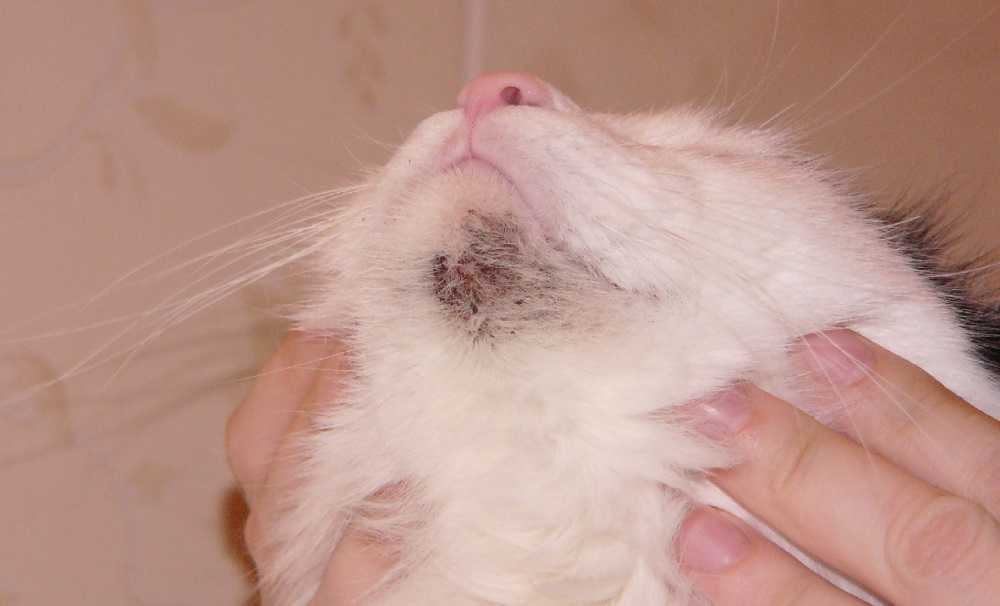
Причины высыпаний в интимной зоне
У женщин сыпь разного характера чаще всего появляется на лобке, половых органах, в промежности. Это могут быть язвы, пятна, прыщи и другие, визуально заметные поражения кожи. Эти проявления могут быть связаны с частым бритьем, легкой аллергией, плохой гигиеной. Однако довольно часто высыпания в интимной зоне требуют медицинской помощи, поскольку становятся ответной реакцией на проникновение инфекции.
Появление неприятной сыпи в интимной зоне связывают с такими факторами:
Заражение инфекцией. Характер сыпи зависит от типа инфекции, которая активно размножается в организме. Заражение инфекцией, передающейся половым путем, обычно сопровождается дополнительными симптомами. Это могут быть гнойные выделения, зуд в паху, нарушения менструального цикла.
Ослабление иммунитета. Этот фактор дает возможность условно-патогенной флоре активно размножаться. Серьезно ослабляют иммунную систему хронические болезни, лечение антибиотиками, химиотерапия, вынашивание ребенка, переохлаждение.
Ожог химическими средствами. Агрессивные вещества разрушают верхние слои эпидермиса. На это организм отвечает появлением мелких болезненных прыщей.
Синтетическое белье. Иногда становится причиной генитальной аллергии. Некачественная ткань не дает коже «дышать», что приводит к размножению болезнетворной флоры;
Игнорирование правил гигиены. Это создает благоприятные условия для проникновения вирусов и бактерий в организм
Особенно важно тщательно соблюдать интимную гигиену в период месячных.
Безвредные выделения из глаз
Вы могли заметить небольшое количество выделений в углу глаза, когда просыпались. Такие выделения есть у всех и это считается абсолютной нормой.
Выделения желтые и густые, иногда липкие — это естественная смесь слизи, клеток кожи, грязи и других частиц. Мы закрываем глаза во время сна, поэтому выделения из глаза не выводятся и скапливаются в его уголках или на ресницах.
Некоторые выделяют из глаз больше секрета, некоторые — меньше. Это индивидуальная особенность и никоим образом она не указывает на нарушение. Но если такие выделения носят постоянный характер, имеют необычную консистенцию или цвет и сопровождаются проблемами со зрением, вероятно, в организме что-то не так. В такие моменты следует обратиться к врачу.
Слезы тоже не считаются патологией
Скорее, это важно для зрения. Слезы увлажняют и очищают глаза — удаляют микробы и инородные частицы
Но и здесь есть норма. Чрезмерные слезы, а также сухость глаз — признак болезни.
Слеза
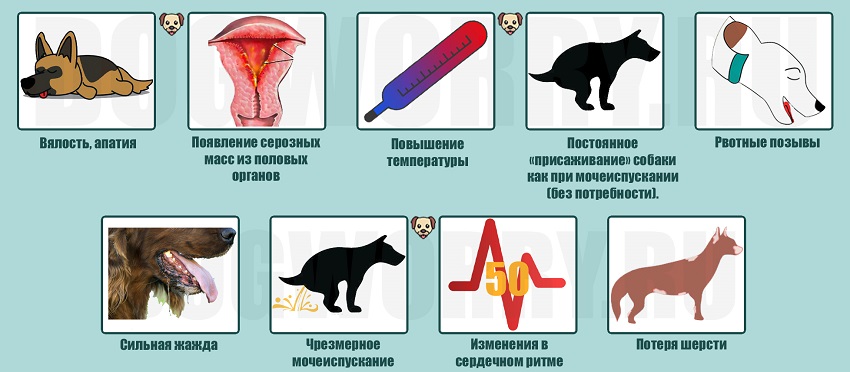
Профилактика различных заболеваний репродуктивных органов
В целях предотвращения развития заболеваний половой системы у домашних кошек, необходимо внимательно относиться к состоянию здоровья питомицы в целом. Важен качественный уход, правильно составленный рацион питания, в котором присутствуют все необходимые нутриенты. Рекомендуется регулярно посещать ветеринарную клинику с целью профилактического осмотра, что позволит своевременно выявить развивающийся патологический процесс в репродуктивных органах.
Большинство ветеринарных врачей рекомендуют владельцам самок, не планирующих использовать кошку для дальнейшего племенного разведения, провести стерилизацию.
Это основной метод профилактики, позволяющий избавить животное не только от периода течки и связанных с ним неудобств, но также предотвратит развитие опасных заболеваний, угрожающих жизни животного, таких как пиометра, злокачественные опухоли.
Автор и ведущий рубрики:
Ветеринарный врач
Санаев Игорь Викторович
В связи с большим потоком поступающих вопросов, бесплатные ветеринарные консультации временно приостановлены.
Обильные выделения с неприятным запахом
Наиболее частые причины такого состояния:
- Половые инфекции –– гонорея, хламидиоз, трихомониаз, уреаплазмоз. При этих болезнях запах из половых путей может быть сладковатым, тухлым, но не настолько резким и сильным, как при гарднереллезе. Выделения становятся другими – при гонорее они липкие и жёлтые, при трихомониазе – зеленоватые и пенистые, при других половых инфекциях может выделяться жидкая или густая слизь с примесью крови.
- Бактериальный кольпит. В этом случае у женщины наблюдается воспаление влагалища, вызванное кокковой флорой, кишечной палочкой или другими болезнетворными микроорганизмами. Выделения могут быть водянистыми, мутно-белыми, желтоватыми, иногда с кровянистыми примесями.
- Гинекологические заболевания. В этом случае неприятный запах сочетается с болью внизу живота, сбоем менструального цикла, а иногда – с высокой температурой.
- Нарушение интимной гигиены, провоцирующее размножение патогенной микрофлоры. У нечистоплотной женщины плохо пахнет от половых органов.
Симптомы вторичного сифилиса
Развитие вторичной стадии начинается спустя 2 месяца с момента образования уплотненных папул. Могут наблюдаться следующие симптомы:
- общее недомогание: головная боль, шум в ушах, головокружение, плохой аппетит, высокая температура тела (до 380С), боль в костях и суставах, бессонница, тошнота, рвота, спутанность сознания. Может наблюдаться нарушение речи и эпилептические припадки;
- нарушение функций внутренних органов (в 25% случаев): поражение миокарда, печени, желудка, почек, оболочек и сосудов мозга;
- выпадение волос, ресниц и бровей. Рост волос возобновляется через 1-2 месяца;
- появление кондилом на половых органах и в области анального прохода;
- возникновение высыпаний на коже, в том числе ладонях и подошвах ног, и слизистых оболочках.
Различают следующие виды сыпи:
- сифилитическая розеола – розовые или бледно-розовые плоские пятна от 0,5 до 1 см в диаметре. Локализация – туловище и конечности;
- лентикулярный сифилид – медно-красные округлые образования с плотной структурой, возвышаются над кожей;
- мелиарный сифилид – небольшие плотные образования диаметром до 2-2,5 мм. Имеют бурый цвет и локализуются на коже туловища. Как правило, такие папулы скапливаются и образуют кольца, дуги или бляшки;
- монетовидный сифилид – крупные красные или бурые образования диаметром до 2,5 см, слегка возвышаются над кожей;
- мокнущий сифилид – эрозированные образования. Они влажные, имеют округлую форму, вызывают умеренный зуд. Локализация – паховая область и подмышечные складки;
- широкие кондиломы – мягкие образование бледно-розового цвета, возвышаются над кожей и внешне схожи с папилломами. Локализация – промежность и область вокруг рта;
- пустулезный сифилид – небольшие гнойные образования, имеющие на конце корочку желтоватого цвета. Локализация – на коже туловища, конечностей и лица.
Обычно через 3-5 недель высыпания внезапно пропадают, не оставляя ни следа, даже если лечение не проводилось. Этот период именуют вторичным скрытым сифилисом. Эта стадия длится до 5 лет. На протяжении этого времени наблюдаются рецидивы заболевания, вновь появляется сыпь, но позже также самостоятельно исчезает.
Течение первой волны высыпаний ярко выраженное: множественные поражения кожи, образования яркого оттенка. В дальнейшем наблюдаются более тёмные элементы, часто скапливающиеся в группы.
Выделения без поражения инфекцией
Отдельно в медицинской практике стоит перечень противоестественных выделений у человека без поражения инфекциями. К ним относят:
- механическое повреждение;
- подготовку перед овуляцией;
- аллергическая реакция;
- пожилой возраст.
Непреднамеренное повреждение целостности мочевыводящих каналов чаще всего происходит у детей, либо в период восстановления после оперативного вмешательства, когда пациенту устанавливали и удаляли катетер. Также травму уретры могут вызывать:
- гинекологические манипуляции;
- грубый половой контакт;
- неправильное использование игрушек сексуального характера.
При травме слизистой оболочки иногда обходится без выделений, но чаще всего пострадавшим приходится иметь дело с кровянистой жидкостью, дискомфортом во время мочеиспускания, жжением. При обнаружении у себя угрожающих здоровью симптомов, стоит сразу же обратиться за квалифицированной помощью. В противном случае одно маленькое повреждение или незначительная царапина превратится в причину развития неизлечимой патологии.
Еще одной причиной становится аллергическая реакция на:
- контрацептивы или лубриканты;
- некачественное нижнее белье из синтетических тканей;
- средства для интимной гигиены.
Как только специфический аллерген попадает во влагалище или мочевыводящий проток, тут же начинает провоцировать образование белых, желтых, коричневых выделений. Зачастую аллергия не сопровождается каким-то резким запахом, пропадая в течение нескольких дней после того как проблемный элемент будет удален из повседневного использования.
Женщин, которые сталкиваются с обильным выделением секрета в середине менструального цикла, при отсутствии серьезных беспокойств, к врачу не отправляют. Ведь это просто разрывается фолликул, выпуская яйцеклетку согласно физиологическому процессу в организме женщины.
Относительно нормальным показателем числится изменение оттенка мочи у лиц пожилого возраста, которые жалуются на наличие урины темно-коричневого или ярко выраженного оранжевого цвета. Иногда она может включать белые прожилки. А вот зуд подсказывает о том, что изменения носят патологический характер.
Диагностика герпеса
При подозрении на генитальный герпес после проведения внешнего осмотра берутся для исследования соскобы с поражённых участков, кровь, моча. Это позволит дифференцировать заболевание с другими поражениями кожи, имеющими схожие симптомы.
Для диагностики используется:
- Культуральный метод — в ходе исследования содержимое пузырьков подсаживается на растущий куриный эмбрион, в случае его гибели, заболевание подтверждается. Способ надежный, но слишком длительный.
- ПЦР — исследование, в ходе которого в тканях обнаруживаются ДНК вируса. Метод позволяет вычислить возбудителя даже по небольшому количеству вирусного материала. Эффективен для диагностики любых форм болезни, в т.ч. скрытых. Метод может применяться сразу после заражения до появления симптомов болезни. ПЦР не только выявляет вирус, но и определяет его тип.
- Методы, направленные на определение антигенов и антител к возбудителю ИФА- иммунофлюоресцентная диагностика, РСК (реакция связывания комплемента), различные типы реакции агглютинации. С их помощью можно выявить тип возбудителя, определить его количество и давность заражения.
Полноценная диагностика герпесвирусной инфекции позволяет поставить правильный диагноз, чтобы назначить лечение.
Лечение при вагинальных выделениях
Как уже отмечалось, выбор подходящей медикаментозной схемы возможен только после тщательной диагностики и изучения анамнеза. Помимо внешнего осмотра, берут для лабораторного исследования образцы влагалищной флоры. При необходимости назначают анализы на ИППП, скрытые инфекции. Иногда показано УЗИ. Помимо лекарств, воздействующих непосредственно на возбудителя болезни, назначают медикаменты, способствующие купированию воспалительного процесса, стимуляции иммунитета. Наряду с такой терапией, расписываются гинекологические процедуры с применением свечей, кремов, тампонов.
Когда негативный процесс связан с наступлением климакса, лечить нарушение начинают с коррекции гормонального фона путём приёма средств, обеспечивающих заместительный эффект. Если ситуация не критическая, удаётся выполнять все рекомендации в домашних условиях без пребывания в лечебном учреждении. При запущенных патологиях с выраженным воспалением, развитием осложнений, требуется помещение в стационар для постановки капельниц, уколов. Можно усилить терапию путём следующих мероприятий:
- Полоскание наружных половых органов прохладной водой.
- Принятие тёплых ванночек с хвойным экстрактом. В домашних условиях его готовят, проваривая сухие сосновые иголки в воде (150 грамм на 3 литра). Время выдержки составляет около 40 минут. Для добавления готового средства в ванну, его процеживают через два слоя марли.
- При густых и обильных выделениях рекомендован троекратный суточный приём сока крапивы. Разовая доза составляет одну десертную ложку.
Если бело-жёлтые выделения без зуда или с таковым появляются как следствие развития половой инфекции, показано обоюдное лечение женщины и её партнёра.
Диагностика
Творожистые выделения сами по себе не являются поводом для лечения, особенно самолечения.
Для постановки правильного диагноза цвет и консистенция выделений не играют роли, необходимо проведение ряда особых исследований для установления причин и возбудителей.
Прежде всего, необходимо выявить связь выделений:
- с гигиеническими процедурами (подмывания, спринцевания, тампоны, свечи),
- с половыми связями (смена партнера, опасный секс),
- с общими заболеваниями организма (острые и обострения хронических патологий, переохлаждение, инсоляция),
- связь с беременностью, изменениями гормонального фона.
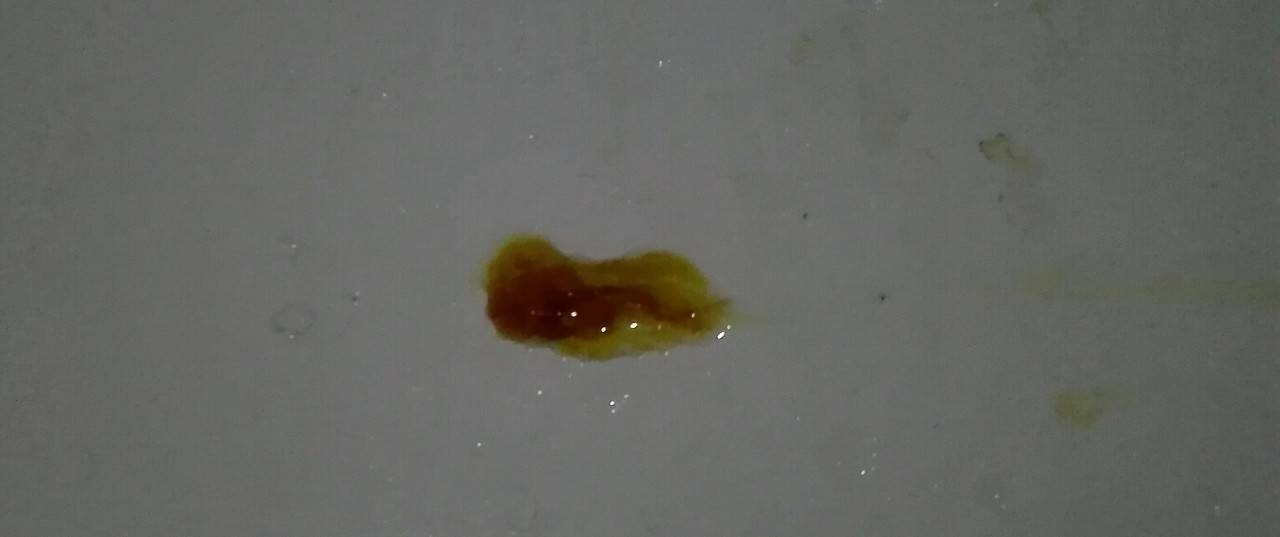
Коричневые выделения из влагалища — чего бояться?
Не все коричневые выделения из влагалища вызывают беспокойство. Очень часто этот тип пятен появляется непосредственно перед началом менструации. Выделения из влагалища также могут возникать во время овуляции или на первой стадии беременности, когда эмбрион имплантируется в мембрану матки.
Тем не менее, иногда коричневые выделения из влагалища могут предвещать проблемы со здоровьем, если это симптом бактериального вагиноза или воспалительных заболеваний органов малого таза.
Возможно появление коричневых пятен после приема противозачаточных таблеток. В целом, это не повод для беспокойства — организм таким образом реагирует на гормоны. Однако, если проблема сохраняется дольше 2-3 дней, следует обратиться за помощью к врачу, который определит, являются ли выделения из влагалища симптомом более серьезного заболевания.
Самолечение при любом типе выделений запрещено, так как вы можете принести организму больше вреда, чем пользы.
Какие еще симптомы, связанные с наличием слизи в стуле, должны насторожить пациента?
- Кровь в кале. В первую очередь, если в стуле помимо слизи присутствует кровь, это сигнал о том, что в организме происходит что-то тревожное. Такое состояние требует немедленной личной консультации с врачом и медицинского осмотра.
- Боли в животе. Если пациент дополнительно жалуется на повторяющиеся и сильные боли в животе, а также на метеоризм и постоянную рвоту, это тоже повод для немедленного осмотра.
- Потеря веса. Еще один тревожный симптом, который может сопровождать присутствие крови в стуле, – это чрезмерная потеря веса и изменение привычек кишечника.
- Анемия. Симптомы анемии — бледность кожи, синяки под глазами.
- Зуд и выделения. У женщин тревожным симптомом может быть зуд в области половых органов и выделения из влагалища, поскольку слизь в стуле может быть связана с инфекцией репродуктивных органов.
Симптомы третичного сифилиса
Этот тип заболевания диагностируется крайне редко. Он развивается спустя 4-5 лет после заражения и характеризуется поражением кожи, слизистой, костей и внутренних органов. Со временем приводит к летальному исходу.
Симптоматика следующая:
- появление на коже коричневых или красно-бурых бляшек. Они имеют неровный контур, возвышаются над кожей, покрыты язвами и коркой. Локализация – руки, спина, лицо;
- образование в подкожной клетчатке изолированной гуммы – жёсткого узла размером с грецкий орех и язвой в центре. Обычно возникает на волосистой части головы, груди, лице, иногда – на слизистой ротовой полости, гортани и носа. В последнем случает происходит разрушение тканей и деформация неба. На этом фоне развитие получают ряд осложнений:
- разрушается носовая перегородка и деформируется нос;
- появляется осиплость и охриплость;
- нарушается подвижность языка.
- поражение нервной, сосудистой и костной систем, что проявляется в виде сифилитического менингита, гидроцефалии, прогрессивного паралича;
- деформация и нарушение функции внутренних органов (печени, почек, лёгких, сердца).
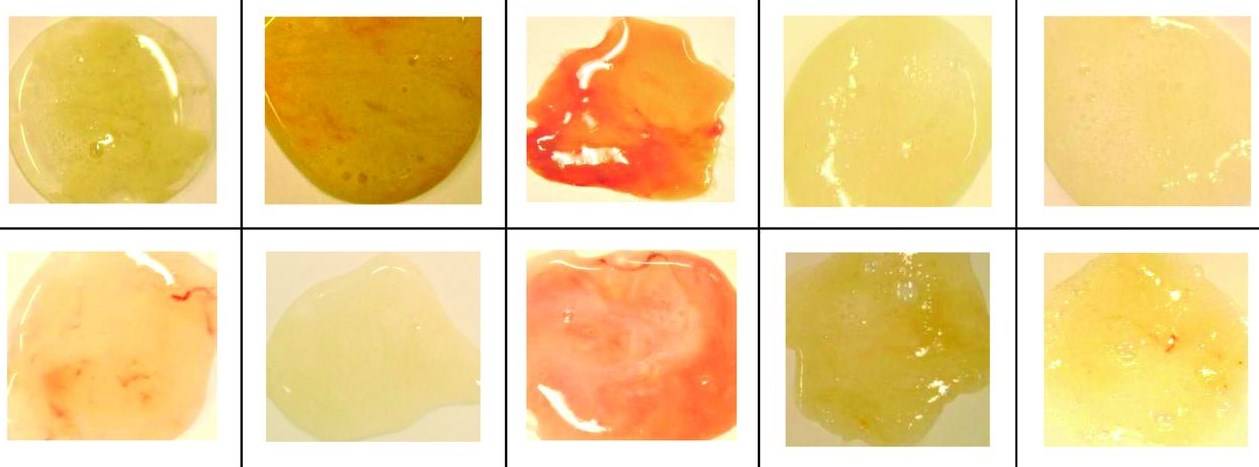
Стандартная классификация выделений
Существует несколько клинических классификаций секрета, который получил отклонения от нормы. Одним из самых главных вариантов разделения патологических жидкостей, исходящих из мочевыводящих путей, называют разделения по оттенкам. Схематически классификация включает три категории:
- желтую;
- белую;
- прозрачную.
Первая вариация прослеживается по большей части у мужчин, сигнализируя о начинающемся простатите. Зеленоватый оттенок может указывать, что у пациента развивается инфекция, передающаяся половым путем, которая распространилась на всю половую систему целиком. Когда слизь содержит примеси гноя, сопровождается слабо выраженным гнилостным запахом, то с высокой долей вероятности пострадавший страдает гонореей.
Оперативно необходимо обращаться к венерологу и урологу, если у потерпевшего прослеживается сразу четыре типичных симптома:
- зуд;
- обильные выделения;
- проблемное мочеиспускание;
- боли в почках.
Тогда обратившемуся диагностируют гонорейный уретрит, требующий немедленного лечения.
Женщины, с жалобами на неприятные ощущения в промежности, а также нашедшие у себя на нижнем белье белые следы, странные творожистые сгустки, вероятнее всего стали жертвами одного из наиболее распространенных женских недугов – молочницы. На начальной стадии она лечится относительно просто. А если перечисленные признаки встречаются у мужчин, то это является признаком кандидоза.
Прозрачный секрет не всегда указывает на отсутствие проблем с мочеполовой системой. У молодых людей скудные и тягучие выделения могут сигнализировать об инфекции, передающейся во время полового акта.
Изредка врачи фиксируют выделение секрета, которое дополняется болезненностью в области почек. Но обычно пациенты в список главных жалоб, помимо необычного обилия секрета, включают другие признаки:
- учащенное мочеиспускание;
- зуд, жжение;
- ощущение склеенности уретрального канала, которое усиливается в утренние часы при пробуждении;
- кровянистые примеси;
- болевой синдром, усиливающийся в конце мочеиспускания;
- болезненность лобковой области;
- дискомфорт в промежности, мочевом пузыре;
- отходящая жидкость из влагалища.
Иногда несколько симптомов смешиваются, а иногда не присутствует вообще ни одного из них.
Лечение гарднереллеза у женщин
Гарднереллез лечится комплексно и включает два этапа.
- Первый этап лечения проводится при помощи антибактериальных препаратов, обычно посредством местного лечения (свечи, вагинальные таблетки и кремы). Для этого применяют лекарства, содержащие в своем составе клиндамицин или метронидазол. Таким образом подавляется рост патогенных и условно-патогенных микроорганизмов, уничтожается возбудитель заболевания.
- Вторая часть лечения более сложная, чем первая. Ее задача — заселение влагалища лактобактериями и повышение местного иммунитета. Для этого женщина должна придерживаться диеты – употреблять натуральные йогурты, биокефир. Дополнительно выписывают препараты, содержащие молочнокислые бактерии – ацилакт, лактобактерин и т.д. – местно и внутрь. Эти биодобавки можно принимать только тогда, когда исключена возможность кандидоза, так как они создают прекрасную микрофлору для развития грибка.
Параллельно нужно обследоваться на наличие дисбактериоза кишечника и при его обнаружении – принять терапевтические меры. Так как дисбактериоз редко является изолированным, в большинстве случаев это общее состояние организма, его необходимо лечить комплексно и устранять предрасполагающие факторы.
Мокрота – причины
Перепроизводство слизи провоцируется воспалительными, инфекционными и экологическими факторами:
- Заболевания носоглотки. Выделения на задней стенке горла, стекающие из носа и пазух — симптом простуды и респираторной инфекции. Мокрота может быть следствием ринита, синусита, вирусного эпиглоттита, трахеита и ларингита.
- Заболевания легких и бронхов. Мокрота образуется при бронхите, воспалении и и раке легких, туберкулезе и др. патологиях.
- Аллергия. У аллергиков наблюдается чрезмерное выделение мокроты в горле.
- Влияние стероидов. Астматики используют для лечения стероидные ингаляционные препараты. Побочный эффект этой терапии — повышенная секреция слизи, поэтому у больных возникает ощущение мокроты в горле.
- Влияние никотина. В случае с курильщиками организм защищается от вредных веществ и вырабатывает секрецию, увлажняющую горло.
- Заболевания ЖКТ. Мокрота в горле, возникающая после еды — следствие гастроэзофагеального рефлюкса. Причина симптома — выбрасывание кислоты из желудка в пищевод.
- Психосоматические расстройства (невротическая мокрота). Проявляется ощущением наличия в горле инородного тела размером с грецкий орех. Это конверсионное расстройство, в основе которого лежит невроз.
Другие причины возникновения мокроты в горле:
- напряжение на вокальные связки;
- гормональные изменения — гипотиреоз, болезнь Хашимото;
- врожденные дефекты — искривление носовой перегородки;
- аутоиммунные заболевания;
- вдыхание загрязненного воздуха.
При наличии хронической мокроты любого типа необходимо обратиться к специалисту.
Актиномикоз
Это заболевание встречается достаточно редко. На начальной стадии симптомы актиномикоза слабо выражены и нередко напоминают воспалительный процесс.
Наблюдается:
- повышение температуры тела до 400С;
- резкие или ноющие боли внизу живота и в подвздошной области.
При прогрессировании заболевания образуются плотные, малоболезненные инфильтраты. В этот процесс вовлекаются все органы малого таза, происходят деформационные изменения в матке, придатках, кишечнике, прямой кишке с гиперемией слизистой оболочки и сглаженностью сосудистого рисунка. Большие плотные инфильтраты могут сдавливать кишечник, нарушать функции мочевыводящих путей.
На следующей стадии заболевания наблюдается:
- образование свищей с гнойным отделением, распространяющихся на забрюшинную клетчатку, мочевой пузырь, бедро и прямую кишку. При этом выделяемый гной не имеет запаха;
- нарушение менструальной (ациклические кровотечения, отсутствие менструаций) и репродуктивной функции.
В хронической форме заболевания появляются спайки и рубцы.
Гнойные выделения при воспалительных процессах внутренних половых органов
Как правило, эти болезни не возникают спонтанно. В большинстве случаев им предшествуют:
- Длительные нелеченные воспалительные процессы в наружных половых путях или на шейке матки.
- Перенесенные аборты, выкидыши и роды.
- Установка внутриматочной спирали при недостаточной подготовке шейки. Контрацептив можно применять только при здоровой шеечной поверхности – без эрозий, дисплазий и других изменений.
Воспалительные процессы внутренних половых органов сопровождаются появлением зелёных, обильных слизистых выделений, иногда имеющих небольшие примеси крови. Они, как правило, не вызывают воспаления наружных половых органов и не имеют неприятного запаха. Отличительная черта – усиление их на фоне ходьбы и физической активности.
При воспалительных процессах в матке и придатках возникает боль внизу живота и пояснице, повышается температура, ухудшается общее состояние, сбивается менструальный цикл.
Хламидиоз
Хламидиоз – коварное заболевание, поскольку в 6-% случаев протекает бессимптомно, что вовсе не говорит о безопасности. Инкубационный период составляет 2-4 недели, после чего может проявляться симптоматика:
- зуд и жжение на слизистой половых органов;
- белые или желтоватые выделения слизисто-гнойного характера, имеющие острый неприятный запах;
- повышение температуры тела до 37-37,50С;
- незначительные или интенсивные боли внизу живота, в поясничной и паховой области, усиливающиеся перед менструацией, при резких движениях и физических нагрузках;
- при инфицировании слизистой уретрального канала: учащённое мочеиспускание, болезненность, зуд и жжение во время него, помутнение мочи;
- дискомфортные и болезненные ощущения во время полового акта;
- незначительные кровянистые выделения во время или после полового акта;
- эрозия шейки матки, небольшие изъязвления на ней и кровянистые выделения;
- в запущенных случаях – нарушение эндокринной функции яичников и овариально-менструального цикла, в результате чего месячные становятся нерегулярными, болезненными, редкими, обильными или, наоборот, скудными.
Нередко при длительном бессимптомном течении единственный признак заболевания – бесплодие.
Желтые выделения у женщин и гнойная сыпь
На половых губах и слизистых оболочках вульвы могут появиться гнойные высыпания. Это признак заражения бактериальной инфекцией. Клиническая картина обычно дополняется выделениями из влагалища желтого цвета. Постепенно прыщи распространяются на лобковую зону, провоцируя фолликулит (гнойники у волосяных луковиц).
Патология лечится легко – антибиотики, местные антисептики, препараты для иммунитета. Однако заболевание опасно распространением инфекции на глубокие слои кожи. На месте поражения жировой клетчатки образуется фурункул. Образование плотное и болезненное. Боль отдает в область живота, прямой кишки.
Часто образование подкожного фурункула заканчивается бартолинитом. Это воспаление половой железы в преддверье влагалища. При бартолините у свода влагалища появляется крупное образование, которое болит и мешает двигаться. Бартолинит лечат хирургическим методом – образование вскрывают, удаляют гной и промывают антисептиком.
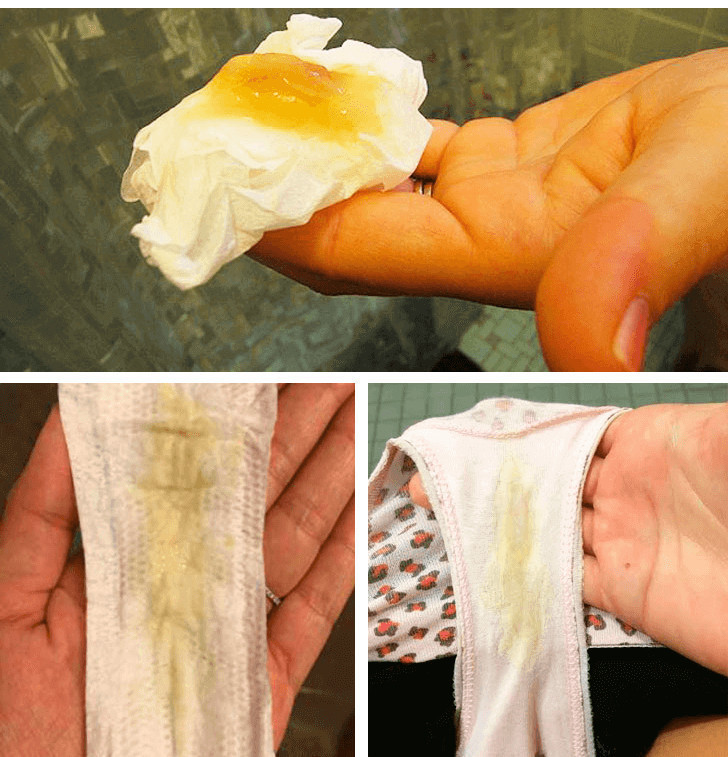
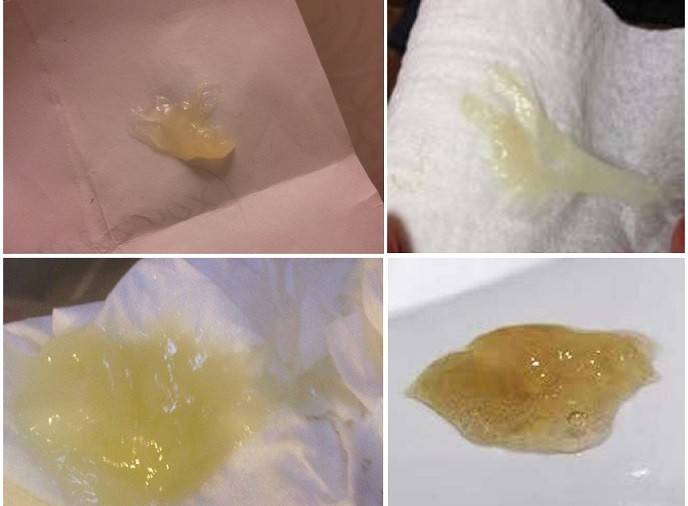
Причины появления желтых влагалищных выделений
Естественные выделения желтого цвета имеют слизистую консистенцию и не несут угрозы здоровью. Неприятный запах у таких выделений отсутствует, как и другие патологические проявления (зуд и жжение половых органов). Такая слизь не доставляет дискомфорта женщине, поскольку выделяется в незначительных количествах.
Иногда желтые выделения могут сопровождать заболевания репродуктивной системы. В этом случае, секрет выделяется в больших объемах, имеет неприятный запах или сопровождается дополнительными патологическими симптомами – задержка менструации, боли внизу живота, покраснение, зуд и жжение половых органов и т.д. Желтые выделения из влагалища характерны для таких заболеваний:
- Воспаления маточных труб и яичников — для таких патологий характерно обильное выделение слизи ярко-желтого цвета и боли внизу живота, напоминающие схватки;
- Урогенитальные инфекции — проявляются яркими желтыми выделениями со стойким неприятным запахом, напоминающим запах тухлой рыбы;
- Эрозия шейки матки — бели имеют грязно-желтый цвет, при этом женщина может чувствовать боль в области поясницы, а после полового акта появляется кровь;
- Воспаление наружных половых органов — сопровождается выделением желтоватой слизи, зудом и отечностью влагалища.
Спровоцировать появление выделений желтого цвета может аллергия на нижнее белье из искусственной ткани, агрессивные косметические средства для интимной гигиены, препараты для местной контрацепции и презервативы.
Когда наличие сгустков крови в моче – признак заболевания почек
Значительное количество крови в моче часто вызвано обострением мочекаменной болезни, что сопровождается характерной острой болью в спине в области поясницы, которая отдает в мочеточники. Кроме боли, пациентов беспокоит тошнота и рвота, а также вздутие живота, и позывы к мочеиспусканию.
Другие заболевания почек, которые сопровождаются гематурией:
- гломерулонефрит;
- рассеянный склероз клубочков почек;
- кисты почек;
- опухоли почек;
- механическая травма.
Для диагностики этих заболеваний почек уролог назначает лабораторные и физические исследования:
- общий анализ мочи;
- определение биохимических показателей крови (креатинин, мочевина, СКФ);
- визуальное исследование почек – УЗИ.
При необходимости нужно будет сделать компьютерную томографию почек.